Склеродермия

Склеродермия является хроническим аутоиммунным заболеванием, при котором происходит выработка антител к собственным клеткам организма. До конца не изучены точные причины развития заболевания. Существуют предрасполагающие факторы возникновения склеродермии, наличие которых повышает возможность образования очагов склероза. Аутоиммунная болезнь классифицируется в зависимости от степени активности заболевания, а также локализации патологического очага. Склеродермия может поражать кожу и распространяться на внутренние органы. Клинические симптомы заболевания разнообразны. Часто аутоиммунная патология принимается за другие болезни в связи с схожестью признаков. Диагностика склеродермии не представляет затруднений. Для этого используются метода лабораторного и инструментального исследования. На основании диагностических данных производится подбор индивидуальной терапии. В настоящий момент склеродермия считается неизлечимым заболеванием. Однако, регулярный прием лекарственных средств позволяет минимизировать возможность обострения болезни. Для того, чтобы контролировать течение заболевания, разработаны профилактические меры, включающие рекомендации по образу жизни, трудовому режиму и другим показателям. Прогноз при склеродермии зависит от активности процесса. Чем раньше удалось диагностировать патологию, тем благоприятнее прогноз для жизни. В международной классификации болезней МКБ-10 склеродермия имеет код М34.
Причины
- Генетическая предрасположенность. Наличие склеродермии у родственников значительно увеличивает возможность развития заболевания у следующих поколений. Существует теория, согласно которой за формирование аутоиммунного заболевания ответственен дефект гена HLA-9QA1. Мутации генома могут быть врожденными и приобретенными. Развитию генетического дефекта способствуют следующие факторы:
- Радиационное облучение.
- Длительное воздействие ультрафиолетовых лучей.
- Прием некоторых лекарственных средств. Например, цитостатиков.
- Вирусная или бактериальная инфекция.
- Воздействие высоких и низких температур.
Воспалительный процесс. Биологически активные вещества, вырабатываемые в процессе воспалительной реакции, способны провоцировать тканевые и сосудистые изменения. Проницаемость сосудов увеличивается, усиливается воспалительный процесс. В результате создаются предпосылки для формирования хронического воспаления. Риск возникновения склеродермии увеличивается при присоединении других провоцирующих факторов.
Иммунные нарушения. Склеродермия является аутоиммунным заболеванием, при котором собственные клетки организма воспринимаются, как чужеродные. Иммунные реакции запускают фактор роста соединительной ткани.
Инфекционные заболевания. Не существует единого мнения, касаемо участия инфекционных агентов в развитии склеродермии. Специалисты не выделяют конкретного возбудителя, провоцирующего аутоиммунные процессы. Замечено, что у некоторых пациентов с диагностированной склеродермией, определялись фрагменты цитомегаловируса.
Факторы окружающей среды. Специалисты выделяют теорию, согласно которой существует взаимосвязь между воздействием факторов окружающей среды и возникновением склеродермии. При наличии генетической предрасположенности, воздействие факторов окружающей среды повышает риск развития аутоиммунного заболевания. К основным провоцирующим факторам относятся:
- Химические соединения. Например, кремний, ртуть, бензол, толуол, эпоксидная смола.
- Пищевые добавки. Среди них выделяют L-триптофан, мазиндол, фенфлурамин.
Прием лекарственных средств. Механизм действия некоторых медикаментов вызывает рост соединительной ткани с образованием склеротических участков. При введении гепарина, пентазоцина или фитоменадиона могут образовываться склеротические очаги в местах инъекций. Также провоцироваться развитие склеродермии могут пеницилламин, кокаин, амфетамин, дилтиазем.
Механизм возникновения склеродермии связан с развитием иммунного ответа против собственных клеток организма. В результате этого формируется воспалительный процесс, истончающий кожные покровы и кровеносные сосуды. Циркулирующие комплексы оседают на внутренних органах, вызывая их поражение. Склеродермия сопровождается образованием склеротических изменений с формированием рубцовой ткани.
Симптомы
Склеродермия характеризуется поражением различных органов и систем. В связи с этим сопровождается разнообразной клинической симптоматикой. Выраженность признаков заболевания зависит от степени активности болезни и ее формы. Общими для всех видов склеродермии являются следующие симптомы:
- Болевой синдром в мышцах и суставах.
- Слабость, резкий упадок сил.
- Головная боль, головокружение.
- Возможно появление одышки и изжоги.
Для обозначения наиболее часто встречающихся поражений при склеродермии существует CREST-синдром. Он включает в себя:
C – Calcinosis – Кальциноз. Кальциноз – это плотные подкожные образования, которые представляют собой отложения солей кальция. В некоторых случаях они формируют язвочки, в которые попадают бактериальные агенты способные вызывать инфекционное поражение мягких тканей и костей (остеомиелит).
R – Raynauld’s phenomen – феноменРейно. Феномен Рейно возникает из-за спазма периферических сосудов и проявляется нарушением циркуляции крови в пальцах рук и ног. Характеризуется изменением цвета пальцев при воздействии низких температур.
E – Esophageal dysmotility – нарушение подвижности пищевода. Из-за поражения гладкой мускулатуры пищевода нарушается процесс глотания, у больных возникает непроизвольное срыгивание, появляется изжога.
S – Sclerodactyly – склеродактилия. Склеродактилия – это патологическое состояние, при котором кожа пальцев утолщена, подкожная клетчатка атрофирована, концевые фаланги увеличены в размерах. На фоне всех этих изменений нарушается подвижность пальцев, сжатие кисти значительно затрудняется.
T – Telangiecasia – сосудистые звездочки. Из-за поражения капилляров и других мелких кровеносных сосудов кожи на лице, верхней половине тела и на слизистых оболочках рта, глаз и половых органов появляются небольшие красно-синие точки, по своей форме схожие со звездочками.
Распространение соединительной ткани с формированием очагов склероза провоцирует развитие цирроза печени. Желтуха возникает в связи с скоплением большого количества билирубина.
В результате образования патологических очагов происходит склерозирование капилляров и альвеол. Это провоцирует нарушения газообмена в легких. Помимо этого, возможно повышение давления в легочной артерии. Подобные изменения характерны для легочной гипертензии.
2.Чувство нехватки воздуха
3.Боли в грудной области и в правом подреберье.
Склеродермия наиболее часто поражает кровеносные сосуды, в том числе почечные. Подобные изменения приводят к нарушению функции почек и развитию почечной недостаточности. Фильтрация крови ухудшается, что сопровождается скоплением продуктов распада с развитием интоксикационного синдрома. Склеротическое поражение почек вызывает повышение артериального давления. Данный признак считается благоприятным, так как он указывает на нормальную работу сердечной системы.
2.Головная боль, головокружение.
3.Тяжесть в голове.
5.Отечность нижних конечностей.
6.Кратковременная потеря сознания.
7.Асцит. Образуется в результате скопления жидкости в области брюшной полости.
8.Плеврит. Скопление жидкости в области легких происходит в результате интоксикации продуктами распада.
9.Эндокардит. Жидкость в сердце возникает в связи с почечной недостаточностью.
Соединительная ткань замещает функциональную. В результате этого нарушается функция сердца, отвечающая за перекачку крови. Это приводит к недостаточности кровоснабжения сосудов, тканей и сердца. Возникает венозный застой крови.
1.Болевой синдром. Боль локализуется за грудиной.
2.Одышка. Признак появляется во время выполнения физической нагрузки.
3.Ощущение учащенного сердцебиения.
4.Головная боль, головокружение.
5.Нарушение ритма сердца. Появляется аритмия.
Поражение опорно-двигательного аппарата считается одним из самых частых проявлений склеродермии внутренних органов.
1.Болевой синдром. Локализация боли может быть различной. При этом она усиливается при движении, а также появляется в покое.
2.Скованность движений. Симптом возникает в связи с сильным болевым синдромом.
4.Сгибательная контрактура. Формируется по мере прогрессирования патологического процесса.
Распространение склеротического процесса редко затрагивает мочеполовую систему. В результате поражения кровеносных сосудов, нарушается микроциркуляция в паховой области.
2.Частые позывы к мочеиспусканию. Симптом возникает в связи с уменьшением объема мочевого пузыря в результате склероза его тканей.
3.Болевой синдром. Очаги склероза вызывают снижение функции вагинальных желез, что выражается в сухости влагалища. При этом возникает боль при половом акте.
5.Раннее наступление климактерического периода.
В результате разрастания соединительной ткани происходит нарушение перистальтики. Очаги склероза приводят к нарушению всасывания питательных веществ. Это приводит к резкой потере массы тела, развитием авитаминоза.
1.Повышенное газообразование, вздутие живота.
2.Неустойчивый стул. Понос чередуется с запорами.
3.Болевой синдром в области живота.
4.Тошнота, рвота. При этом возможно появление примесей крови в рвотных массах.
6.Нарушение проходимости пищи. Глотание затруднено в связи с сужением пищевода.
7.Рефлюкс. Происходит обратный заброс пищи. Появляется изжога.
Системная склеродермия
Системная склеродермия (по МКБ 10 – прогрессирующий системный склероз, код М34.0) – аутоиммунное заболевание соединительной ткани. Его основные клинические проявления связаны с распространёнными ишемическими нарушениями вследствие облитерирующей микроангиопатии, фиброзом кожи и внутренних органов (сердца, лёгких, почек, пищеварительной и периферической нервной системы), поражением опорно-двигательного аппарата.
Причины и механизмы развития системной склеродермии
Точные причины системной склеродермии сегодня не установлены. Учёные предполагают, что заболевание развивается под воздействием многих внешних и внутренних факторов в сочетании генетической предрасположенностью к заболеванию. Наряду с ролью инфекции, вибрации, охлаждения, стресса, травм и эндокринных нарушений, особое внимание уделяется воздействию химических агентов (бытовых, алиментарных, промышленных) и отдельных лекарственных препаратов.
Центральными звеньями механизма развития системной склеродермии служат избыточный фиброз, нарушения иммунной системы и микроциркуляцию. Нарушение баланса клеточного и гуморального иммунитета, приводит к активации выработки специфических антинуклеарных антител, интерлейкинов (медиаторов воспаления и иммунитета), антител к эндотелию и соединительной ткани.

Виды системной склеродермии
Выделяют диффузную и лимитированную клинические формы системной склеродермии. В 2% случаев регистрируется склеродермия без склеродермы (поражение только внутренних органов). Встречаются перекрестные формы заболевания, при которых системная склеродермия сочетается с ревматоидным артритом, воспалительными миопатиями, системной красной волчанкой).
Выделяют следующие варианты клинического течения склеродермии:
- Острое, быстро прогрессирующее течение – генерализованный фиброз кожи (диффузная форма) и внутренних органов развивается в течение первых двух лет от начала заболевания;
- Подострое, умеренно прогрессирующее течение – имеют место клинические и лабораторные признаки иммунного воспаления (плотный отек кожи, миозит, артрит), могут быть перекрестные синдромы;
- Хроническое, медленно прогрессирующее течение – преобладает патология сосудов, в начале заболевания длительно наблюдается синдром рейно, затем постепенно поражается кожа и внутренние органы.
Симптомы системной склеродермии
Клиническая картина системной склеродермии включает широкий спектр проявлений. Она отличается полиморфизмом как в отношении симптоматики, тяжести и прогноза заболевания. Один из первых симптомов системной склеродермии является синдром симметричный пароксизмальный спазм артерий, прекапиллярных артериол, кожных артериовенозных анастомозов под влиянием холода и эмоционального стресса.
Для поражения кожи при системной склеродермии характерна стадийность. На начальных этапах заболевания возникает плотный отёк кожи и подлежащих тканей. Вследствие отёчности пальцев кисть по утрам плохо сжимается в кулак. Иногда в дебюте болезни развивается диффузная гиперпигментация.
При прогрессировании заболевания возникает индурация кожи – увеличение плотности и уменьшение эластичности. Кожу с трудом можно собрать в складку. Она значительно толще, чем нормальные кожные покровы. На стадии атрофии кожа приобретает синюшно–бурый цвет за счёт гиперпигментации и диспигментации, истончается. У неё появляется характерный блеск. Кожа становится шершавой, сухой, исчезает волосяной покров. В мягких тканях могут появляться небольших размеров подкожные и внутрикожные отложения солей кальция. Если они вскрываются, выделяется творожистая масса и образуется длительно незаживающие язвы.
Диагностика системной склеродермии
Ревматологи Юсуповской больницы устанавливают диагноз системная склеродермия на основании клинической картины заболевания, данных инструментальных и лабораторных исследований, которые позволяют оценить степень вовлеченности в патологический процесс внутренних органов и тяжесть лёгочной гипертензии. С этой целью использую следующие методы исследования:
- Электрокардиографию;
- Эхокардиографию;
- Пробу с шестиминутной минутной ходьбой;
- Рентгенографию и компьютерную томографию органов грудной клетки;
- Спирометрию;
- Бодиплетизмографию;
- Вентиляционно-перфузионную сцинтиграфию лёгких;
- Ангиопульмонографию.
При наличии показаний выполняют катетеризацию правых отделов сердца. Пациентам назначают клинический, биохимический, иммунологический анализ крови, коагулограмму.

Очаговая склеродермия
Очаговая склеродермия – это хроническое прогрессирующее аутоиммунное заболевание соединительной ткани, характеризующееся появлением на различных участках тела очагов локального воспаления (эритемы и отека), с последующим формированием в них склероза и/или атрофии кожи и подкожной жировой клетчатки. Данная патология встречается у представителей любой расы.
Женщины болеют чаще, чем мужчины (2,7:1). Заболевание может возникать в любом возрасте, даже у новорожденных, начинаясь без какой-либо симптоматики и ухудшения общего состояния. Согласно эпидемиологическим данным, очаговая склеродермия (см. фото №1) занимает второе место по распространённости среди аутоиммунных заболеваний соединительной ткани. За последнее десятилетие увеличилась тенденция к более агрессивному течению данной патологии, что, возможно, связано с несоблюдением норм диспансеризации и сроков лечения.
Очаговая склеродермия: этиология и патогенез
В большинстве случаев причины возникновения очаговой склеродермии остаются неизвестные. В патогенезе заболевания основную роль играют аутоиммунные нарушения, повышение синтеза и отложение в коже и подкожной жировой клетчатке коллагена и других компонентов соединительной ткани, микроциркуляторными расстройствами. Шифр по очаговой склеродермии по Международной классификации болезней МКБ-10соответствует L94.0
Очаговая склеродермия: классификация
На данном этапе общепринятой классификации не разработано. Наиболее приемлема классификация С.И. Довжанского (1979) очаговой склеродермии (см. фото № 2) у взрослых, которая включает в себя все клинические формы:
- Бляшечная склеродермия; очаговая, узловатая;
- Линейная склеродермия;
- Генерализованная склеродермия
- Глубокая склеродермия;
- Пансклеротическая склеродермия;
- Буллезная склеродермия;
- Идиопатическая атрофодермия Пазини-Пьерини;
- Прогрессирующая гемиатрофия лица Парри-Ромберга;
- Склероатрофический лихен.
Очаговая склеродермия: клиническая картина
Клиническая картина очаговой склеродермии разнообразна. Больные на приеме у врача-ревматолога могут предъявлять жалобы на зуд, болезненность, чувство покалывания и стянутости кожи, ограничение движения в суставах, деформацию пораженных участков кожи.
Классически принято выделять три стадии развития данной патологии соединительной ткани:
- Эритема (отек) – появление покраснения кожи в области поражения;
- Склероз – появление уплотнения кожи;
- Атрофия кожи – истончение кожи и подкожно-жирового слоя.
Наиболее распространенной формой очаговой склеродермии является бляшечная склеродермия, которая характеризуется появлением на туловище или конечностях очагов эритемы и индурации (уплотнение) кожи. Центр очагов со временем светлеет, приобретает оттенок слоновой кости, и все больше затвердевает. Процесс склерозирования продолжается пока не сформируется блестящий атрофический пласт. В течение месяца он разрешается, приобретая коричневатую гиперпигментацию.
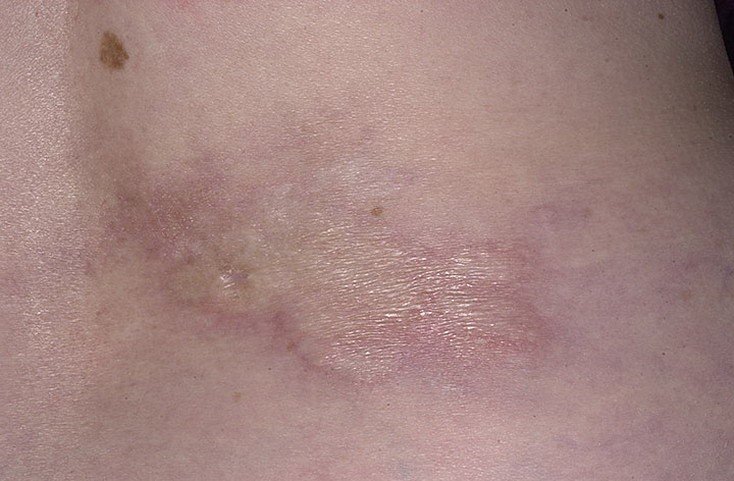
Очаговая склеродермия: диагностика
Диагностика очаговой склеродермии основывается на данных анамнеза заболевания, анамнеза жизни, жалоб и клинической картине заболевания. Данную патологию следует лечить и наблюдать у врача-ревматолога. Для исключения сопутствующих заболеваний и противопоказаний пациент должен быть проконсультирован следующими специалистами:
- Терапевтом;
- Кардиолог;
- Эндокринологом;
- Гинекологом;
- Невропатологом;
- Гастроэнтерологом;
- Отоларингологом.
Для уточнения активности патологического процесса, а также исключения системной гипертермии назначают проведение следующих исследований:
- Лабораторные обследования: ОАК, ОАМ, биохимический анализ крови;
- Гистологическое исследование кожи;
- Определение в крови антинуклеарного фактора;
- УЗИ органов брюшной полости, почек, щитовидной железы;
- ЭКГ;
- Рентгенография грудной клетки;
- Компьютерная томография;
- Магнитно-резонансная томография.
Очаговая склеродермия: лечение
Лечение очаговой склеродермии в Юсуповской больнице подбирается в индивидуальном порядке каждому пациенту в зависимости от формы, стадии и тяжести течения заболевания, а также локализации очагов поражения. Терапия при данном заболевании соединительной ткани должна быть направлена на:
- Снижение активности патологического процесса и прогрессирование заболевания;
- Уменьшение площади поражения кожи и выраженность клинических симптомов заболевания;
- Предотвращение развития осложнений;
- Улучшение качества жизни больных.
- При наличии сгибательных контрактур, деформаций скелета и косметических дефектов кожи необходима консультация хирурга для решения вопроса о проведении хирургической коррекции.
Диагностика
Склеродермия характеризуется хроническим течением и постоянным прогрессированием процесса. В связи с этим необходимо проведение динамического наблюдения для своевременной корректировки лечения. Комплексная диагностика заболевания включается в себя:
- Общий анализ крови. Позволяет определить наличие воспалительного процесса. При этом в крови увеличивается концентрация лейкоцитов и СОЭ. Склеродермия может сопровождаться снижением количества эритроцитов с развитием анемии.
- Биохимический анализ крови. Определение уровня креатина, мочевины, билирубина, аланинаминотрансферазы и аспартатаминотрансферазы необходимо для оценки функции внутренних органов. Повышение концентрации С-реактивного белка свидетельствует о наличии воспалительной реакции в организме. Для определения степени активности заболевания используют именно этот показатель.
- Общий анализ мочи. Воспалительный процесс в организме отражается на качестве мочи. В ходе исследования определяется повышение концентрации белка и лейкоцитов. Характерным является осадок из эритроцитов.
- Определение уровня CXCL4. Повышение концентрации данного биологически активного вещества происходит при поражении легочной ткани с формированием пневмофиброза или легочной гипертензии.
- Определения уровня NT-proBNP. Мозговой натрийуретический пептид вырабатывается при чрезмерной физической нагрузке. Определение данного фактора необходимо для оценки степени легочной гипертензии.
- ЭКГ. Проводится с целью диагностики изменений в сердечной мышце. При выявлении патологических состояний рекомендуется дополнительное назначение ЭхоКГ.
- Ультразвуковое исследование. Безболезненный и доступный метод инструментального исследования. Назначается для оценки состояния внутренних органов. УЗИ почек, органов брюшной полости и сердца позволяет определить начальные изменения, связанные со склеродермией.
- ФВД. Измерение жизненного объема легких необходимо для определения степени поражения легочной ткани. Данное исследование рекомендуется проводить каждые 6 месяцев для своевременной диагностики склеротических изменений.
- Биопсия. На гистологическое исследование отправляют фрагмент кожи или легких. Это необходимо для дифференцировки склеродермии с другими системными заболеваниями. В биоптате обнаруживаются признаки хронического воспаления, фиброза тканей с отложением коллагена.
- Диагностика склеродермии невозможна без определения концентрации аутоантител. Их повышение в крови возможно до появления клинической симптоматики заболевания. Аутоантитела используют для первичной диагностики склеродермии, а также для контроля течения заболевания.
- ANA. Антинуклеарные тела диагностируются почти во всех случаях склеродермии. Они представляют собой иммуноглобулины, атакующие ядра клеток.
- Аnti-Scl-70ю. Выявление высокого уровня антител к топоизомеразе I повышает риск поражения легочной ткани с развитием пневмофиброза. Данные аутоантитела диагностируются в 30% случаев заболевания.
- Анти-РНК полимераза I и III. Отвечают за прогрессирование кожной симптоматики заболевания. Антитела к РНК полимеразе I и III выявляются при повышении риска возникновения почечной недостаточности.
- Anti-RNP. Аутоантитела данной группы выявляются при наличии нескольких аутоиммунных заболевания. Антитела к рибонуклеопротеинам значительно повышаются при поражении мышц и легких.
- Антицентромерные антитела. Определение необходимо для оценки степени тяжести поражения сосудов.
Более 30 лет назад были разработаны критерии склеродермии, основывающиеся на клинической картине заболевания. В зависимости от частоты встречаемости их разделили на большие и малые. Диагноз склеродермия устанавливается при наличии одного большого и, хотя бы, двух малых критериев заболевания.
Единственным критерием данной группы является склероз кожных покровов. Распространение процесса происходит по всему телу.
Кожные покровы пальцев рук утолщаются, что провоцирует ограничение подвижности и скованность движений. Данный процесс называется склеродактилией.
Склеродермия вызывает язвенное или рубцовое поражение ладонной поверхности ногтевых фаланг.
Разрастание соединительной ткани приводит к поражению легких с формированием фиброза.
Юсуповская больница располагает новейшим оборудованием для точной диагностики склеродермии. Персонал больницы имеет многолетний опыт исследования и лечения данного заболевания. Высококвалифицированные врачи-ревматологи клиники назначают индивидуальный курс диагностики, позволяющий подобрать необходимый объем лечения.
Лечение склеродермии
В настоящее время склеродермия является неизлечимым заболеванием. Однако, современная терапия позволяется ему находиться в длительной ремиссии. Объем лечения зависит от степени активности склеродермии, поражения внутренних органов, а также клинических проявлений.
Выбор курса терапии осуществляется лечащим врачом на основании диагностических исследований. Московская Юсуповская больница много лет занимается лечением склеродермии. Высококвалифицированные врачи-ревматологи подбирают индивидуальную терапию в соответствии с степенью активности заболевания. Лечение осуществляется в соответствии с последними международными рекомендациями по терапии хронических аутоиммунных заболеваний.
Прогноз
Продолжительность жизни и прогноз при склеродермии определяется характером ее течения. В соответствии с этим выделяют следующие виды заболевания:
- Острое. Склеродермия характеризуется быстрым развитием, ранним появлением тяжелой клинической симптоматики. В данном случае прогноз для выздоровления и жизни считается неблагоприятным. Как правило, острое течение патологии приводит к полиорганному поражению спустя год от начала заболевания. Острая склеродермия считается наиболее опасной и тяжелой формой болезни.
- Подострое. Аутоиммунное заболевание развивается быстро, однако, склерозирование тканей происходит медленнее, чем при остром течении. Это обеспечивает более благоприятный прогноз. Успешность терапии зависит от степени активности склеродермии.
- Хроническое. Развитие заболевания происходит медленно. В связи с этим прогноз становится благоприятным.
- Склеродермия является неизлечимым заболеванием. Соблюдение рекомендаций по лечению и образу жизни позволяют поддерживать длительную ремиссию. К профилактическим мерам относятся:
- Регулярное прохождение медицинского осмотра. Это необходимо при появлении признаков обострения, а также в случае стабильного состояния для контроля заболевания в динамике.
- Прием лекарственных средств. Не разрешается самостоятельная корректировка дозы назначенных препаратов без консультации с лечащим врачом.
- Исключение переохлаждения и переутомления. Длительная стрессовая ситуация может провоцировать обострение склеродермии. Поэтому необходимо соблюдать режим труда с перерывами на отдых.
- Соблюдение рационального и сбалансированного питания. При склеродермии не выделяют специфической диеты. Однако, рекомендуется включать в ежедневный рацион продукты, богатые витаминами, минералами, микроэлементами. В меню ограничивают количество соли и воды, а также витамина С в связи с его стимулирующим воздействием на рост соединительной ткани.
Соблюдение вышеперечисленных рекомендаций поможет свести к минимуму число обострений склеродермии. При появлении первых признаков заболевания необходимо обратиться за медицинской помощью для проведения диагностических мероприятий. Подобным образом можно предотвратить развитие осложнений и тяжелого течения склеродермии.
Лечение склеродермии в Москве
Аутоиммунные заболевания требуют своевременной диагностики и корректного лечения. Пройти обследование в Москве можно в Юсуповской больнице. Клиника много лет занимается выявлением и терапией любых ревматологических заболеваний. Больница обладает новейшей аппаратурой, позволяющей провести диагностические мероприятия, необходимые для уточнения наличия склеродермии. На основании полученных данных высококвалифицированный персонал проводит курс индивидуального лечения, подобранного в соответствии со стадией заболевания. Записаться на консультацию к специалисту, а также задать любой интересующий вопрос можно по телефону или на официальном сайте Юсуповской больницы.
Очаговая склеродермия

Очаговая склеродермия — заболевание с местными изменениями в соединительной ткани кожного покрова. Она не распространяется на внутренние органы и этим отличается от диффузной формы. Диагностикой и лечением занимаются дерматологи.
Заболевание относят к проявлению аутоиммунных реакций организма, хотя конкретные причины не выявлены. Достоверной информации по распространенности этой формы среди населения не имеется. Врачи считают, что очаговая склеродермия в последние годы протекает агрессивнее и связывают это с нарушением пациентами режима, курса терапии и принципов диспансеризации.
Практикам известен факт, что женщины в любом возрасте болеют чаще мужчин. Так, девочек с локальными симптомами среди больных в 3 раза больше, чем мальчиков. Заболевание обнаруживается даже у новорожденных. Именно дети склонны к более распространенным изменениям.
В МКБ-10 патология относится к классу «Болезней кожи». Используются синонимы названия «ограниченная склеродермия» и «локализованная». Кодируется L94.0, L94.1 (линейная склеродермия) и L94.8 (другие уточненные формы локальных изменений в соединительной ткани).
Есть ли связь очаговой и системной форм заболевания?
Общего мнения по проблеме выявления связи локальной и системной форм нет. Одни ученые настаивают на идентичности патологического механизма, подтверждают ее наличием характерных изменений в органах на уровне метаболических сдвигов, а также случаями перехода локальной формы в системное поражение.
Другие — считают их двумя разными заболеваниями, имеющими отличия в клиническом течении, симптоматике и последствиях.
Верно то, что не всегда можно четко отграничить очаговый и системный процесс. Изменения кожи имеют 61% пациентов с генерализованной формой. Доказано влияние четырех факторов на переход от очагового поражения к системному:
- начало заболевания до 20-летнего возраста или после 50;
- линейная и множественная бляшечная формы поражения;
- расположение очагов на лице или в области кожи суставов рук и ног;
- выявление в анализе крови выраженных изменений клеточного иммунитета, состава иммуноглобулинов и антилимфоцитарных антител.

В возрастной группе от 40 до 55 лет 75% заболевших – это женщины
Особенности развития заболевания
Возникновение очаговой склеродермии объясняют главными теориями о сосудистых и иммунных нарушениях. Одновременно придается значение изменениям вегетативной части нервной системы, эндокринным расстройствам.
Современные ученые предполагают, что излишнее накопление коллагена создает причину для генетических отклонений. Оказалось, что у женщин клеточный иммунитет менее активный, чем гуморальный по сравнению с мужчинами. Поэтому он быстрее реагирует на антигенную атаку выработкой аутоантител. Обнаружена связь начала заболевания с периодами беременности и климакса.
Не в пользу наследственной теории говорит факт, что только 6% близнецов одновременно заболевают склеродермией.
Для локальной склеродермии важно содержание в крови магния и кальция: снижение уровня магния нарушает проницаемость клеточных мембран и способствует накоплению кальция, который, в свою очередь, обладает способностью к активации фибробластов.
Классификация клинических форм
Общепринятой классификации очаговой склеродермии нет. Дерматологи пользуются классификацией С. И. Довжанского, она считается наиболее полной. В ней систематизированы локальные формы и их вероятные проявления.
Бляшечная или дискоидная форма существует в вариантах:
- индуративно-атрофическом;
- поверхностном («сиреневом»);
- буллезном;
- глубоком узловатом;
- генерализованном.
Линейная форма представлена картиной:
- «удара саблей»;
- полосо- или лентовидной;
- зостериформной (очаги распространяются над межреберными нервами и другими стволами).
Болезнь, проявляемая белыми пятнами.
Идиопатическая атрофодермия (Пазини-Пьерини).
Клинические проявления разных очаговых форм
Симптомы формируются степенью избыточного фиброзирования, нарушением микроциркуляции в очагах.
Бляшечная форма — встречается наиболее часто, очаги выглядят небольшими округлыми, в своем развитии проходят стадии:
Пятна имеют сиренево-розовое окрашивание, проявляются единичными или группами. Постепенно уплотняется центр, бледнеет, и превращается в желтоватую бляшку с блестящей поверхностью. На ее поверхности исчезают волосы, сальные и потовые железы.
Вокруг некоторое время остается сиреневый венчик, по которому судят об активности сосудистых изменений. Длительность стадии неопределенная. Атрофия может наступить через несколько лет.
Линейная (полосовидная) форма — более редкая. Очертание очагов напоминают полосы. Располагаются чаще на конечностях и лбу. На лице имеют вид «сабельного удара».
Болезнь белых пятен имеет синонимы: каплевидная склеродермия, лихен склероатрофический, белый лишай. Часто наблюдается в сочетании с бляшечной формой. Высказываются предположения, что это атрофический вариант плоского лишая. Выглядит как мелкие белесые высыпания, могут сгруппироваться в обширные пятна. Располагаются на туловище, шее. У женщин и девочек — на наружных половых органах. Встречается в виде:
- распространенного склероатрофического лихена,
- буллезной формы — мелкие пузыри с серозной жидкостью, вскрываясь образуют эрозии и язвы, подсыхают в корки;
- телеангиоэктазий — на белесых участках появляются сосудистые темные узелки.
Появление язв и мокнутия говорит за активный процесс, осложняет лечение.
Склероатрофический лихен — на вульве считается редким проявлением очаговой склеродермии. Большинство заболевших детей (до 70%) имеют возраст 10–11 лет. Ведущая роль в патологии придается гормональным сбоям в системе взаимодействия гипофиза, надпочечников и яичников. Типично запоздавшее половое созревание больных девочек. Клиника представлена небольшими атрофическими беловатыми очагами с углублениями в центре и сиреневыми краями.

При атрофодермии пятна отличаются неправильными очертаниями
Атрофодермия Пазини-Пьерини — проявляется немногочисленными пятнами больших размеров (в диаметре до 10 см и более), расположенными преимущественно на спине. Наблюдается у молодых женщин. Цвет синеватый, в центре возможно легкое западение. Пятно может окружать сиреневое кольцо. Характерно отсутствие уплотнения в течении длительного времени. В отличии от бляшечной формы:
- никогда не поражает лицо и конечности;
- не подвергается обратному развитию.
Редкая форма очаговой склеродермии гемиатрофия лица (болезнь Парри-Ромберга) — основной симптом — прогрессирующая атрофия кожи и подкожной клетчатки одной половины лица. Меньше поражаются мышцы и кости лица. На фоне удовлетворительного состояния у девочек в возрасте от 3 до 17 лет появляется косметический дефект. Течение болезни хроническое. Активность сохраняется до 20 лет.
Сначала изменяется цвет кожи на синюшный или желтоватый. Затем добавляются уплотнения. Происходит истончение поверхностных слоев и сращение с мышцами и подкожной клетчаткой. Половина лица выглядит морщинистой, покрыта пигментными пятнами, деформирована. Нарушение костной структуры особенно характерно при начале заболевания в раннем детском возрасте. У большинства пациентов одновременно атрофируется мышца в половине языка.
Некоторые дерматологи выделяют как отдельные формы:
- кольцевидный вариант — характерные крупные бляшки у детей на кистях и стопах, предплечьях;
- поверхностную склеродермию — бляшки голубоватого и коричневого цвета, в центре просматриваются сосуды, распространяются медленно, чаще локализуются на спине и ногах.

Начальные признаки гемиатрофии справа редко выявляются у мужчин
Дифференциальная диагностика
Локализованную склеродермию приходится различать с:
- витилиго — обесцвеченное пятно имеет четкую границу, поверхность не изменена, нет признаков атрофии и уплотнения;
- краурозом вульвы — сопровождается сильным зудом, на высыпаниях узелки телеангиоэктазий, атрофия половых губ у женщин, у мужчин — полового члена;
- особой формой проказы — оттенки высыпаний различны, в коже снижена чувствительность;
- синдромом Шульмана (эозинофильным фасциитом) — сопровождается контрактурой конечностей, выраженными болями, эозинофилией в крови.
Проведение биопсии кожи позволяет с уверенностью поставить правильный диагноз.
Лечение
Лечить локальные изменения кожи при склеродермии в активной стадии необходимо не менее полугода. Схему терапии подбирает индивидуально врач дерматолог. Возможны краткие перерывы. В комбинированную терапию включаются группы препаратов:
- Антибиотики пенициллинового ряда и их аналоги «под прикрытием» антигистаминовых препаратов.
- Ферменты (Лидаза, Ронидаза, Химотрипсин) для усиления проницаемости тканей. Подобным действием обладают экстракт Алоэ и плаценты.
- Сосудорасширяющие средства — никотиновая кислота, Компламин, Теоникол, Трентал, Милдронат.
- Антагонисты ионов кальция нужны для снижения функции фибробластов и улучшения кровообращения. Подходят Нифедипин Коринфар, Кальцигард ретард. Физиологическим блокаторам кальция является Магне В6.
- Для предупреждения атрофии подключают Ретинол, местно мази Солкосерил и Актовегин.
Если очаги единичные, используются физиотерапевтические способы лечения:
- фонофорез с Лидазой;
- электрофорез с Купренилом, Гидрокортизоном;
- магнитотерапию;
- лазеротерапию;
- гипербарическую оксигенацию тканей в специальной камере.
В период спада активности показаны сероводородные, хвойные и радоновые ванны, массаж, грязелечение.

В окрестностях Пятигорска лечатся на «народных» радоновых источниках
Народные способы
Народные средства разрешено применять в качестве вспомогательных и комбинировать их с лекарственными препаратами с разрешения врача. Показаны:
- компрессы с соком алоэ, отварами зверобоя, боярышника, ромашки, календулы, отваренной луковицей;
- рекомендуется приготовить смесь сока полыни со свиным жиром и использовать в виде мази;
- для протираний готовят лосьон из травы полыни, размолотой корицы, березовых почек и грецких орехов на разведенном в 3 раза спирте.
Опасна ли очаговая склеродермия?
Очаговая склеродермия не представляет опасности для жизни. Но следует помнить, что длительные изменения кожных покровов приносят немало неприятностей. А если у маленького ребенка появилось мокнутие и зуд в местах бляшек, значит, в «дело» подключилась инфекция. Справляться с ней с помощью антибиотиков и противовоспалительных средств сложно без нанесения вреда другим органам. Появление нелеченых язв приводит к кровотечению, тромбофлебиту.
Прогноз полного излечения в большинстве случаев благоприятный при соблюдении полного курса препаратов. Коррекция иммунитета дает возможность выздоровления, если диагноз поставлен правильно и лечение начато своевременно.
Источник https://yusupovs.com/articles/terapia/sklerodermiya/
Источник https://med-ram.ru/bolezni/ochagovaya-sklerodermiya
Источник