Ожирение из-за опухоли гипофиза: случай успешной диагностики и лечения нетипичной болезни Иценко — Кушинга

В августе 2022 года к эндокринологу обратился молодой человек 19 лет с проблемой лишнего веса. С его слов и по данным предоставленных документов, с этой проблемой он уже неоднократно обращался к разным специалистам, но ситуация не менялась, даже после выполнения всех их рекомендаций. Поэтому решил обратиться за «вторым мнением».
Жалобы
Пациента беспокоил лишний вес, потливость, повышение артериального давления до 160/100 мм рт. ст., слабость и эмоциональная неустойчивость. Также молодой человек отметил, что у него повышен уровень глюкозы до 7 ммоль/л (измерял дома глюкометром «ради интереса»).
Отказ от сладкого и мучного, правильный питьевой режим и расширенная физическая активность не улучшали общее самочувствие. Уровень глюкозы в крови на этом фоне тоже не снижался. Напротив, слабость и недомогание усиливались.
Анамнез
Описанные жалобы возникли около двух лет назад. Молодой человек обратил внимание, что стал набирать вес, хотя образ жизни и характер питания у него не менялись. Регулярное посещение спортзала не дало эффекта.
Через некоторое время появились головные боли. При очередном приступе померил давление домашним тонометром, оно было высоким — 150/90 мм рт. ст. После этого давление стал мерить регулярно и обратился к терапевту. Врач порекомендовал изменить образ жизни, но это не помогло.
Позже молодой человек стал замечать выраженную слабость, апатию и снижение либидо. С этими жалобами обращался к эндокринологам, и ему также рекомендовали изменить питание (уменьшить калораж) и увеличить физическую активность.
В целом молодой человек рос и развивался по возрасту. Болел детскими инфекциями и ОРВИ. Черепно-мозговых травм и операций у него не было. Препараты на постоянной основе не принимает. Наследственность по эндокринным заболеваниям не отягощена. Сейчас учится в техникуме, играет в футбол.
Обследование
При осмотре у пациента определяется ожирение : при росте 180 см он весит 104 кг, т. е. индекс массы тела (ИМТ) был равен 32 кг/м 2 . Окружность живота на уровне пупка 112 см. Подкожно-жировая клетчатка распределена равномерно. В области подмышек и на пояснице видны бледно-розовые стрии (растяжки).
Гинекомастия (увеличение грудных желёз) двусторонняя, симметричная, безболезненная при пальпации (прощупывании). Оволосение по мужскому типу. В области шеи определяются единичные папилломы. Артериальное давление на обеих руках 140/95 мм рт. ст.
После осмотра пациента направили на дообследование.
Глюкозотолерантный тест выявил нарушение толерантности к углеводам (преддиабет). Чтобы исключить эндокринные причины ожирения, исследовали гормональный фон:
- функция щитовидной железы и уровень пролактина были в пределах нормы;
- гормоны репродуктивной системы тоже в рамках референсных значений;
- уровень кортизола оказался повышен.
После пробы с 1 мг Дексаметазона показатели кортизола не снизились, это указывает на его избыточную выработку надпочечниками. В суточной моче гормон тоже оказался повышен. После этого сомнений не оставалось — в организме вырабатывается слишком много кортизола. Оставалось выяснить, почему это происходит. Для этого назначили анализ на гормон гипофиза АКТГ, который контролирует работу надпочечников. Он также оказался повышенным. Это говорит о том, что проблема в гипофизе: он производит избыточное количество АКТГ, а тот, в свою очередь, «заставляет» надпочечники синтезировать большое количество кортизола.
Чтобы точно установить диагноз, выполнено МРТ гипофиза с внутривенным контрастным усилением. По результатам исследования, в передней доле гипофиза зафиксировано образование 7 × 9 мм.
Диагноз
Эндогенный гиперкортицизм. Болезнь Иценко — Кушинга. АКТГ-секретирующая микроаденома гипофиза. Ожирение 1-й степени. Нарушение толерантности к углеводам. Артериальная гипертензия 1 степени.
Лечение
Пациента направили в Эндокринологический научный центр Москвы (ФГБУ «НМИЦ Эндокринологии»), где ему провели операцию по удалению аденомы: эндоскопическую трансназальную аденомэктомию.
Через несколько дней после операции уровень кортизола и АКТГ нормализовались.
Через месяц самочувствие пациентка значительно улучшилось. Слабость стала меньше, уровень глюкозы по результатам анализа венозной крови был в пределах референсных значений, артериальное давление не поднималось выше 130/80 мм рт. ст.
Через 3 месяца пациент вернулся для планового осмотра. Соблюдая все рекомендации по питанию и физической активности, он похудел до 85 кг без специфической терапии. ИМТ теперь был 26 кг/м 2 . По словам молодого человека, чувствовал он себя отлично, уровень артериального давления не поднимался выше 120/80 мм рт. ст., глюкоза венозной крови тоже была в норме — до 5,3 ммоль/л.
Заключение
Особенность этого случая в том, что у пациента не было симптомов, характерных для болезни Иценко — Кушинга: матронизма (лунообразного лица ярко-красного оттенка), багровых стрий на передней брюшной стенке, «скошенных» ягодиц, специфического распределения подкожно-жировой клетчатки и т. д. Возможно, именно это ввело специалистов в заблуждение.
История пациента показала, что алиментарное ожирение можно легко перепутать с эндокринной опухолью, имеющей нетипичную клиническую картину. Ведь для ожирения тоже характерны слабость, повышенное артериальное давление и глюкоза в крови. Поэтому, даже если диагноз кажется очевидным, нельзя исключать и более редкие причины проблем со здоровьем. А пациенту в таких случаях важно подробно рассказать врачу историю болезни.
Синдром Иценко-Кушинга (гиперкортицизм)
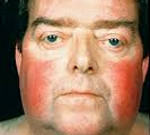
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Следует отличать синдром Иценко-Кушинга от болезни Иценко-Кушинга, под которой понимают вторичный гиперкортицизм, развивающийся при патологии гипоталамо-гипофизарной системы. Диагностика синдрома Иценко–Кушинга включает исследование уровня кортизола и гипофизарных гормонов, дексаметазоновую пробу, МРТ, КТ и сцинтиграфию надпочечников. Лечение синдрома Иценко–Кушинга зависит от его причины и может заключатся в отмене глюкокортикоидной терапии, назначении ингибиторов стероидогенеза, оперативном удалении опухоли надпочечников.
- Причины и механизм развития синдрома Иценко-Кушинга
- Симптомы синдрома Иценко-Кушинга
- Осложнения
- Диагностика синдрома Иценко-Кушинга
- Лечение синдрома Иценко-Кушинга
- Прогноз синдрома Иценко-Кушинга
- Цены на лечение
Общие сведения
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Глюкокортикоидные гормоны участвуют в регуляции всех видов обмена веществ и многих физиологических функций. Работу надпочечников регулирует гипофиз путем секреции АКТГ — адренокортикотропного гормона, активизирующего синтез кортизола и кортикостерона. Деятельностью гипофиза управляют гормоны гипоталамуса — статины и либерины.
Такая многоступенчатая регуляция необходима для обеспечения слаженности функций организма и обменных процессов. Нарушение одного из звеньев этой цепи может вызвать гиперсекрецию глюкокортикоидных гормонов корой надпочечников и привести к развитию синдрома Иценко-Кушинга. У женщин синдром Иценко-Кушинга встречается в 10 раз чаще, чем у мужчин, развиваясь, преимущественно, в возрасте 25-40 лет.
Различают синдром и болезнь Иценко-Кушинга: последняя клинически проявляется той же симптоматикой, но в ее основе лежит первичное поражение гипоталамо-гипофизарной системы, а гиперфункция коры надпочечников развивается вторично. У пациентов, страдающих алкоголизмом или тяжелыми депрессивными расстройствами, иногда развивается псевдо-синдром Иценко-Кушинга.

Синдром Иценко-Кушинга (гиперкортицизм)
Причины и механизм развития синдрома Иценко-Кушинга
Синдром Иценко-Кушинга – широкое понятие, включающее комплекс различных состояний, характеризующихся гиперкортицизмом. Согласно современным исследования в области эндокринологии более 80% случаев развития синдрома Иценко-Кушинга связано с повышенной секрецией АКТГ микроаденомой гипофиза (болезнь Иценко-Кушинга). Микроаденома гипофиза представляет небольшую (не более 2 см), чаще доброкачественную, железистую опухоль, продуцирующую адренокортикотропный гормон.
У 14-18% пациентов причиной синдрома Иценко-Кушинга является первичное поражение коры надпочечников в результате гиперпластических опухолевых образований коры надпочечников – аденомы, аденоматоза, аденокарциномы.
1-2% заболевания вызывается АКТГ-эктопированным или кортиколиберин-эктопированным синдромом – опухолью, секретирующей кортикотропный гормон (кортикотропиномой). АКТГ-эктопированный синдром может вызываться опухолями различных органов: легких, яичек, яичников, тимуса, околощитовидных, щитовидной, поджелудочной, предстательной железы. Частота развития лекарственного синдром Иценко-Кушинга зависит от правильности применения глюкокортикоидов в лечении пациентов с системными заболеваниями.
Гиперсекреция кортизола при синдроме Иценко-Кушинга вызывает катаболический эффект — распад белковых структур костей, мышц (в том числе и сердечной), кожи, внутренних органов и т. д., со временем приводя к дистрофии и атрофии тканей. Усиление глюкогенеза и всасывания в кишечнике глюкозы вызывает развитие стероидной формы диабета. Нарушения жирового обмена при синдроме Иценко-Кушинга характеризуется избыточным отложением жира на одних участках тела и атрофией на других ввиду их разной чувствительности к глюкокортикоидам. Влияние избыточного уровня кортизола на почки проявляется электролитными расстройствами – гипокалиемией и гипернатриемией и, как следствие, повышением артериального давления и усугублением дистрофических процессов в мышечной ткани.
В наибольшей степени от гиперкортицизма страдает сердечная мышца, что проявляется в развитии кардиомиопатии, сердечной недостаточности и аритмий. Кортизол оказывает угнетающее действие на иммунитет, вызывая у пациентов с синдромом Иценко-Кушинга склонность к инфекциям. Течение синдрома Иценко-Кушинга может быть легкой, средней и тяжелой формы; прогрессирующим (с развитием всего симптомокомплекса за 6-12 месяцев) или постепенным (с нарастанием в течение 2-10 лет).
Симптомы синдрома Иценко-Кушинга
Наиболее характерным признаком синдрома Иценко-Кушинга служит ожирение, выявляемое у пациентов более чем в 90% случаев. Перераспределение жира носит неравномерный характер, по кушингоидному типу. Жировые отложения наблюдаются на лице, шее, груди, животе, спине при относительно худых конечностях («колосс на глиняных ногах»). Лицо становится лунообразным, красно-багрового цвета с цианотичным оттенком («матронизм»). Отложение жира в области VII шейного позвонка создает, так называемый, «климактерический» или «бизоний» горб. При синдроме Иценко-Кушинга ожирение отличает истонченная, почти прозрачная кожа на тыльных сторонах ладоней.
Со стороны мышечной системы наблюдается атрофия мышц, снижение тонуса и силы мускулатуры, что проявляется мышечной слабостью (миопатией). Типичными признаками, сопровождающими синдром Иценко-Кушинга, являются «скошенные ягодицы» (уменьшение объема бедренных и ягодичных мышц), «лягушачий живот» (гипотрофия мышц живота), грыжи белой линии живота.
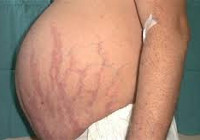
Кожа у пациентов с синдромом Иценко-Кушинга имеет характерный «мраморный» оттенок с хорошо заметным сосудистым рисунком, склонна к шелушению, сухости, перемежается с участками потливости. На коже плечевого пояса, молочных желез, живота, ягодиц и бедер образуются полосы растяжения кожи – стрии багровой или цианотичной окраски, длиной от нескольких миллиметров до 8 см и шириной до 2 см. Наблюдаются кожные высыпания (акне), подкожные кровоизлияния, сосудистые звездочки, гиперпигментация отдельных участков кожи.
При гиперкортицизме нередко развивается истончение и повреждение костной ткани — остеопороз, ведущий к сильным болезненным ощущениям, деформации и переломам костей, кифосколиозу и сколиозу, более выраженных в поясничном и грудном отделах позвоночника. За счет компрессии позвонков пациенты становятся сутулыми и меньше ростом. У детей с синдромом Иценко-Кушинга наблюдается отставание в росте, вызванное замедлением развития эпифизарных хрящей.
Нарушения со стороны сердечной мышцы проявляются в развитии кардиомиопатии, сопровождающейся аритмиями (фибрилляцией предсердий, экстрасистолией), артериальной гипертензией и симптомами сердечной недостаточности. Эти грозные осложнения способны привести к гибели пациентов. При синдроме Иценко-Кушинга страдает нервная система, что выражается в ее нестабильной работе: заторможенности, депрессиях, эйфории, стероидных психозах, суицидальных попытках.
В 10-20% случаев в ходе заболевания развивается стероидный сахарный диабет, не связанный с поражениями поджелудочной железы. Протекает такой диабет довольно легко, с длительным нормальным уровнем инсулина в крови, быстро компенсируется индивидуальной диетой и сахароснижающими препаратами. Иногда развиваются поли- и никтурия, периферические отеки.
Гиперандрогения у женщин, сопровождающая синдром Иценко-Кушинга, вызывает развитие вирилизации, гирсутизма, гипертрихоза, нарушений менструального цикла, аменореи, бесплодия. У пациентов-мужчин наблюдаются признаки феминизации, атрофия яичек, снижение потенции и либидо, гинекомастия.
Осложнения
Хроническое, прогрессирующее течение синдрома Иценко-Кушинга с нарастающей симптоматикой может приводить к гибели пациентов в результате осложнений, несовместимых с жизнью: декомпенсации сердечной деятельности, инсультов, сепсиса, тяжелого пиелонефрита, хронической почечной недостаточности, остеопороза с множественными переломами позвоночника и ребер.
Неотложным состоянием при синдроме Иценко-Кушинга является адреналовый (надпочечниковый) криз, проявляющийся нарушением сознания, артериальной гипотензией, рвотой, болями в животе, гипогликемией, гипонатриемией, гиперкалиемией и метаболическим ацидозом.
В результате снижения резистентности к инфекциям у пациентов с синдромом Иценко-Кушинга нередко развиваются фурункулез, флегмоны, нагноительные и грибковые заболевания кожи. Развитие мочекаменной болезни связано с остеопорозом костей и выделением с мочой избытка кальция и фосфатов, приводящих к образованию оксалатных и фосфатных камней в почках. Беременность у женщин с гиперкортицизмом часто заканчивается выкидышем или осложненными родами.
Диагностика синдрома Иценко-Кушинга
При подозрении у пациента синдрома Иценко-Кушинга на основании амнестических и физикальных данных и исключении экзогенного источника поступления глюкокортикоидов (в т. ч. ингаляционного и внутрисуставного), в первую очередь выясняется причина гиперкортицизма. Для этого используется скрининговые тесты:
- определение экскреции кортизола в суточной моче: повышение кортизола в 3–4 раза и более свидетельствует о достоверности диагноза синдрома или болезни Иценко–Кушинга.
- малую дексаметазоновую пробу: в норме прием дексаметазона снижает уровень кортизола более чем в половину, а при синдроме Иценко-Кушинга снижения не происходит.
Дифференциальную диагностику между болезнью и синдромом Иценко-Кушинга позволяет провести большая дексаметазоновая проба. При болезни Иценко-Кушинга прием дексаметазона приводит к снижению концентрации кортизола более чем в 2 раза от исходного; при синдроме снижения кортизола не происходит.
В моче повышено содержание 11-ОКС (11-оксикетостероидов) и снижено 17-КС. В крови гипокалиемия, увеличение количества гемоглобина, эритроцитов и холестерина. Для определения источника гиперкортицизма (двусторонняя гиперплазия надпочечников, аденома гипофиза, кортикостерома) проводится МРТ или КТ надпочечников и гипофиза, сцинтиграфия надпочечников. С целью диагностики осложнений синдрома Иценко-Кушинга (остеопороза, компрессионных переломов позвонков, перелома ребер и т. д.) проводится рентгенография и КТ позвоночника, грудной клетки. Биохимическое исследование показателей крови диагностирует электролитные нарушения, стероидный сахарный диабет и др.
Лечение синдрома Иценко-Кушинга
При ятрогенной (лекарственной) природе синдрома Иценко-Кушинга необходима постепенная отмена глюкокортикоидов и замена их на другие иммунодепрессанты. При эндогенной природе гиперкортицизма назначаются препараты, подавляющие стероидогенез (аминоглютетимид, митотан).
При наличии опухолевого поражения надпочечников, гипофиза, легких проводится хирургическое удаление новообразований, а при невозможности – одно- или двусторонняя адреналэктомия (удаление надпочечника) или лучевая терапия гипоталамо-гипофизарной области. Лучевую терапию часто проводят в комбинации с хирургическим или медикаментозным лечением для усиления и закрепления эффекта.
Симптоматическое лечение при синдроме Иценко-Кушинга включает применение гипотензивных, мочегонных, сахароснижающих препаратов, сердечных гликозидов, биостимуляторов и иммуномодуляторов, антидепрессантов или седативных средств, витаминотерапию, лекарственную терапию остеопороза. Проводится компенсация белкового, минерального и углеводного обмена. Послеоперационное лечение пациентов с хронической надпочечниковой недостаточностью, перенесших адреналэктомию, состоит в постоянной заместительной гормональной терапии.
Прогноз синдрома Иценко-Кушинга
При игнорировании лечения синдрома Иценко-Кушинга развиваются необратимые изменения, приводящие к летальному исходу у 40-50% пациентов. Если причиной синдрома явилась доброкачественная кортикостерома, прогноз удовлетворительный, хотя функции здорового надпочечника восстанавливаются только у 80% пациентов. При диагностике злокачественных кортикостером прогноз пятилетней выживаемости – 20-25% (в среднем 14 месяцев). При хронической надпочечниковой недостаточности показана пожизненная заместительная терапия минерало- и глюкокортикоидами.
В целом прогноз синдрома Иценко-Кушинга определяется своевременностью диагностики и лечения, причинами, наличием и степенью выраженности осложнений, возможностью и эффективностью оперативного вмешательства. Пациенты с синдромом Иценко-Кушинга находятся на динамическом наблюдении у эндокринолога, им не рекомендуются тяжелые физические нагрузки, ночные смены на производстве.
Источник https://probolezny.ru/adenoma-gipofiza/case-1689/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/hypercorticoidism
Источник