Гиперпаратиреоз — симптомы и лечение
Что такое гиперпаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., терапевта со стажем в 29 лет.
Над статьей доктора Курашова О. Н. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Терапевт Cтаж — 29 лет Кандидат наук
Дата публикации 1 марта 2019 Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Гиперпаратиреоз — это эндокринное заболевание, развивающееся при чрезмерном количестве паратиреоидного гормона (паратгормона) в организме, который выделяется околощитовидными железами.
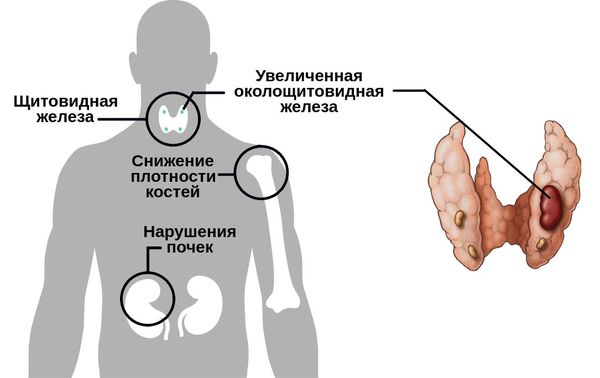
Существуют разные формы данного нарушения.
Первичный гиперпаратиреоз помимо нарушения околощитовидных желёз и избыточного выделения паратиреоидного гормона сопровождается верхне-нормальным или повышенным содержанием кальция в крови. Среди эндокринных заболеваний он встречается довольно часто: по распространённости эта форма гиперпаратиреоза находится на третьем месте после сахарного диабета и патологий щитовидной железы.
Ежегодная заболеваемость первичной формой составляет около 0,4–18,8% случаев на 10000 человек, а после 55 лет — до 2% случаев. [6] [12] У женщин эта патология возникает чаще, чем у мужчин — примерно 3:1. Преобладающее число случаев первичного гиперпаратиреоза у женщин приходится на первое десятилетия после менопаузы.
Первичный гиперпаратиреоз может быть как самостоятельным заболеванием, так и сочетаться с другими наследственными болезнями эндокринной системы. [1] [12] Он проявляется многосимптомным поражением различных органов и систем, что приводит к значительному снижению качества жизни с последующей инвалидизацией, а также к риску преждевременной смерти.
Причины возникновения связаны с развитием в одной или нескольких околощитовидных железах таких патологий, как:
- солитарная аденома — до 80-85% случаев;
- гиперплазия (диффузное увеличение желёз) — до 10-15 % случаев;
- рак — до 1-5% случаев;
- спорадические заболевания — до 90-95% случаев.
В 5% случаев на возникновение первичного гиперпаратиреоза влияет наследственность.
При вторичном гиперпаратиреозе кроме общих клинических признаков заболевания отличается снижением кальция и повышением фосфора в крови. Эта форма болезни обычно развивается как реакция компенсации и сочетает в себе усиленный синтез паратгормона и изменения в паращитовидных железах. Как правило, обнаруживается при синдроме недостаточного всасывания кальция в тонком кишечнике, дефиците витамина D и хронической почечной недостаточности.
Третичный гиперпаратиреоз развивается в случае аденомы околощитовидной железы и повышенном выделении паратгормона в условиях длительного вторичного гиперпаратиреоза.
Псевдогиперпаратиреоз развиваться п ри других злокачественных опухолях, которые способны продуцировать вещество, похожее на паратгормон.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гиперпаратиреоза
Гиперпаратиреоз протекает длительно и бессимптомно и может быть выявлен случайно во время обследования по поводу другого заболевания.
У пациентов с гиперпарат иреозом одновременно возникают симптомы поражения различных органов и систем: язва желудка, остеопорозные проявления, мочекаменная и желчнокаменная болезни и другие. При пальпации шеи в зоне паращитовидных желёз можно нащупать достаточно большую «аденому».
Развивается быстрая утомляемость при физической повседневной нагрузке, мышечная слабость, ноющая головная боль, затруднение при ходьбе (особенно во время подъёма по лестнице или при преодолении больших расстояний), формируется как бы переваливающаяся походка.
У большинства людей с гиперпаратиреозом нарушено восприятие и память, они эмоционально неуравновешенны, тревожны, депрессивны.
При опросе пациенты с подозрением на нарушение функции околощитовидных желёз обычно жалуются на:
- длительно существующие боли в костях рук и ног, неровности и деформирующие изменения, возникающие при надавливании, частые судороги в ногах;
- эмоциональную неустойчивость, беспокойство и нарушение концентрации внимания, возникающее при нахождении в обществе;
- частое желание пить жидкость — вплоть до жажды с учащённым мочеиспусканием (не связанное с сахарным или несахарным диабетом);
- прерывистое нарушение сна и значительную утомляемость при выполнении любой работы;
- неуверенность и шаткость при ходьбе;
- повышенную потливость всего тела и конечностей;
- периодические сердцебиения днём и ночью;
- искривления и переломы (в основном трубчатых костей) при непредсказуемых обстоятельствах (даже при движениях лёжа в постели) — возникает в позднем периоде заболевания, сопровождается ноющими болями в позвоночнике.
Если патологический процесс в костях продолжает развиваться, это может стать причиной расшатывания и выпадения здоровых зубов, а также деформации костей скелета, в связи с которой пациенты становятся ниже ростом. Возникающие переломы очень медленно восстанавливаются, часто с деформациями р ук и ног и образованием непрочных суставов. На конечностях появляются кальцинаты — результат отложения солей.
У женщин с повышенной функцией щитовидной железы в менопаузе риск костных осложнений возрастает.
В большинстве случаев первые проявления гиперпаратиреоза сопровождаются:
- давно диагностированными нарушениями опорно-двигательного аппарата;
- хроническими заболеваниями почек (мочекаменная болезнь, отложение солей кальция в почках);
- нарушениями желудочно-кишечного тракта (панкреатит и кальцинат поджелудочной железы);
- выраженными, ранее нелеченными нейрокогнитивными и психическими расстройствами;
- артериальной гипертензией в сочетании с гипертрофией миокарда левого желудочка (утолщением стенок сердца), а также нарушением проводимости и ритма сердца — зависят от уровня паратгормона.
При развитии поражения сосудов в виде кальциноза и склероза нарушается питание тканей и органов, а повышенный уровень кальция в крови способствует развитию и ухудшению ишемической болезни сердца.
Гиперпаратиреоз с нехарактерными симптомами и постепенным началом часто сопровождается:
- тошнотой, периодическими желудочными болями, рвотой, метеоризмом, снижением аппетита, резким падением веса;
- возникновением пептических язв с кровотечениями;
- поражением поджелудочной железы и желчного пузыря;
- на поздних стадиях — нефрокальцинозом, признаками прогрессирующей почечной недостаточности с последующей уремией (крайне опасным отравлением организма).
Патогенез гиперпаратиреоза
Кальций является важным компонентом, который влияет на прочность костей и обменные процессы в организме. В норме уровень кальция, а также фосфора поддерживает паратгормон, выделяемый околощитовидными железами.
При аденоме или ином нарушении этих желёз взаимосвязь кальция и паратгормона нарушается: если раньше повышенное содержания кальция сдерживало уровень паратгормона, то теперь развивается дефект рецепторов, чувствительных к кальцию, которые расположены на поверхности главных клеток паращитовидных желёз.
В связи с этим в организме происходит ряд нарушений:
- активируются остеобласты (молодые клетки костей) и увеличивается количество остеокластов (клеток, уничтожающих старые костные ткани), что приводит к ускорению естественного разрушения (растворения) костей и костеобразования — если уровень паратгормона повышен довольно длительно, то процессы разрушения начинают преобладать;
- снижается почечный порог обратного всасывания фосфатов (проявляется гипофосфатемией и гиперфосфатурией);
- в кишечнике всасывается дополнительное количество кальция; [2][7][9]
- в случае гиперплазии (увеличения количества клеток паращитовидных желёз) происходит нерегулируемая гиперпродукция паратгормона. [17]
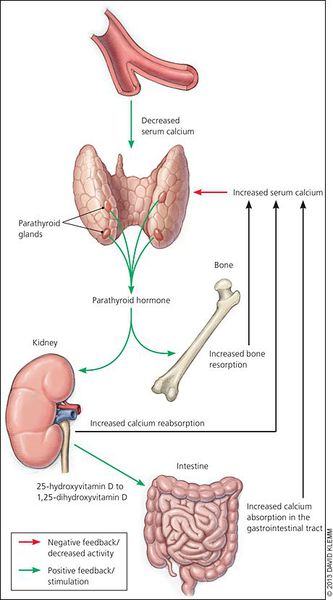
При избытке паратгормона усиливается выведение из костной ткани кальция и фосфора. Клинически это проявляется изменениями в костях: их искривлением и размягчением, возникновением переломов. При этом уровень кальция в костях снижается, а его уровень в крови заметно увеличивается, т. е. возникает гиперкальциемия. Она проявляется мышечной слабостью, избыточным выделением минералов с мочой при усиленном мочеиспускании и постоянной жаждой, что приводит к почечнокаменной болезни и нефрокальцинозу — накоплению и отложению солей кальция в главной ткани почек. Также избыток кальция в крови становится причиной нарушения тонуса сосудов и возникновения артериальной гипертензии. [1] [12]
У пациентов с первичным гиперпаратиреозом часто наблюдается острая нехватка витамина D, а после оперативного лечения заболевания повышается вероятность развития синдрома голодных костей — последствия гиперкальциемии. [15]
Классификация и стадии развития гиперпаратиреоза
Как уже говорилось, бывает первичный, вторичный и третичный гиперпаратиреоз. При этом первичную форму заболевания разделяют на три вида:
- субклинический — заболевание развивается без явных проявлений, можно заподозрить только по результатам биохимии крови;
- клинический — возникают выраженные симптомы болезни (нарушения опорно-двигательного аппарата, почек и ЖКТ);
- острый первичный — возникновение гиперкальциемического криза.
Согласно МКБ 10, выделяют четыре формы заболевания:
- первичный гиперпаратиреоз;
- вторичный гиперпаратиреоз;
- иные формы гиперпаратиреоза;
- неуточнённый гиперпаратиреоз.
Другая классификация гиперпаратиреоза, опубликованная в 2014 году, по степени выраженности симптомов разделяет заболевание на три формы:
- нормокальциемическую — определяется неизменными показателями общего и ионизированного кальция (с поправкой на альбумин), а также паратгормона за весь период наблюдения (двукратное определение этих показателей с интервалом в 3-6 месяцев);
- мягкую — можно установить при появлении жалоб (низкотравматичных переломов) и лабораторном подтверждении умеренно повышенного уровня кальция и паратгормона в крови;
- манифестную — возникает впервые, причём остро, сопровождается нарушениями костной ткани или внутренних органов, возникает риск развития гиперкальциемического криза.
В зависимости от того, какие именно органы или системы поражены, выделяют:
- костный гиперпаратиреоз — де формация конечностей, внезапные переломы, возникающие как бы сами по себе, остеопороз с возможными кистозными образованиями, болезнь Реклингхаузена;
- висцеральный гиперпаратиреоз — поражением внутренних органов:
- почечный — отличается тяжёлым течением, возникают частые приступы почечной колики, возможно развитие почечной недостаточности;
- желудочно-кишечный — холецистит, панкреатит, язвенная болезнь желудка и двенадцатиперстной кишки;
- смешанный гиперпаратиреоз — одновременное возникновение костных и висцеральных нарушений.
Осложнения гиперпаратиреоза
Длительное течение заболевания сказывается на формировании костей. Так, н а поздних стадиях вовремя не диагностированного гиперпаратиреоза наблюдаются:
- разрушение дистальных или концевых фаланг конечностей;
- сужение дистального отдела ключиц;
- очаги разрушения костей черепа;
- бурые опухоли длинных костей.
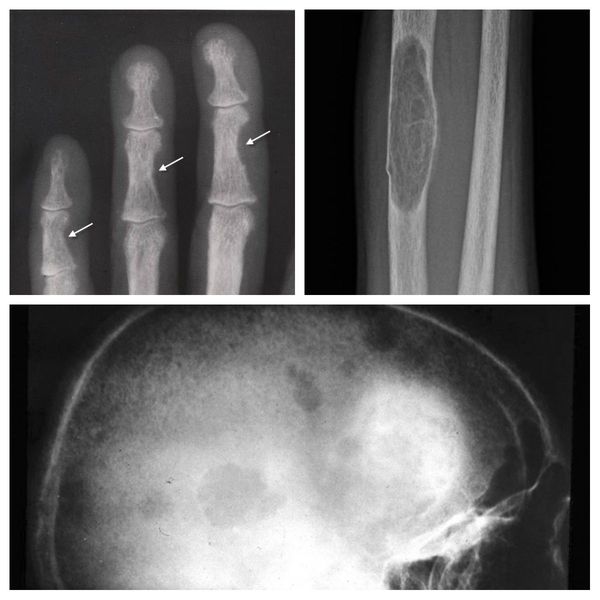
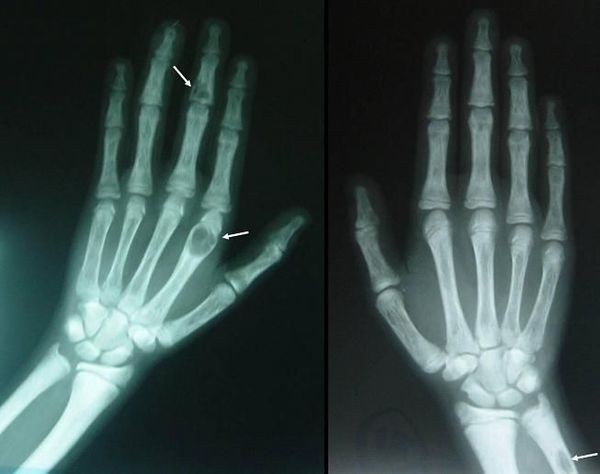
Самое тяжёлое осложнение гиперпаратиреоза — гиперкальциемический криз. Он возникает внезапно после резкого повышения уровня кальция в крови до 3,5-5 ммоль/л (в норме этот показатель составляет 2,15-2,50 ммоль/л). [17] Проявляется резким обострением всех симптомов гиперпаратиреоза.
Пусковые механизмы осложнения — острые инфекционные заболевания (чаще всего ОРВИ), внезапный перелом, длительный постельный режим, беременность, бесконтрольный приём препаратов, содержащих кальций и витамин D, а также тиазидных мочегонных средств.
Риск возникновения криза зависит от того, насколько повышен уровень кальция в крови. [17]
Гиперпаратиреоз
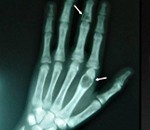
Гиперпаратиреоз – эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет. Гиперпаратиреоз может иметь субклиническое течение, костную, висцеропатическую, смешанную форму, а также острое течение в виде гиперкальциемического криза. Диагностика включает определение Ca, P и паратгормона в крови, рентгенологическое исследование и денситометрию.
- Классификация и причины гиперпаратиреоза
- Первичный гиперпаратиреоз
- Вторичный гиперпаратиреоз
Общие сведения
Гиперпаратиреоз – эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет.
Классификация и причины гиперпаратиреоза
Гиперпаратиреоз бывает первичным, вторичным и третичным. Клинические формы первичного гиперпаратиреоза могут быть разнообразными.
Первичный гиперпаратиреоз
Первичный гиперпаратиреоз подразделяют на три вида:
I. Субклинический первичный гиперпаратиреоз.
- биохимическая стадия;
- бессимптомная стадия («немая» форма).
II. Клинический первичный гиперпаратиреоз. В зависимости от характера наиболее выраженных симптомов выделяют:
- костную форму (паратиреоидная остеодистрофия, или болезнь Рекглингхаузена). Проявляется деформацией конечностей, приводящей к последующей инвалидности. Переломы появляются «сами по себе», без травмы, заживают долго и трудно, уменьшение плотности костной ткани ведет к развитию остеопороза.
- висцеропатическую форму:
- почечную — с преобладанием мочекаменной болезни тяжелого течения, с частыми приступами почечной колики, развитием почечной недостаточности;
- желудочно-кишечную форму — с проявлениями язвы желудка и двенадцатиперстной кишки, холецистита, панкреатита;
- смешанную форму.
III. Острый первичный гиперпаратиреоз (или гиперкальциемический криз).
Первичный гиперпаратиреоз развивается при наличии в паращитовидных железах:
- одной или нескольких аденом (доброкачественных опухолевидных образований);
- диффузной гиперплазии (увеличения размеров железы);
- гормонально – активной раковой опухоли (редко, в 1-1,5% случаев).
У 10% пациентов гиперпаратиреоз сочетается с различными гормональными опухолями (опухоли гипофиза, рак щитовидной железы, феохромоцитома). К первичному гиперпаратиреозу также относят наследственный гиперпаратиреоз, который сопровождается другими наследственными эндокринопатиями.
Вторичный гиперпаратиреоз
Вторичный гиперпаратиреоз служит компенсаторной реакцией на длительно имеющийся в крови низкий уровень Ca. В этом случае усиленный синтез паратгормона связан с нарушением кальциево-фосфорного обмена при хронической почечной недостаточности, дефиците витамина D, синдроме мальабсорбции (нарушением всасывания Ca в тонком кишечнике). Третичный гиперпаратиреоз развивется в случае нелеченого длительно протекающего вторичного гиперапартиреоза и связан с развитием автономно функционирующей паратиреоаденомы.
Псевдогиперпаратиреоз (или эктопированный гиперпаратиреоз) возникает при различных по локализации злокачественных опухолях (раке молочной железы, бронхогенном раке), способных продуцировать паратгормоноподобное вещество, при множественных эндокринных аденоматозах I и II типа.
Гиперпаратиреоз проявляется избытком паратгормона, который способствует выведению из костной ткани кальция и фосфора. Кости становятся непрочными, размягчаются, могут искривляться, повышается риск возникновения переломов. Гиперкальциемия (избыточный уровень Ca в крови) приводит к развитию мышечной слабости, выделению избытка Ca с мочой. Усиливается мочеиспускание, появляется постоянная жажда, развивается почечнокаменная болезнь (нефролитиаз), отложение солей кальция в паренхиме почек (нефрокальциноз). Артериальная гипертензия при гиперпаратиреозе обусловлена действием избытка Ca на тонус кровеносных сосудов.
Симптомы гиперпаратиреоза
Гиперпаратиреоз может протекать бессимптомно и диагностироваться случайно, при обследовании. При гиперпаратиреозе у пациента одновременно развиваются симптомы поражения различных органов и систем – язва желудка, остеопороз, мочекаменная, желчнокаменная болезни и др.
К ранним проявлениям гиперпаратиреоза относятся быстрая утомляемость при нагрузке, мышечная слабость, головная боль, возникновение трудностей при ходьбе (особенно при подъеме, преодолении больших расстояний), характерна переваливающаяся походка. Большинство пациентов отмечают ухудшение памяти, эмоциональную неуравновешенность, тревожность, депрессию. У пожилых людей могут проявляться тяжелые психические расстройства. При длительном гиперпаратиреозе кожа становится землисто-серого цвета.
На поздней стадии костного гиперпаратиреоза происходит размягчение, искривления, патологические переломы (при обычных движениях, в постели) костей, возникают рассеянные боли в костях рук и ног, позвоночнике. В результате остеопороза челюстей расшатываются и выпадают здоровые зубы. Из-за деформации скелета больной может стать ниже ростом. Патологические переломы малоболезненны, но заживают очень медленно, часто с деформациями конечностей и образованием ложных суставов. На руках и ногах обнаруживаются периартикулярные кальцинаты. На шее в области паращитовидных желез можно пальпировать большую аденому.
Висцеропатический гиперпаратиреоз характеризуется неспецифической симптоматикой и постепенным началом. При развитии гиперпаратиреоза возникает тошнота, желудочные боли, рвота, метеоризм, нарушается аппетит, резко снижается вес. У пациентов обнаруживаются пептические язвы с кровотечениями различной локализации, склонные к частым обострениям, рецидивам, а также признаки поражения желчного пузыря и поджелудочной железы. Развивается полиурия, плотность мочи уменьшается, появляется неутолимая жажда. На поздних стадиях выявляется нефрокальциноз, разиваются симптомы почечной недостаточности, прогрессирующей со временем, уремия.
Гиперкальциурия и гиперкальциемия, развитие кальциноза и склероза сосудов, приводит к нарушению питания тканей и органов. Высокая концентрация Ca в крови способствует поражению сосудов сердца и повышению артериального давления, возникновению приступов стенокардии. При кальцификации конъюнктивы и роговицы глаз наблюдается синдром красного глаза.
Осложнения
Гиперкальциемический криз относится к тяжелым осложнениям гиперпаратиреоза, угрожающим жизни пациента. Факторами риска являются длительный постельный режим, бесконтрольный прием препаратов Ca и витамина D, тиазидных диуретиков (снижают экскрецию Ca с мочой). Криз возникает внезапно при острой гиперкальциемии (Ca в крови 3,5 – 5 ммоль/л, при норме 2,15 – 2,50 ммоль/л) и проявляется резким обострением всех клинических симптомов. Для этого состояния характерны: высокая (до 39 – 40°С) температура тела, острые боли в эпигастрии, рвота, сонливость, нарушение сознания, коматозное состояние. Резко усиливается слабость, возникает обезвоживание организма, особо тяжелое осложнение – развитие миопатии (атрофии мышц) межреберных мышц и диафрагмы, проксимальных отделов туловища. Также могут возникнуть отек легких, тромбозы, кровотечения, перфорации пептических язв.
Диагностика
Первичный гиперпаратиреоз не обладает специфическими проявлениями, поэтому поставить диагноз по клинической картине довольно сложно. Необходима консультация эндокринолога, обследование пациента и трактовка полученных результатов:
- общего анализа мочи
Моча приобретает щелочную реакцию, определяется экскреция кальция с мочой (гиперкальциурия) и повышение содержания в ней P (гиперфосфатурия). Относительная плотность понижается до 1000, часто бывает белок в моче (протеинурия). В осадке обнаруживаются зернистые и гиалиновые цилиндры.
- биохимического анализа крови (кальций, фосфор, паратгормон)
Повышается концентрация общего и ионизированного Ca в плазме крови, содержание P ниже нормы, активность щелочной фосфатазы повышена. Более показательным при гиперпаратиреозе является определение концентрации паратгормона в крови (5—8 нг/мл и выше при норме 0,15—1 нг/мл).
- ультразвукового исследования
УЗИ щитовидной железы информативно только при расположении паратиреоаденом в типичных местах — в области щитовидной железы.
- рентгенологического исследования, КТ и МРТ
Рентгенография позволяет обнаружить остеопороз, кистозные изменения костей, патологические переломы. Для оценки плотности костной ткани проводится денситометрия. При помощи рентгенологического исследования с контрастным веществом диагностируют возникающие при гиперпаратиреозе пептические язвы в желудочно-кишечном тракте. КТ почек и мочевыводящих путей выявляет камни. Рентгенотомография загрудинного пространства с пищеводным контрастированием бариевой взвесью позволяет выявить паратиреоаденому и ее местоположнение. Магнитно–резонансная томография по информативности превосходит КТ и УЗИ, визуализирует любую локализацию околощитовидных желез.
- сцинтиграфии паращитовидных желез
Позволяет выявить локализацию обычно и аномально расположенных желез. В случае вторичного гиперпаратиреоза проводят диагностику определяющего заболевания.
Лечение гиперпаратиреоза
Комплексное лечение гиперпаратиреоза сочетает операционную хирургию и консервативную терапию медикаментозными препаратами. Основным способом лечения первичного гиперпаратиреоза служит хирургическая операция, заключающаяся в удалении паратиреоаденомы или гиперплазированных паращитовидных желез. На сегодняшний день хирургическая эндокринология располагает малоинвазивными методиками хирургических вмешательств, проводимых при гиперпаратиреозе, в том числе и с применением эндоскопического оборудования.
Если у пациента был диагностирован гиперкальциемический криз, необходимо проведение операции по экстренным показаниям. До операции обязательно назначение консервативного лечения, направленного на снижение Ca в крови: обильное питье, внутривенно — изотонический раствор NaCl, при отсутствии почечной недостаточности — фуросемид с KCl и 5% глюкозой, экстракт щитовидных желез скота (под контролем уровня Ca в крови), бифосфонаты (памидроновая к-та и этидронат натрия), глюкокортикоиды.
После оперативного вмешательства по поводу злокачественных опухолей паращитовидных желез проводится лучевая терапия, также применяют противоопухолевый антибиотик – пликамицин. После хирургического лечения у большинства пациентов снижается количеств Ca в крови, поэтому им назначают препараты витамина D (в более тяжелых случаях — соли Ca внутривенно).
Прогноз и профилактика гиперпаратиреоза
Прогноз гиперпаратиреоза благоприятен только в случае раннего диагностирования и своевременного проведения хирургического лечения. Восстановление нормальной трудоспособности пациента после оперативного лечения костного гиперпаратиреоза зависит от степени поражения костной ткани. При легком течении заболевания работоспособность восстанавливается после хирургического лечения примерно в течение 3 — 4 месяцев, в тяжелых случаях – в течение первых 2 лет. В запущенных случаях могут остаться ограничивающие трудоспособность деформации костей.
При почечной форме гиперпаратиреоза прогноз на выздоровление менее благоприятный и зависит от выраженности поражения почек на дооперационном этапе. Без хирургического вмешательства пациенты, обычно, становятся инвалидами и умирают от прогрессирующей кахексии и хронической почечной недостаточности. При развитии гиперкальциемического криза прогноз определяется своевременностью и адекватностью проводимого лечения, летальность при этом осложнении гиперпаратиреоза составляет 32 %.
При имеющейся хронической почечной недостаточности имеет значение медикаментозная профилактика вторичного гиперпаратиреоза.
Источник https://probolezny.ru/giperparatireoz/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/hyperparathyroidism
Источник