Антибиотик Цефтриаксон при гайморите (синусите)
Статья написана врачом с опытом в челюстно-лицевой хирургии.
Антибиотики при гайморите (синусите) – назначаются с учетом длительности заболевания, тяжести клинической симптоматики, а также чувствительности типичных возбудителей этой болезни к различным группам антибиотиков. Наиболее эффективные антибиотики при гайморите у взрослых – это β-лактамные лактамазозащищенные синтетические пенициллины (например, препараты на основе амоксициллина и клавулановой кислоты), а также цефалоспорины III-IV поколения, современные фторхинолоны, а в некоторых случаях – еще и макролиды.
Многие проводят лечение гайморита цефтриаксоном, который относится к цефалоспоринам III поколения и предназначен для парентерального введения (в/м или в/в). Этот антибиотик действительно является одним из самых эффективных препаратов для лечения гайморита (тяжелой формы), но в ряде случаев он не является оптимальным выбором и может быть даже неэффективен. Поэтому ниже мы также расскажем – в каких случаях цефтриаксон не помогает при гайморите.
Разные формы гайморита на КТ –



Главным при выборе антибиотика является чувствительность к нему типичных возбудителей заболевания, но при разных формах гайморита – состав возбудителей отличается. Например, при острых формах гайморита анаэробы высеиваются только примерно в 10% случаев, в то время как при хроническом риногенном гайморите – до 48% случаев, а при любых формах гайморита одонтогенного происхождения (связанного с очагами воспаления у верхушек корней 5-6-7 верхних зубов) – в пазухе будет уже значительно преобладать анаэробная инфекция.
Выделяют следующие формы заболевания:
- острый гайморит (длительность менее 3 месяцев),
- острый рецидивирующий гайморит (2-4 случая острого гайморита в течение года),
- хронический гайморит (более 3 месяцев),
- обострение хронического гайморита.
Есть противопоказания. Посоветуйтесь с врачом.
Состав микрофлоры в пазухе –
При острых формах гайморита основными возбудителями считаются – Streptococcus pneumoniae (St.pneumoniae) и Haemophilus influenzae (H.influenzae), реже – Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus, а также анаэробы. Иногда могут встречаться и внутриклеточные возбудители, например, Micoplasma pneumoniae и Chlamydia pneumoniae.
Если развитие острого гайморита происходит при ОРВИ, то, соответственно, первичным будет вирусное инфицирование пазухи. Вирусы, так сказать, «прокладывают дорогу» бактериальной инфекции, которая обычно присоединяется уже на 3-4 день заболевания. Соответственно, при остром гайморите (остром риносинусите) вирусной природы – в первые 3 дня антибиотики не будут показаны.
Состав микрофлоры при остром гайморите –

При хроническом гайморите риногенного происхождения увеличивается количество анаэробов. Если при острых формах анаэробов порядка около 10%, то при хроническом риногенном гайморите их высеиваются уже (по данным разных авторов) – от 20 до 48% от всех случаев. Прежде всего это – Prevotella sрр., Fusobacterium sрр, Bacteroides sрр, анаэробные стрептококки и другие. А вот среди аэробных возбудителей при хроническом риногенном гайморите высеваются – Streptococcus sрр, Haemophilus influenzae, Prevotella aeruginosa, Staphylococcus aureus, Moraxella catarrhalis.
Если говорить о гайморитах одонтогенного происхождения, то они практически во всех случаях имеют первично хронический характер. Здесь в еще большей степени будут преобладать анаэробы (около 68% от всех случаев одонтогенного гайморита) – прежде всего это Bacteroides и Fusobacterium, а также Peptostreptococcus spp.. Среди аэробных микроорганизмов при одонтогенном гайморите высеваются прежде всего Staphylococcus haemolyticus и Staphylococcus auricularis. Также примерно в 50% случаев высеваются и грибы рода Candida.
Выбор антибиотика –
Ниже вы можете увидеть перечень антибиотиков, являющихся препаратами выбора при лечении гайморита. Дальше вы также найдете описание того – при каких формах гайморита эти антибиотики будут препаратами 1-го или 2-го выбора. Но стоит учитывать, что антибиотики – это не единственное лекарство от гайморита, и оно обязательно должно применяться в том числе на фоне промывания пазух при помощи синус-катетера, а также использования специальных спреев, позволяющих улучшить отток из пазух.
Антибиотики выбора для лечения гайморита:
- β-лактамные лактамазозащищенные синтетические пенициллины («амоксициллин + клавулановая кислота», или «ампициллин + сульбактам», или «пиперациллин + тазобактам», или «цефоперазон + сульбактам», или «тикарциллин + клавулановая кислота»), либо карбапенемы (имипенем или меропенем).
- Макролиды (азитромицин или кларитромицин).
- Фторхинолоны (левофлоксацин или моксифлоксацин).
- Цефалоспорины III-IV поколения (например, цефтибутен, цефтриаксон, цефепим и др.).
- Оксазолидоны (линезолид) – только после посева на микрофлору и выделении мультирезистентной флоры.
1) Антибиотики при легкой и среднетяжелой формах острого гайморита –
С учетом американских клинических рекомендаций препаратами 1-го выбора являются – 1) амоксициллин, 2) комбинация амоксициллина с клавулановой кислотой, 3) цефалоспорины II и III поколений (например, цефтибутен и цефаклор). Клиническая эффективность амоксициллина и амоксициллина с клавулановой кислотой – составляет 88,8 и 93,5%, соответственно, а цефалоспоринов – порядка 85–87%. Соответственно, наиболее эффективным будет применение комбинации амоксициллина с клавулановой кислотой, которую содержат такие антибиотики как «Аугментин» или «Амоксиклав».


Именно такие таблетированные антибиотики, как правило, и назначаются для амбулаторного лечения легкой и среднетяжелой форм «острого» и «острого рецидивирующего» гайморита. Причем, чтобы усилить действие этих антибиотиков в отношении анаэробных бактерий (что очень важно при одонтогенном происхождении гайморита) – их можно комбинировать с метронидазолом. Эффективность терапии оценивается через 3 дня, и в случае отсутствии положительной динамики основных симптомов заболевания –должен быть назначен другой антибиотик. И в этом случае оптимальным будет уже назначение антибиотика, эффективного против внутриклеточных возбудителей (типа Micoplasma pneumoniae и Chlamydia pneumoniae).
Т.е. случае в этом случае Амоксиклав или Аугментин можно заменить на – 1) макролиды, например, азитромицин или кларитромицин, 2) современные фторхинолоны, например, левофлоксацин или монофлоксацин. Нужно отметить, что против внутриклеточных возбудителей β-лактамные лактамазозащищенные синтетические пенициллины (Амоксиклав и Аугментин), а также цефалоспорины – неэффективны. В ряде публикаций отмечается, что внутриклеточные возбудители высеваются при «острой» и «острой рецидивирующей» формах гайморита – от 8 до 25% от всех случаев.
Важно : при наличии у пациента пенициллин-резистентных штаммов пневмококков (Streptococcus pneumoniae) – эффективность цефалоспоринов II-го поколения в отношении них будет заметно ниже. Тоже самое касается и макролидов. Поэтому при «острой» и «острой рецидивирующей» формах гайморита – в качестве антибиотика 1-го выбора лучше выбирать между комбинацией амоксициллина с клавулановой кислотой (аугментин или амоксиклав) и цефалоспоринами III поколения (цефтибутен), а в качестве антибиотиков 2-го выбора – использовать современные фторхинолоны (левофлоксацин или монофлоксацин).
При аллергии на β-лактамные антибиотики (пенициллины и цефалоспорины) препаратами первого выбора будут макролиды, а в качестве антибиотиков 2-го выбора – современные фторхинолоны (24stoma.ru). И еще раз напомним, что при легком и среднетяжелом течении «острого» и «острого рецидивирующего» гайморита – назначаются только таблетированные формы антибиотиков, т.е. для перорального приема.
Какие антибиотики назначать нельзя –
очень часто врачи допускают ошибки, назначая пациентам с гайморитом следующие препараты: сульфаниламиды, доксициклин, гентамицин, тетрацилин, линкомицин, трихопол в виде монотерапии. Также ошибкой является назначение таких таблеток от гайморита как ципрофлоксацин (т.к. фторхинолоны 2-го поколения имеют очень низкую эффективность против S.pneumoniae).
Также при назначении антибиотика стоит учитывать опыт их назначения в прошлом. Например, многие пациенты отмечают, что у них ранее при приеме таких препаратов как Амоксиклав или Аугментин (т.е. комбинации амоксициллин + клавулановая кислота) – развивалась диарея. Учитывая такой анамнез, лучше всего назначать таким пациентом современные фторхинолоны.
Риски развития антибиотико-ассоциированной диареи –
В качестве причин развития диареи лидируют производные пенициллина и цефалоспорины, что прежде всего связано с их широким применением. Такая диарея чаще возникает при приеме таблетированных антибиотиков, но возможно и после парентерального введения. Основной возбудитель, который ответственен за диарею после приема антибиотиков – это Clostridium perfrigens.
Развитие диареи происходит прежде всего – в результате подавления антибиотиками не только патогенной флоры, но также и бифидобактерий, лактобактерии, энтерококков, кишечной палочки. Поэтому так важно параллельно с приемом антибиотиков принимать и пробиотики (специальные препараты, содержащие полезные бактерии для нашего кишечника). Пробиотики могут содержать энтерококки, бифидобактерии или лактобактерии, либо их сочетания. Одни из лучших пробиотиков – препараты Линекс и Бифиформ.


Однако механизм развития диареи может быть комплексным, т.е. связанным не только с подавлением полезной микрофлоры. Например, при приеме антибиотиков с клавулановой кислотой – последняя может стимулировать диарею за счет увеличения моторики кишечника (гиперкинетическая диарея). При назначении цефалоспоринов (например, цефиксима или цефоперазона) – из-за неполного их всасывания из просвета кишечника может возникать так называемая «гиперосмолярная диарея».
Какие антибиотики чаще вызывают диарею –
- 10-25% – при назначении амоксициллина/клавуланата,
- 15-20% – при назначении цефиксима (цефалоспорин),
- 5-10% – при назначении ампициллина или клиндамицина,
- 2-5% – при назначении остальных цефалоспоринов (кроме цефиксима) или макролидов (эритромицина, кларитромицина),
- и только 1-2% – при назначении фторхинолонов.
Выводы : при риске развития у пациента антибиотико-ассоциированной диареи – оптимально назначать именно современные фторхинолоны (например, левофлоксацин или моксифлоксацин), к которым чувствительна в том числе и Clostridium perfrigens.
Также выделяют особый вид тяжелой антибиотико-ассоциированной диареи, называемой термином «псевдомембранозный колит», развитие которого связано с другим микроорганизмом – Clostridium difficile. Развитие псевдомембранозного колита в первую очередь ассоциировано с приемом клиндамицина, ампициллина и цефалоспоринов.
2) Антибиотики при тяжелом течении острого гайморита –
Тяжелое течение гайморита является показанием к госпитализации пациента, особенно на фоне тяжелой сопутствующей патологии, иммунодефицитных состояний, а также при подозрении или риске развития осложнений. В данном случае антибиотики должны вводиться только парентерально (внутривенно или внутримышечно). Причем оптимальным является именно внутривенный путь введения, и далее по мере улучшения состояния – можно перевести пациента на пероральный прием (так называемая «ступенчатая терапия»).
При тяжелом течении рекомендуется применять :
- β-лактамные лактамазозащищенные синтетические пенициллины. Это могут быть комбинации: «амоксициллин + клавулановая кислота», «ампициллин + сульбактам», «пиперациллин + тазобактам», «цефоперазон + сульбактам», «тикарциллин + клавулановая кислота», а также карбапенемы (имипенем или меропенем),
- цефалоспорины III-IV поколения (цефтриаксон и цефотаксим, цефепим и цефпиром),
- фторхинолоны III-IV поколения (левофлоксацин и спарфлоксацин, моксифлоксацин).
Амоксиклав и Аугментин во флаконах (для внутривенного введения) –


При выборе между этими группами антибиотиков стоит также опираться на происхождение гайморита (источник инфицирования). При риногенном гайморите частота выделения анаэробной флоры значительно меньше, поэтому антибиотиками 1-го выбора могут считаться β-лактамные лактамазозащищенные синтетические пенициллины (амоксиклав и аугментин). Препараты 2-го выбора – цефалоспорины III-IV поколения или карбопенемы. При непереносимости пациентом β-лактамных антибиотиков (либо если высеваются внутриклеточные возбудители) – назначаются современные фторхинолоны III-IV поколения.
Также есть нюансы назначения антибиотиков при одонтогенной природе гайморита, либо когда происходит сочетанное инфицирование пазухи (и со стороны полости носа, и со стороны боковых зубов верхней челюсти). Об этих нюансах мы расскажем в следующем разделе.
3) Антибиотики при обострении хронического гайморита –
Путь введения антибиотиков в этом случае также только парентеральный (в/м или в/в). Применяются все те же самые антибиотики как и при тяжелом течении «острого» и «острого рецидивирующего» гайморита, но с небольшими нюансами. При обострении хронического гайморита риногенного происхождения (по данным разных авторов) – анаэробы высеваются с частотой от 20 до 48%.
Антибиотиками 1-го выбора тут будут по-прежнему β-лактамные лактамазозащищенные синтетические пенициллины (например, «амоксициллин + клавулановая кислота»). Антибиотиками 2-го выбора – цефалоспорины III-IV поколения (стоит учесть, что цефалоспорины III поколения обладают большей активностью в отношении анаэробов, чем цефалоспорины IV поколения).
Однако при хронических гайморитах одонтогенного происхождения (связанного с очагами воспаления у верхушек корней 5-6-7 верхних зубов) – ситуация будет немного другой. Здесь в еще большей степени будут преобладать анаэробы (около 68% от всех случаев одонтогенного гайморита) – прежде всего это Bacteroides и Fusobacterium, + в минимум в 50% случаев высеваются и грибы рода Candida. Как правило, пациенты с хроническим одонтогенным гайморитом имеют за плечами много курсов антибактериальной терапии (как в результате самолечения, так и ошибок при диагностике одонтогенной природы гайморита Лор-врачами).
У таких пациентов антибиотиками 1-го выбора будут – комбинация «амоксициллин + клавулановая кислота», а 2-го выбора – это фторхинолоны III-IV поколения. Фторхинолоны будут предпочтительнее и цефалоспоринов (которые можно было при риногенном гайморите), т.к. они имеют более выраженную активность в отношении анаэробов – прежде всего это Bacteroides и Fusobacterium. Кроме того, если пациент с хроническим одонтогенным гайморитом уже неоднократно принимал цефалоспорины, то с большой вероятностью указанные анаэробы (также как и Staphylococcus haemolyticus) – могли приобрести устойчивость к этому классу антибиотиков.
Эффективность антибиотикотерапии значительно усиливается, если параллельно пациенту проводятся процедуры промывания пазух антисептиками (например, при помощи синус-катетера «Ямик»).
Кроме того, очень важно следующее. Цель антибиотикотерапии заключается в том числе в полной эрадикации (удалении) возбудителя из пазухи. Ошибки лор-врачей в диагностике одонтогенной причины гайморита приводят к тому, что антибиотикотерапия не приводит к эрадикации возбудителя и мы получаем лишь временное улучшение состояния пациента. По статистике, если взять все случаи одонтогенного гайморита за 100%, то ошибки в установлении одонтогенной причины инфицирования пазухи – достигают порядка от 50 до 80%.
Антибиотики при лечении разных форм гайморита (синусита) –

Цефтриаксон при гайморите: дозировка, сколько дней
Антибиотик Цефтриаксон относится к цефалоспоринам III-го поколения. Препараты цефтриаксона высокого качества – это безусловно Роцефин (Hoffman La Roche) и Лендацин (Lek). Это достаточно дорогие препараты. Например, упаковка Лендацина 10 флаконов по 1 г (что соответствует 1000 мг) – составит от 1900 до 2300 рублей. Но в данном случае не стоит делать выбор в пользу дешевых российских дженериков, которые стоят по 30-40 рублей за флакон 1 г. Поверьте, разница в эффективности, а также рисках развития антибиотико-ассоциированной диареи – просто огромная.
Давайте разберемся как принимать Цефтриаксон при гайморите. Этот препарат может применяться только парентерально (т.е. либо внутримышечно, либо внутривенно). Его назначают только при тяжелом течении острого гайморита или обострении хронического, но в ряде случаев он может быть назначен и при средне-тяжелой форме. Стандартная дозировка цефтриаксона при гайморите у взрослых и детей старше 12 лет – составляет 2 г 1 раз в сутки (при отсутствии угрозы осложнений и отсутствии иммунодефицитных состояний).
Сколько дней колоть взрослому Цефтриаксон при гайморите – будет зависеть от тяжести течения болезни. Если речь идет о среднетяжелой форме гайморита, то инъекции обычно делаются внутримышечно в течение 3 дней (после этого определяется эффективность антибиотикотерапии) и далее пациента переводят на прием похожего антибиотика только перорально (в таблетках). В общей сложности антибиотикотерапия при среднетяжелой форме острого гайморита обычно длится 7-8 дней, но если речь идет не об острой форме гайморита, а об обострении хронического – иногда и до 14 дней.
При тяжелом течении гайморита препарат оптимально вводить внутривенно. Стандартная суточная дозировка по прежнему 2 г, но в случае угрозы осложнений, при наличии тяжелой сопутствующей патологии, иммунодефицитных состояний – дозировка может быть увеличена до 4 г, но в этом случае эта дозировка разделяется на 2 приема (внутривенные инфузии в течение 30 минут) – с интервалом 12 часов. Общая продолжительность антибиотикотерапии тяжелых форм острого гайморита обычно составляет 10 дней, иногда до 14 дней.
Но опять же, если речь идет не об острой форме гайморита, а о тяжелой форме обострения хронического гайморита – длительность приема антибиотиков может составить до 3 недель. Причем во всех вышеуказанных случаях по-прежнему оптимально использовать так называемую «ступенчатую антибиотикотерапию», когда после периода внутримышечного или внутривенного введения пациент переводится на пероральный прием аналогичного препарата (с аналогичным спектром антибактериальной активности).
В каких случаях цефтриаксон не помогает при гайморите –
Что касается выбора цефалоспоринов, то нужно учитывать, что в ряде случаев (по данным разных авторов от 8 до 20%) – гайморит может быть вызван внутриклеточными возбудителями, например, Micoplasma pneumoniae и Chlamydia pneumoniae. В этом случае цефалоспорины (цефтриаксон в частности) – будут неэффективны.
Кроме того, если пациент в прошлом проходил лечение цефалоспоринами III- IV поколения, то есть риск развития к ним устойчивости анаэробной флоры (особенно Bacteroides и Fusobacterium). Особенно это касается пациентов, длительно занимавшихся самолечением, а также пациентов с хроническим гайморитом одонтогенного происхождения, при котором источником инфицирования пазухи являются воспалительные очаги у верхушек корней боковых зубов верхней челюсти.
По статистике риногенный гайморит составляет порядка 62% от всех случаев, одонтогенный – не менее 32%. Плюс встречаются пациенты, у которых имеет место комбинированное инфицирование пазух (и со стороны носовых ходов, и со стороны верхушек корней зубов) – наличие такой смешанной флоры в пазухе существенно повышает ее устойчивость к антибактериальной терапии. Кроме того, практически все одонтогенные гаймориты имеют сразу первично хронический характер развития воспаления, и очень часто Лор-врачи принимают обострение хронического одонтогенного гайморита – за «острый» или «острый рецидивирующий» гайморит риногенного происхождения.
Это приводит к тому, что источник инфицирования пазухи (боковые зубы верхней челюсти) сохраняется, и пациент годами лечится от якобы острого рецидивирующего гайморита риногенного происхождения, соответственно, безуспешно. Регулярный прием антибиотиков в данном случае приводит только к временному улучшению, но не позволяет добиться полной эрадикации возбудителей из пазухи. Также это способствует развитию устойчивости к антибиотикам у Bacteroides, Fusobacterium, Peptostreptococcus, Staphylococcus haemolyticus.
Плюс стоит учесть, что при лечении пациентов с одонтогенным гайморитом – в 55,8% случаев у них высевается еще и грибы рода Candida. Поэтому при хронических формах гайморита одонтогенного происхождения (гнойной, полипозной и гнойно-полипозной формах) – оптимальным будет также назначение еще и препарата группы АНТИМИКОТИКОВ.
Устойчивые виды к цефтриаксону –
- все метициллин-устойчивые штаммы Staphylococcus aureus,
- грамположительные аэробы: Enterococcus spp., Listeria monocytogenes,
- грамотрицательные аэробы: Acinetobacter baumannii, Pseudomonas aeruginosa, Stenotrophomonas maltophilia,
- другие: Chlamydia spp., Mycoplasma spp., Legionella spp., Ureaplasma urealyticum, Clostridium difficile.
Виды, которые могут приобретать устойчивость к цефтриаксону –
- Анаэробы: Bacteroides spp., Fusobacterium spp., Peptostreptococcus spp., Clostridium perfringens.
- грамположительные аэробы: Staphylococcus epidermidisb, Staphylococcus haemolyticusb, Staphylococcus hominisb,
- грамотрицательные аэробы: Citrobacter freundii, Enterobacter aerogenes, Enterobacter cloacae, Escherichia colic, Klebsiella pneumoniaec, Klebsiella oxytocac, Morganella morganii, Proteus vulgaris, Serratia marcescens.
Резюме : антибиотик Цефтриаксон лучше всего работает при риногенном гайморите, но не при одонтогенном. Возможно он не будет оптимальным выбором, если пациент занимался длительным самолечением (неконтролируемо принимал антибиотики без назначения врача), либо неоднократно проходил курсы антибиотикотерапии цефалоспоринами в прошлом.
Что делать если у пациента одонтогенный гайморит –
При одонтогенном инфицировании пазухи будет недостаточно ограничиться только лишь назначением сильного антибиотика, плюс промывать пазуху при помощи синус-катетера Ямик. Дело в том, что в этом случае мы будем иметь очаг воспаления у верхушек корней одного из 5-6-7 зубов, что связано с наличием инфекции в корневых каналах причинного зуба. Прием антибиотиков не позволяет санировать корневые каналы. Поэтому при обнаружении воспалительных очагов у верхушек корней и плохо запломбированных корневых каналов – необходима санация корневых каналов.
В этом случае причинный зуб вскрывается, проводится дезинфекция корневых каналов, в которых на срок до 1-1,5 месяца оставляется препарат на основе гидроксида кальция. Если этого не сделать – инфицирование пазухи будет продолжаться, и со временем мы получим новые случаи обострения хронического гайморита. В ряде случаев (по причине того, что корневые каналы запломбированы неидеально сразу у нескольких зубов в проекции пазухи) – необходимо санировать сразу все боковые зубы. Надеемся, что наша статья: Цефтриаксон инструкция по применению при гайморите – оказалась вам полезной!
Источники:
1. Высшее медицинское образование автора статьи,
2. Личный опыт работы в челюстно-лицевой хирургии (в том числе в проведении гайморотомии),
2. «Острый синусит» (Шадыев, Изотова),
3. «Комплексное лечение одонтогенных верхнечелюстных синуситов» (Шульман Ф.),
4. «Практические рекомендации по антибактериальной терапии синусита» (Янов, Рязанцев и др.),
5. « Клинические рекомендации по диагностике и лечению острого риносинусита» (Лопатин, Свистушкин).
Острый синусит — симптомы и лечение
Что такое острый синусит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюриной Юлии Викторовны, ЛОРа со стажем в 22 года.
Над статьей доктора Мисюриной Юлии Викторовны работали литературный редактор Вера Васина , научный редактор Ольга Медведева и шеф-редактор Маргарита Тихонова

ЛОР Cтаж — 22 года Кандидат наук
«Многопрофильный хирургический центр» на Кошевого
Клиническая больница «РЖД-Медицина»
Дата публикации 25 мая 2021 Обновлено 23 июня 2023
Определение болезни. Причины заболевания
Острый синусит (Acute sinusitis) — это внезапное воспаление пазухи носа, которое длится не менее четырёх недель. Также используется синоним «риносинусит». Согласно нему, воспаление — это процесс, затрагивающий не только слизистую пазух, но и полости носа [1] .
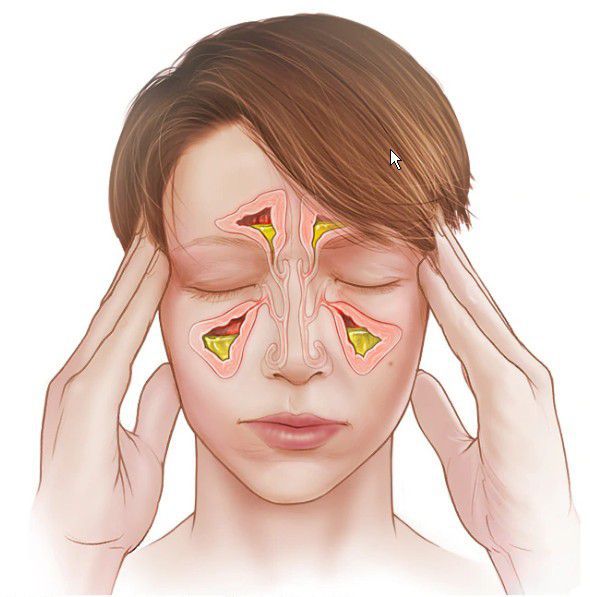
Основные причины острого синусита — вирусы или бактерии. Поэтому выделяют вирусную и бактериальную форму заболевания. Реже возбудителем острого воспаления в околоносовых пазухах становятся анаэробы и внутриклеточные микроорганизмы.
Вирусный синусит чаще протекает как обычное простудное заболевание и имеет сезонный характер. Им, как правило, болеют осенью, зимой, весной и, реже, в тёплое время года.
К вирусам, вызывающим воспаление верхних дыхательных путей, относятся: риновирусы, вирусы гриппа и парагриппа, респираторно-синцитиальные вирусы, аденовирусы и коронавирусы.
Обычно вирусный синусит не нуждается в специальном лечении и проходит самостоятельно. Но иногда выздоровление не наступает. Это обусловлено размножением бактериальной флоры, заселяющей пазухи носа. Чаще всего при остром синусе обнаруживают Streptococcus pneumoniae и Haemophilus influenzae — они встречаются в 70–75 % от всех случаев [2] .
Предрасполагающие факторы бактериального синусита:
- искривление носовой перегородки;
- полипы;
- хронический ринит;
- аденоиды у детей;
- особенности строения остиомеатального комплекса: крючковидного отростка, средней носовой раковины и большого пузырька решётчатой кости.
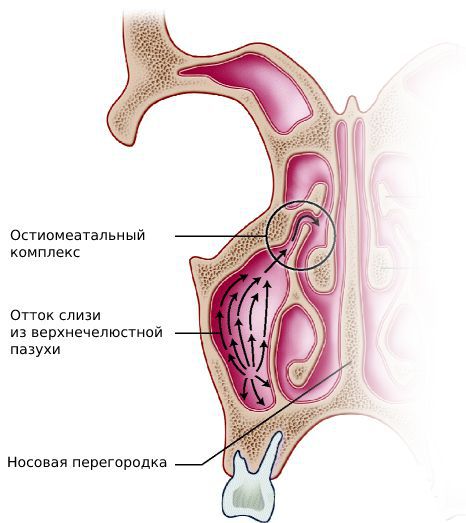
Анаэробная инфекция может привести к острому синуситу при патологии зубочелюстной системы или осложнённом хроническом синусите. В таком случае трудно определить, это острая форма или обострение хронической.
Аллергический процесс и грибковая флора также могут стать причинами синусита — остро возникнув, заболевание перейдёт в хроническую форму.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы острого синусита
Основные симптомы острого синусита:
- затруднённое носовое дыхание;
- головная боль;
- выделения из носа;
- кашель у детей.
Снижение обоняния, заложенность ушей, повышение температуры тела и общее недомогание также могут возникать при остром синусите, но не во всех случаях [3] [4] .
Затруднённым дыханием сопровождается большинство заболеваний носа, поэтому только этот симптом не подтверждает острый риносинусит. Для постановки диагноза необходимо, чтобы присутствовали не менее двух признаков.
Головная боль при синусите носит тупой, ноющий характер и часто усиливается при наклоне головы вниз. Может уменьшаться после использования сосудосуживающих капель.
При воспалении в верхнечелюстной и лобной пазухах боль возникает в области лица, переносья, надбровья и височно-теменной области. При верхнечелюстном синусите проявляется разлитой зубной болью на стороне поражения. Для воспаления слизистой оболочки клиновидной пазухи (сфеноидита) характерны боли в центре головы и в затылке.
Выделения из носа при остром синусите бывают не всегда. Слизистые выделения характерны для вирусного воспаления, гнойные возникают, если присоединилась бактериальная флора. Хорошая дренажная функции пазухи и открытое соустье у детей проявляется в том, что при сморкании и откашливании отходят выделения. При поражении клиновидной пазухи носа и задних отделов решётчатого лабиринта выделения, как правило, стекают по задней стенке глотки, вызывая приступы кашля.
Для нетяжёлой формы острого синусита характерны:
- затруднённое носовое дыхание;
- слизистые или слизисто-гнойные выделения из носа;
- нарушение обоняния;
- нерезкие лицевые боли без выраженных симптомов интоксикации — температура остаётся нормальной или незначительно повышается.
При тяжёлой форме температура поднимается до 38 ºС и выше, головная боль становится интенсивной, может развиться реактивный отёк век и мягких тканей лица.
Патогенез острого синусита
При синусите вирус попадает на слизистую оболочку полости носа, повреждает клетки реснитчатого эпителия и внедряется в организм человека. При этом слизистая оболочка отекает, усиливается выделение слизи в полости носа, что ещё сильнее блокирует работу ресничек мерцательного эпителия. В норме их движение защищает организм от чужеродных агентов.
В это время у пациента появляется насморк, першение в горле, кашель, повышается температура и возникает слабость. Симптомы сохраняются в среднем семь дней, постепенно уменьшаясь.
При отёке слизистой оболочки выводное соустье пазухи с полостью носа закрывается. В результате блокируется дренажная функция, застаивается секрет и нарушается всасывание кислорода из полости пазухи в кровеносные сосуды. Так в пазухе создаются оптимальные условия для развития бактериальной инфекции [5] [6] . Это проявляется возвращением жалоб после явного улучшения.
Другой вариант развития событий: признаки простуды не стихают к концу недели, как должно быть, а, наоборот, усиливаются. Приём обезболивающих препаратов не улучшает состояние. В таком случае следует немедленно обратиться к врачу.
Классификация и стадии развития острого синусита
По форме:
1. Экссудативные (с образованием жидкости в пазухе):
- серозный — прозрачное отделяемое негнойного характера;
- катаральный — утолщение слизистой оболочки из-за отёка с минимальным отделяемым;
- гнойный.
2. Продуктивные (с утолщением слизистой оболочки):
- пристеночно-гиперпластический — утолщение слизистой оболочки из-за увеличения числа клеток эпителия или стромы;
- полипозные.
По причине:
- Травматические.
- Вирусные.
- Бактериальные.
- Грибковые — зачастую вызваны Aspergillus и Mucorales, которые распространились в полость черепа. Для пациентов с ослабленным иммунитетом, например при ВИЧ-инфекции, характерно молниеносное течение, как правило, с летальным исходом.
- Одонтогенные — обычно односторонние верхнечелюстные синуситы, инфекция распространяется в области корней зубов и прилежащих тканей. К их развитию могут привести кариес, пульпит, периостит и остеомиелит.
- Аллергические.
- Смешанные.
- Септические и асептические.
По локализации:
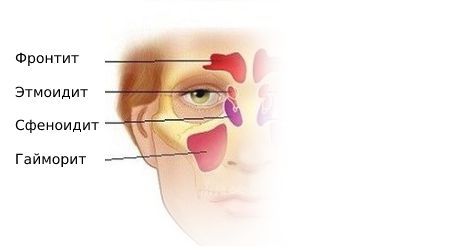
- гайморит — воспаление слизистой оболочки верхнечелюстной пазухи;
- фронтит — воспаление слизистой оболочки лобной пазухи;
- этмоидит — воспаление слизистой оболочки ячеек решётчатого лабиринта;
- сфеноидит — воспаление слизистой оболочки клиновидной пазухи;
- полисинусит — одновременное поражение нескольких пазух;
- пансинусит — одновременное двустороннее поражение всех пазух носа;
- гемисинусит — поражение всех пазух носа с одной стороны.
У детей воспаление в пазухах носа зависит от формирования воздухоносной полости (пневматизации) и связано с возрастом. С рождения клинически значимыми являются воздухоносные полости решётчатого лабиринта и верхнечелюстной пазухи. Лобные и клиновидные пазухи достигают достаточного размера в среднем к 8-ми годам [8] . Но эти возрастные периоды вариабельны.
По характеру течения:
- острый — болезнь длится не более четырёх недель, после выздоровления симптомы полностью исчезают;
- рецидивирующий острый — до четырёх эпизодов синусита в год, периоды между обострениями продолжаются не менее восьми недель [9] .
По тяжести течения:
Осложнения острого синусита
В большинстве случаев острый синусит протекает в лёгкой форме и проходит самостоятельно.
Осложнения могут возникнуть:
- без адекватного лечения;
- при агрессивности, то есть повышенной вирулентности возбудителя;
- из-за сниженного иммунитета и хронических заболеваний.
Выделяют орбитальные и внутричерепные осложнения.
У различных групп пациентов частота внутричерепных риногенных осложнений составляет 0,4–10 %. Самым распространённым из них является менингит — воспаление оболочек головного и спинного мозга. На его долю приходится около 40 % от всех внутричерепных осложнений [14] .
Орбитальные осложнения:
- реактивный отёк клетчатки орбиты и век;
- диффузное негнойное воспаление клетчатки орбиты и век;
- остеопериостит орбиты — воспаление надкостницы и костных стенок глазницы.
- поднадкостничный абсцесс;
- абсцесс задних отделов клетчатки глазницы;
- абсцесс века;
- флегмона орбиты;
- тромбоз вен клетчатки орбиты и кавернозного синуса.
![Абсцесс века [17]](https://probolezny.ru/media/bolezny/sinusit-ostryy/abscess-veka-17_s_BjMJLRj.jpeg)
Внутричерепные осложнения:
- арахноидит (лептоменингит) — серозное воспаление паутинной оболочки головного мозга;
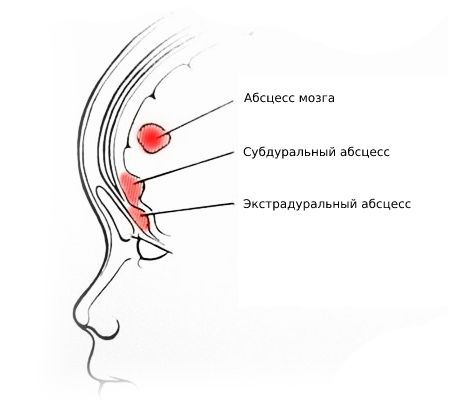
- экстрадуральный абсцесс — скопление гноя между твёрдой мозговой оболочкой и костями черепа;
- субдуральный абсцесс — скопление гноя между твёрдой и паутинной мозговыми оболочками;
- абсцесс мозга — окружённый капсулой гнойный очаг в веществе головного мозга;
- серозный и гнойный менингит — воспаление мозговых оболочек;
- тромбоз синусов твёрдой мозговой оболочки [4][7][10] .
Как видно из таблицы ниже, несмотря на разнообразие клинических форм осложнений, их проявления схожи. Это затрудняет диагностику и выбор правильной тактики лечения.
Осложнения острого синусита
| Осложнение | Клинические проявления |
|---|---|
| Реактивный отёк клетчатки орбиты и век | Бледные безболезненные полупрозрачные отёчные веки, чаще верхние, чем нижние. Возможно выпячивание глазного яблока из орбиты (экзофтальм) |
| Диффузное негнойное воспаление клетчатки орбиты и век | Отёк и покраснение век из-за переполнения кровью сосудов (гиперемия). Экзофтальм и интоксикация |
| Остеопериостит орбиты | Отёк и гиперемия век, экзофтальм и ограничение подвижности глазного яблока |
| Абсцесс века | Отёк и покраснение век, колебания жидкости при надавливании на глазное яблоко, интоксикация |
| Субпериостальный абсцесс | Отёк, гиперемия кожи век и конъюнктивы, боль при ощупывании, смещение глазного яблока |
| Ретробульбарный абсцесс и флегмона орбиты | Отёк и гиперемия век и конъюнктивы, выраженный экзофтальм, ограничение подвижности глазного яблока и боль при ощупывании |
| Тромбоз вен клетчатки орбиты и кавернозного синуса | Отёк и гиперемия век и конъюнктивы обоих глаз, выраженный экзофтальм, снижение остроты зрения, интоксикация |
| Арахноидит (лептоменингит) |
Воспаление сосудистой оболочки головного мозга. Головная боль, тошнота, головокружение и слабость |
| Экстрадуральный абсцесс | Головная боль, тошнота и интоксикация |
| Субдуральный абсцесс | Головная боль, тошнота и интоксикация |
| Серозный и гнойный менингит | Головная боль, тошнота, светобоязнь, вынужденное положение тела с запрокинутой назад головой и появление менингеальных рефлексов |
| Абсцесс мозга | Головная боль, тошнота, менингеальные симптомы. Очаговые симптомы многообразны, связаны с локализацией абсцесса |
| Тромбоз синусов твёрдой мозговой оболочки | Лихорадка, приступы подъёма температуры и её падения с ознобом, обильным потоотделением и слабостью |
Диагностика острого синусита
- переднюю риноскопию;
- рентгенографию пазух носа;
- ультразвуковое исследование;
- диагностическую пункцию;
- лабораторные исследования;
- микробиологическое исследование;
- диафаноскопию.
Передняя риноскопия
Основной метод объективной диагностики острого синусита [1] [6] [7] . Проводится врачом-оториноларингологом с помощью носового зеркала. Перед его введением слизистая оболочка носа смазывается раствором сосудосуживающего препарата (анемизация). Это делается для того, чтобы уменьшить отёк слизистой.

Врач оценивает состояние слизистой оболочки носовых раковин и ходов, отсутствие или наличие отделяемого. Признаки синусита — это наличие гнойного или слизисто-гнойного отделяемого в области выводных отверстий поражённых пазух. Оно сопровождается покраснением и отёком слизистой оболочки полости носа.
Патологический секрет может быть виден на задней стенке ротоглотки и в носоглотке при их осмотре с помощью шпателя и носоглоточного зеркала (задней риноскопии) и осмотре зева (фарингоскопии).
Эндоскопическое исследование полости носа
Позволяет детально осмотреть носовые ходы и раковины до носоглотки, выявить мельчайшие анатомические изменения. Зачастую проводится видеоэндоскопия с фиксацией результата, что в дальнейшем помогает оценить, как протекает заболевание.
Рентгенография пазух носа
Применяют только при длительном насморке и головной боли около 7–10 дней [1] [6] [7] . При проведении процедуры голову фиксируют в определённом положении — в носоподбородочной, носолобной и боковой проекциях. Положение головы задаёт рентгенолог. При синусите утолщается слизистая оболочка, выявляется горизонтальный уровень жидкости и значительно уменьшается пневматизация пазухи.
Компьютерную томографию (КТ) применяют при хронической патологии околоносовых пазух, орбитальных и внутричерепных осложнениях. Использовать её для диагностики острого синусита не целесообразно. Ни рентген, ни КТ не могут дифференцировать вирусный и бактериальный синуситы.
Ультразвуковое исследование (УЗИ)
Неинвазивный скрининговый метод. Позволяет выявить выпот в просвете лобных и верхнечелюстных пазух и оценить эффективность проводимой терапии [2] . Активно применяется при обследовании детей и беременных.
Действие УЗИ основано на отражении ультразвукового сигнала на границе двух субстанций с разными акустическими свойствами (кость — воздух, воздух — экссудат и т. д.) в линейном и двухмерном режиме. В первом случае применяют УЗИ-сканеры для околоносовых пазух («Синускоп», «Синускан»), во втором — стандартные аппараты для УЗИ.
Диагностическая пункция
Пункция пазухи (с лат. «прокол») не относится к рутинным методам диагностики из-за высокого риска осложнений. Применяется, если есть противопоказания к проведению рентгенографии, например при беременности.
Лабораторная диагностика
Включает общий анализ крови и определение С-реактивного белка (СРБ).
- отличить вирусный синусит от бактериального, а значит, определить, нужно ли принимать антибиотики;
- оценить тяжесть и динамику заболевания.
Микробиологическое исследование
Проводится при затяжных формах синусита и неэффективности антибиотикотерапии. Для исследования потребуется отделяемое полости носа либо материал поражённой пазухи, извлечённый с помощью пункции.
Достоверность метода относительна, а информативность мала. Во-первых, микрофлора полости носа и пазухи изначально различна. Взятие мазка, даже при соблюдении всех условий, не гарантирует, что культивируемая на средах бактерия является причиной воспаления в пазухе, а не случайным «попутчиком» при выведении ватного зонда из носа.
У детей информативность микробиологического исследования ещё ниже. Это связано с негативной реакцией ребёнка на манипуляцию и невозможностью правильно провести процедуру [11] .
Во-вторых, на достоверность может повлиять несоблюдение условий хранения и транспортировки биоматериала [12] . Поэтому оценка результатов микробиологического исследования сложна и неоднозначна.
Диафаноскопия
Устаревший неинвазивный метод диагностики синусита верхнечелюстной пазухи. Проводится с помощью специальной лампы. Если полость воздушна, то пазуха будет подсвечиваться красным цветом. [5] . Если в пазухе содержится гной, то свечение становится чёрным.
Лечение острого синусита
Выбор тактики лечения зависит от формы и тяжести острого синусита. Экссудативные синуситы лёгкой и среднетяжёлой степени зачастую лечатся консервативно или методами инвазивного дренирования пазухи.
Консервативное лечение
Цели лечения острого синусита — восстановить проходимость соустья воспалённой пазухи и предупредить орбитальные и внутричерепные осложнения. Для этого в первые дни простуды, но не более семи дней, применяют сосудосуживающие средства, а также увлажняют и орошают слизистую оболочку полости носа физиологическим раствором (хлоридом натрия 0,9 %).
Такие мероприятия препятствуют блокаде соустья и способствуют движению слизи на поверхности реснитчатого эпителия, а значит не дают бактериям размножаться.
Интраназальные глюкокортикостероиды (ИнГКС) уменьшают отёк слизистой и образование слизи и гноя (экссудата). За счёт этого улучшается носовое дыхание и восстанавливается отток экссудата из пазух [12] . Могут применяться как монотерапия при лёгких формах и в комплексе с другими препаратами в более тяжёлых случаях.
Применять антибиотики в первые семь дней нецелесообразно. Показанием для антибиотикотерапии является только бактериальный синусит. Этот диагноз ставится врачом на основании жалоб, анамнеза, данных объективного, дополнительных методов обследования и дифференциальной диагностики.
Дренирование пазухи
К инвазивным методам дренирования пазухи относятся:
- пункция;
- использование синус-катетера «ЯМИК»;
- баллонная синусотомия — расширение естественного соустья.
Пункция верхнечелюстной пазухи проводится через нижний носовой ход иглой Куликовского.
Затем содержимое пазухи удаляют, промывая её шприцом с физиологическим или антисептическим раствором.
Лобную пазуху чаще прокалывают тонкой иглой через глазничную стенку, реже производят трепанопункцию — отверстие создаётся через переднюю стенку бормашиной или инструментами для сверления кости (трепанами).
Курс лечения состоит из нескольких пункций, поэтому катетер вводят в пазуху в среднем на 10 дней.
Пункция околоносовой пазухи — это инвазивный метод, связанный с риском серьёзных осложнений. Его альтернативой является применение синус-катетера «ЯМИК». Устройство изобретено российским оториноларингологом В.С. Козловым.
Катетер вводится в полость носа до носоглотки. Заполненные воздухом камеры создают отрицательное давление, которое способствует дренированию пазух носа.
Все инвазивные процедуры проводятся после аппликационной анестезии и анемизации полости носа.
Пункция верхнечелюстной пазухи связана с риском проникновения иглы в мягкие ткани щеки, глазницу и крылонёбную ямку. Также при процедуре может повредиться устье носослёзного канала, возникнуть кровотечение, а при попытке продувания пазухи в кровеносные сосуды может проникнуть воздух.
Трепанопункция лобной пазухи может осложниться повреждением её задней стенки и развитием внутричерепных осложнений [12] .
К неинвазивным методам дренирования относится промывание носа по Проетцу («кукушка»). При процедуре антисептический раствор нагнетают шприцом в одну ноздрю и удаляют электроотсосом из другой. Часто применяют при лечении синусита у детей [9] [13] [15] [16] .
Хирургическое лечение
Показано при орбитальных или внутричерепных осложнениях, а также при продуктивной форме острого синусита, чаще возникающей при одонтогенном синусите.
Хирургическое лечение острого синусита включает:
- Вскрытие пазухи через переднюю стенку.
- Удаление патологического содержимого.
- Создание искусственного отверстия в костной стенке пазухи или расширение естественного соустья для дренирования [6][7][10][12] .
Реабилитационный период длится около 14 дней.
Прогноз. Профилактика
Прогноз неосложнённой формы острого синусита благоприятный. Если пациент несвоевременно обратился к доктору, не соблюдал принципы антибиотикотерапии или подвергался постоянному переохлаждению, то острый синусит может перейти в хронический.
- лечить основное заболевание — острый насморк, поражения зубов, грипп, корь, скарлатину и другие инфекционные болезни;
- устранять предрасполагающие факторы, например искривление носовой перегородки [6] ;
- вакцинироваться против Streptococcus pneumoniae.
С 2014 года антипневмококковая вакцина стала обязательной в Российском национальном календаре прививок. Со временем это уменьшит заболеваемость, поскольку S. pneumoniae — один из основных возбудителей бактериального синусита [12] .
Список литературы
- Fokkens W., Lund V., Mullol J. European Position Paper on Rhinosinusitis and Nasal Polyps group. European Position Paper on Rhinosinusitis and Nasal Polyps // Rhinol. Suppl. — 2007. — № 20. — P. 1–136.ссылка
- Страчунский Л. С., Тарасов А. А., Крюков А. И. и др. Возбудители острого бактериального риносинусита. Результаты многоцентрового микробиологического исследования SSSR // Клин. микробиол. антимикроб. химиотер. — 2005. — № 7 (4). — С. 337–349.
- Склафани Э. П., Дилески Р. А., Питман М. Дж., Шанц С. П. и др. Общая оториноларингология — хирургия головы и шеи: в 2-т./ пер. с англ. под общей редакцией Ю. К. Янова. — М.: Издательство Панфилова, 2017. — Т. 1. — 736 с.
- Пробст Р., Греверс Г., Иро Г. Оториноларингология в клинической практике / пер. с англ. под ред. А. С. Лопатина. — М.: Практическая медицина, 2012. — 384 с.
- Руководство по оториноларингологии: 2-е изд., перераб. и доп. / под ред. И. Б. Солдатова. — М.: Медицина, 1997. — 608 с.
- Национальная медицинская ассоциация оториноларингологов. Острый синусит: клинические рекомендации. — М., 2016. — 30 с.
- Оториноларингология. Национальное руководство / под ред. В. П. Пальчуна. — М.: ГЭОТАР-Медиа, 2008. — 960 с.
- Fokkens W. J., Lund V. J., Mullol J. European Position Paper on Rhinosinusitis and Nasal Polyps 2012 // Rhinol Suppl. — 2012. — № 1. — P. 1–12.ссылка
- Chow A.W., Benninger M. S., Brook I. et al. IDSA clinical practice guideline for acute bacterial rhinosinusitis in children and adults // Clin Infect Dis. — 2012. — № 8. — P. e72–e112. ссылка
- Руководство по ринологии / под ред. Г. З. Пискунова, С. З. Пискунова. — М.: Литтерра, 2011. — 960 с.
- Gordts F., Abu Nasser I., Clement P. A. et al. Bacteriology of the middle meatus in children // Int J Pediatr Otorhinolaryngol. — 1999. — № 2. — P. 163–167. ссылка
- Российское общество ринологов. Острый риносинусит: клинические рекомендации / под ред. А. С. Лопатина. — М., 2017. — 36 с.
- Козлов Р. С., Сивая О. В., Кречикова О. И. и др. Динамика резистентности Streptococcus pneumoniae к антибиотикам в России за период 1999–2009 гг. (Результаты многоцентрового проспективного исследования ПеГАС) // Клин. микробиол. антимикроб. химиотер. — 2010. — № 4. — С. 329–341.
- Воронкин В. Ф., Сергеев М. М. Интракраниальные осложнения в оториноларингологии. — Краснодар, 2000. — 176 с.
- Orlandi R. R., Kingdom T. T., Hwang P. H. et al. International Consensus Statement on Allergy and Rhinology: Rhinosinusitis // Int Forum Allergy Rhinol. — 2016. — № 6. — P. S22–S209. ссылка
- Янов Ю. К. Практические рекомендации по антибактериальной терапии синусита: пособие для врачей. — СПб., 2002. — 23 с.
- Chee Yik Chang. Periorbital cellulitis and eyelid abscess as ocular manifestations of melioidosis: A report of three cases in Sarawak, Malaysian Borneo // IDCases. — 2019.ссылка
Источник https://24stoma.ru/antibiotiki-pri-gajmorite.html
Источник https://probolezny.ru/sinusit-ostryy/
Источник