Мужское бесплодие: Кто виноват, и Что делать?
Биологическая эволюция – это естественный процесс, который шел, идет и будет идти на Земле, пока существует жизнь. Чтобы стать победителем в эволюционной гонке, нужно выполнить основную задачу любого живого организма – передать свои гены новому поколению. И здесь немного грустной статистики: сегодня каждая пятая-шестая пара в мире сталкивается с такой проблемой, как бесплодие. И как счастливое наступление беременности является результатом усилий двух людей, так и в отношении невозможности иметь детей соблюдается гендерный паритет: в противовес классическим представлениям в половине случаев бесплодия в паре ответственность лежит на мужчине
В современном мире проблема бесплодия затрагивает не менее 50—80 млн человек (Imamovic Kumalic, Pinter, 2014). Согласно оценкам, число бесплодных пар в Европе достигает 15 %, а в России – 19 %. Если же значение этого параметра превышает 20 %, то бесплодие уже считается демографической проблемой страны.
Еще не так давно принято было считать, что если в семье нет детей, то в этом «виновата» женщина, ей и надо проходить медицинское обследование. Сейчас же мы абсолютно уверены, что мужской фактор в семейном бесплодии составляет до 50 %. Об этом говорит ВОЗ, Американское общество репродуктивной медицины, Европейское общество урологов. Эти данные известны, но в силу российского менталитета до сих пор первой должна идти обследоваться женщина. И она идет, чего не всегда можно сказать о ее партнере.
А теперь немного справочной информации. Согласно современным представлениям, беременность у абсолютно здоровых людей должна наступать в течение года. Это очень важный момент, потому что к врачам на прием часто приходят пары и говорят: «Доктор, мы планируем детей, но у нас не получается». И тогда начинаются вопросы: сколько лет-месяцев вы планируете, предохранялись ли раньше, есть ли нарушения репродуктивной функции? Основным критерием мужского бесплодия сегодня считаются патологические изменения в показателях спермограммы или других показателей семенной жидкости в сочетании с отсутствием зачатия в браке в течение 12 месяцев. Таким образом, если беременность за год не наступила, это должно стать веским поводом для глубокого медицинского обследования. И в половине таких случаев мы обнаруживаем «мужской фактор».
Стаж бесплодия – пять лет
Сперматогенез (развитие сперматозоидов) – процесс достаточно длительный, формально он занимает 74 дня, или приблизительно 3 месяца. Большое преимущество мужчин по сравнению с женщинами в том, что их фертильность плавающая: высокая плодовитость может понизиться вплоть до бесплодия, но возможен и обратный процесс, если будут созданы хорошие условия. Факторов, влияющих на мужскую фертильность, много: генетические аномалии, влияние окружающей среды, профессиональные вредности, заболевания. Отдельно стоит выделить образ жизни, включая социальные условия, потому что это именно тот фактор, на который может самостоятельно повлиять абсолютно любой человек.
И это не голословные утверждения. Приведем данные нашего собственного исследования, проводившегося в 2013—2015 гг. на выборке из более 900 мужчин, где 95 % составляли жители Новосибирска. Средний возраст пациентов был равен 34 годам, стаж бесплодия – 4,5—5 лет (Епанчинцева и др., 2016).
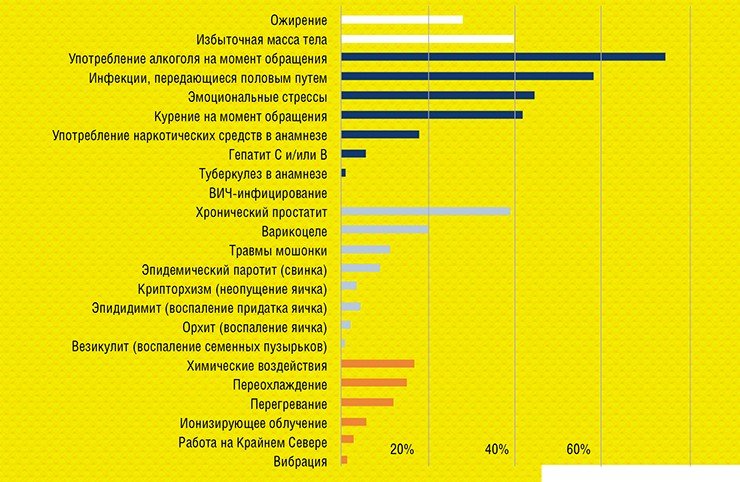
Проанализировав возможные факторы бесплодия, мы получили следующую картину. Вредные производственные факторы (перегревание, переохлаждение, ионизирующее излучение, вибрация и т. п.) были фактором риска менее чем у 20 % пациентов. Это связано с тем, что Новосибирск – мегаполис, где нет градообразующего предприятия, к примеру, химической промышленности, на котором было бы занято большинство населения.
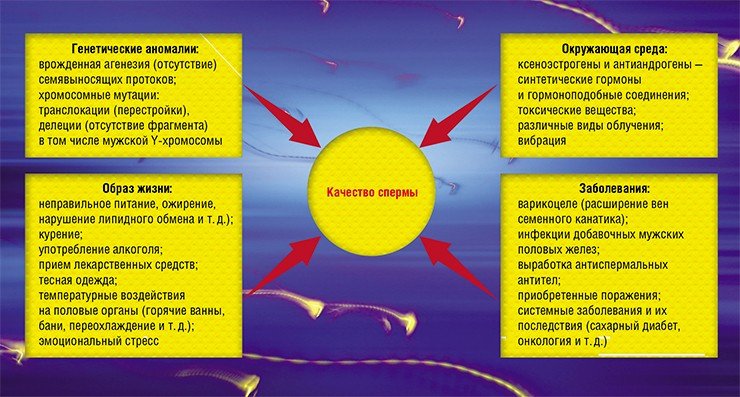
Разнообразные болезни, включая такие воспалительные процессы, как простатит, были обнаружены примерно у 40 % мужчин. Но вот неправильный образ жизни был характерен почти для 80 % обследуемых! Алкоголь, курение, избыточная масса тела… Все эти проблемы не врожденные, как тот же крипторхизм (неопущение яичка), – их мы создаем себе сами.
Важнейшим фактором бесплодия могут быть эмоциональные стрессы. Их испытывали около 44 % мужчин, которые приходили к нам на прием. Причем эта цифра явно занижена, потому что представителям сильного пола в принципе нелегко признаться в том, что они испытывают стресс.
Судя по результатам научных исследований, нервно-психические нагрузки действительно оказывают негативное влияние на сперму. Когда организм попадает в стрессовую ситуацию, ему уже не до размножения. Часто приходится слышать: «Вот, мол, у друзей тоже не получалось забеременеть, но съездили на море, отдохнули, и у них все получилось. Море – это так волшебно, может быть, нам тоже нужно туда съездить?». А дело ведь не в самом море, а в том, что люди «отключили» голову, вышли из всех социальных сетей и просто расслабились. И у сперматогенеза появилась возможность немного обновиться, да и было время заниматься сексом, это тоже важный момент.
Почему-то люди искренне уверены, что для наступления беременности достаточно заниматься сексом раз в месяц, в день овуляции. Недостаточно, желательно делать это 2—3 раза в неделю хотя бы для того, чтобы поддерживать нормальную работу мужской половой системы. Но если планируете детей, то не чаще, чем раз в день, иначе можно добиться обратного эффекта в виде снижения концентрации и качества сперматозоидов из-за слишком быстрого их обновления.
Чтоб не пил, не курил…
Следующая вредная привычка – курение: более 40 % наших пациентов курили. Если говорить про патофизиологию, то известно, что никотин обладает сосудосуживающим действием. При этом нарушается питание сперматогенного эпителия, из которого и формируются сперматозоиды, в результате чего последние получаются с дефектами или не получаются вообще. Самое удивительное в том, что о вреде курения вроде бы знают все, но это не останавливало наших пациентов, которые 5 лет безуспешно пытались стать отцами.
Все вышесказанное в полной мере относится и к употреблению алкоголя, которым «баловались» 75 % опрошенных. При этом когда начинаешь спрашивать об отношении к этому, то стандартный ответ: «Я же не алкоголик, употребляю, как все». Но что это значит: как все? Раз в день, в неделю, в месяц, в полгода? Допустим, раз в неделю. Хорошо, но тогда какой алкоголь? Пиво, вино, что-то более крепкое? Ответ: либо пиво, либо виски-коньяк (водку упоминают редко). И если пиво, то 1—3 л, если крепкий алкоголь – 100—300 мл.
А теперь вспомним, что сперматогенез идет около трех месяцев. И можно посчитать, сколько же алкоголя эти бедные неокрепшие сперматозоиды «принимают на грудь» за все время. Поэтому простого отказа от алкоголя зачастую оказывается достаточно, чтобы случилась беременность. Но при этом надо помнить, что недостаточно быть трезвенником только одну неделю перед овуляцией потенциальной матери. Это, конечно, тоже хорошо. Но чтобы полностью нивелировать воздействие такого фактора, требуется максимально сократить употребление алкоголя как минимум за три месяца до этого события. А еще лучше – в течение двух и даже трех циклов сперматогенеза, т. е. почти год.
Следующие на очереди – избыточная масса тела и ожирение. Об отношении в обществе к этому явлению свидетельствует «толстый» мужской манекен, на котором демонстрируется одежда для мужчин соответствующей комплекции. Манекены производят серийно для привлечения массового покупателя: никто не будет делать это ради одного покупателя из миллиона, даже из тысячи. Это значит, что ожирение уже не воспринимается как проблема, как патология.
Конечно, у каждого из нас есть свои конституциональные особенности: есть астеники, нормостеники, гиперстеники. Но вот реализация нашего потенциала – особый разговор, касающийся уже медико-социальных факторов: сколько мы едим, насколько активны и т. п. Путей влияния абдоминального ожирения на сперматогенез много: по опыту можно сказать, что затрагиваются все звенья сперматогенеза – нет ни одного показателя спермограммы, на который бы оно не действовало (Епанчинцева и др., 2015).

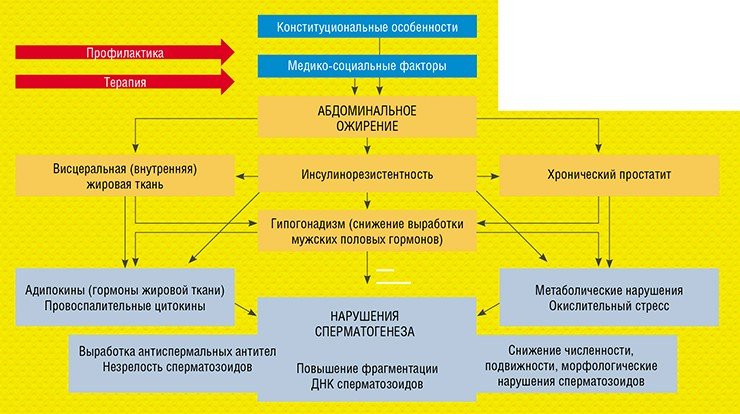
Наиболее высокий риск репродуктивных нарушений характерен для мужчин с абдоминальным ожирением, при котором жир скапливается преимущественно в верхней части туловища и на животе
Когда такие пациенты приходят на прием, то работать с ними непросто. Супертаблеток для похудения нет, хотя есть препараты и хирургические вмешательства, которые могут в этом помочь, но без глобальной перестройки сложившегося образа жизни все они будут иметь только временный эффект. Самым эффективным методом является профилактика: когда в семье есть предпосылки к избыточной массе тела, то надо работать с детьми, подростками, чтобы они избежали проблем в будущем. И во взрослом состоянии сознательно к себе относиться: если за праздники вы прибавили 5 кг, то надо с ними бороться, а не считать, что если они равномерно распределились по телу, то все в порядке.
И, наконец, инфекции, передающиеся половым путем. К ним можно относиться по-разному, например, считать, их признаками настоящего мачо. Но лучше задуматься о том, что любое активное воспаление активирует и окислительный стресс, в результате чего происходит непосредственное повреждение сперматозоидов. В случае давнего заболевания могут запуститься перекрестные реакции между сперматозоидами и микроорганизмами, что провоцирует выработку антиспермальных антител. Результатом может стать бесплодие (Сухих, Божедомов, 2009; Gimenes et al., 2014).
Смотреть в корень
Что надо сделать, чтобы определить корни проблемы? Во-первых, сделать анализ спермы (эякулята), во‑вторых, сделать стандартные тесты на выявление генетических аномалий.
Что касается самой спермограммы, то важно не просто ее сделать, но сделать правильно, потому что анализ спермы согласно всем требованиям, как правило, делают только в клиниках ЭКО. В обычных клиниках можно найти спермоанализаторы неизвестно какого поколения, в том числе разрабатывавшиеся для крупного рогатого скота, с помощью которых можно определить факт присутствия или отсутствия сперматозоидов, но не их качество. Кстати сказать, неподготовленному человеку проанализировать спермограмму совершенно не под силу – этому надо специально обучаться.

Важный момент, который почему-то часто игнорируется, – период полового воздержания перед сдачей анализа. Не нужно специально воздерживаться неделю или месяц, ведь анализ делается для того, чтобы определить нарушения при вашем обычном образе жизни.
Что же видят эмбриологи, оценивая сперму? Нормальная сперма должна быть светлого, серо-молочного цвета, а вот, к примеру, красно-рыжий свидетельствует о примеси крови из-за воспалительного процесса или травмы. Это тревожный сигнал, на который надо сразу реагировать. Очень важна подвижность сперматозоидов и их количество. Например, если на спермограмме виден только один «живчик», то его можно использовать лишь на процедуре ЭКО+ИКСИ, когда его иголочкой «заведут» в яйцеклетку. В обычных же условиях шанса на оплодотворение нет.
 Если отсутствие беременности в течение года без контрацепции служит симптомом бесплодия, то как можно позиционировать метод прерывания полового акта? Это контрацепция или нет?
Если отсутствие беременности в течение года без контрацепции служит симптомом бесплодия, то как можно позиционировать метод прерывания полового акта? Это контрацепция или нет?
 Метод прерванного полового акта является одним из вариантов контрацепции. Но у него очень низкая надежность, поскольку какая-то часть спермы может начать выделяться уже с начала полового акта. Поэтому если семейная пара практикует этот метод контрацепции, и при этом беременность не наступает в течение 2—3 лет – это также повод задуматься. Кстати, год – это тоже с «запасом», если имеются какие-то небольшие нарушения фертильности. В идеале без контрацепции беременность должна наступить в течение первых 3 месяцев
Метод прерванного полового акта является одним из вариантов контрацепции. Но у него очень низкая надежность, поскольку какая-то часть спермы может начать выделяться уже с начала полового акта. Поэтому если семейная пара практикует этот метод контрацепции, и при этом беременность не наступает в течение 2—3 лет – это также повод задуматься. Кстати, год – это тоже с «запасом», если имеются какие-то небольшие нарушения фертильности. В идеале без контрацепции беременность должна наступить в течение первых 3 месяцев
Следующий анализ – оценка морфологии сперматозоидов по строгим критериям Крюгера, которая проводится лишь после специального окрашивания и с использованием микроскопа с большим увеличением. Последнее условие очень важно: только на таком микроскопе можно разглядеть и головки, и шейки, и хвостики, и все дефекты мужских половых клеток.
Дальше идет MAR-тест, с помощью которого можно определить интенсивность выработки антител к собственным сперматозоидам пациента. Когда таких антител много, они покрывают сперматозоиды как бы коконом, не давая им возможность проникнуть в яйцеклетку. Эти белки также способствуют слипанию сперматозоидов между собой, из-за чего последние не могут продвинуться дальше влагалища. Технически такой тест выглядит следующим образом: к сперме добавляют латексные шарики, и если сперматозоиды покрыты антителами, то шарики накроют их сверху, как панцирь. Если затронуто более половины всех сперматозоидов, поможет только ЭКО+ИКСИ.

Среди новых методов диагностики – HBA-тест. Известно, что сперматозоид, чтобы зайти в яйцеклетку, должен сначала за нее «зацепиться». С помощью этого теста проверяют способность сперматозоидов связываться с гиалуроновой кислотой – одним из основных компонентов окружения яйцеклетки. Делать это могут только полноценные сперматозоиды, благополучно прошедшие все этапы созревания.
Иммунологическая форма бесплодия лечится только с помощью «оплодотворения в пробирке». В более грустном варианте воспаление может приводить к склерозу тканей и одно- или двусторонней обструкции – непроходимости семявыносящих протоков. Это когда сперма есть, а сперматозоидов в ней нет. В этом случае пациенту предлагают биопсию: можно вырезать из яичка несколько фрагментов и поискать в них сперматозоиды. В случае удачи можно воспользоваться ЭКО+ИКСИ. Когда про такой метод рассказываешь пациенту, он всегда говорит: «А нельзя ли как-нибудь иначе?». Можно, если бы вы, 10 лет назад заболев гонореей, вылечили ее сразу, а не через полгода. А так выход один: биопсия или донорская сперма
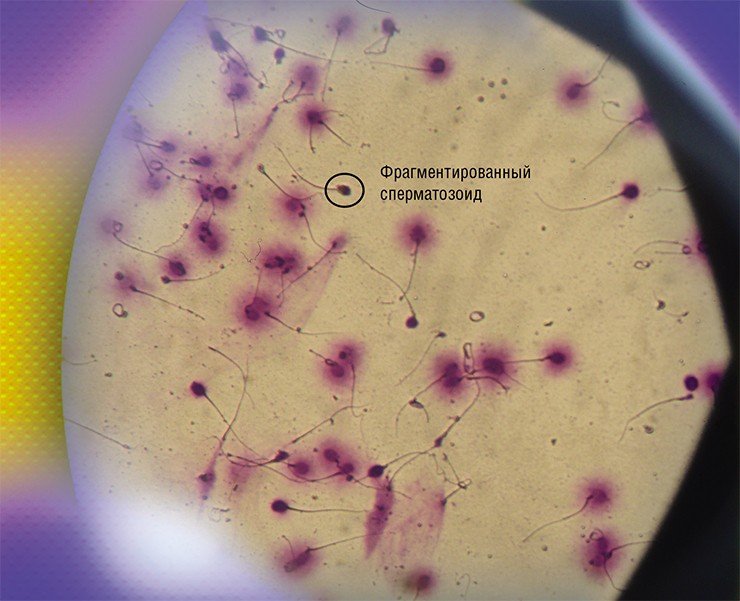
Последний тест – определение уровня фрагментации ДНК, наследственной информации, содержащейся в сперматозоидах. Сперматозоид с фрагментированной (поврежденной) ДНК может быть подвижным и способным оплодотворить яйцеклетку, но результатом в конечном счете станет прерывание беременности на раннем сроке либо выкидыш. На сегодня получены достоверные данные, что уровень фрагментации ДНК действительно коррелирует с угрозой выкидыша (Robinson et al., 2012). И если раньше считалось, что роль «мужского фактора» заканчивается с наступлением у женщины беременности, то теперь мы знаем, что такой дефектный сперматозоид может спровоцировать ее неблагоприятный исход в будущем.
Что же делать? Обычно это именно тот вопрос, который возникает у любого, кто сталкивается с такой непростой проблемой, как бесплодие.
Во-первых, не откладывая на будущее, максимально ограничить воздействие всех факторов, негативно влияющих на сперму. Во-вторых, следить за временем. Если вы не предохраняетесь, а беременность не наступает в течение года, то не нужно думать, что каждый раз 50 млн сперматозоидов случайно поворачивают не в ту сторону. Нужно искать проблему: женщина идет к репродуктологу, мужчина – к андрологу.
И третье, что в наши дни достаточно легко сделать, это сдать сперму на анализ, и в случае ее «профпригодности» провести криоконсервацию. Доказано, что в возрасте двадцати лет сперма (да и яйцеклетки) лучше, чем в тридцать и тем более в сорок-пятьдесят. А современные технологии позволяют заморозить и сохранить половые клетки в течение многих лет. Такой «вклад на будущее» обычен для Европы, да и в России начинает набирать популярность. И если когда-нибудь у вас возникнут репродуктивные проблемы, вы сможете воспользоваться своей, а не донорской спермой или яйцеклетками, чтобы если и не выиграть, то хотя бы принять участие в гонке эволюции.
Епанчинцева Е. А. Медико-социальные факторы риска бесплодия у мужчин с ожирением // Андрология и генитальная хирургия. 2016. № 3. С. 47—53.
Епанчинцева Е. А., Селятицкая В. Г., Шеина Ю. И. Параметры эякулята у пациентов с абдоминальным ожирением // Андрология и генитальная хирургия. 2015. № 1. С. 88—93.
Сухих Г. Т., Божедомов В. А. Мужское бесплодие. М.: Эксмо, 2009. 240 с.
Gimenes F., Souza R. P., Bento J.C. et al. Male infertility: a public health issue caused by sexually transmitted pathogens // Nat. Rev. Urol. 2014. V. 11. N. 12. Р. 672—687.
Imamovic Kumalic S., Pinter B. Review of clinical trials on effects of oral antioxidants on basic semen and other parameters in idiopathic oligoasthenoteratozoospermia // Biomed Res Int 2014. doi: 10.1155/2014/426951.
Robinson L., Gallos I. D., Conner S. J. et al. The effect of sperm DNA fragmentation on miscarriage rates: a systematic review and meta-analysis // Hum Reprod. 2012. V. 27. N. 10. P. 2908—2917.
: 2 апр 2018 , Отбор лучшего друга , том 77, №1
Причины мужского бесплодия
Чтобы зачатие произошло, в сперме должны быть сперматозоиды в достаточном количестве. Кроме того, они должны иметь нормальную структуру и подвижность, а также возможность передвигаться из яичка наружу, чтобы попасть внутрь влагалища и матки. Причины мужского бесплодия кроются в нарушении одного или нескольких из этих условий.

Список причин бесплодия у мужчин включает:
- Варикоцеле. Это расширение вен в мошонке, внешне похожее на варикоз нижних конечностей. Патология приводит к нарушению кровотока и снижению производства спермы. Она является одной из самых частых причин снижения фертильности и встречается примерно у 40 % мужчин с диагнозом «бесплодие».
- Закупорка (обструкция) семявыносящих протоков либо иных структур. Из-за блокировки семявыводящих протоков либо протоков придатка мужские половые клетки не могут попасть наружу. У некоторых мужчин, страдающих бесплодием, семявыносящие протоки вообще отсутствуют (это генетическая проблема).
- Алкоголь. Незначительное или умеренное употребление алкоголя, по-видимому, не влияет на мужскую фертильность. Однако злоупотребление алкоголем (по данным американского National Institute on Alcohol Abuse and Alcoholism, это более 14 порций напитков в неделю) может снизить производство тестостерона и увеличить уровень эстрогенов у мужчины. Данные факторы приводят к снижению уровня тестостерона и ухудшают производство спермы. Мужчины, которые регулярно употребляют четыре или более порций алкогольных напитков, должны меньше пить. Во время подготовки к зачатию (или если репродуктивные проблемы уже имеются) лучше отказаться от алкоголя вообще.
- Курение. Эта вредная привычка оказывает негативное влияние на производство спермы и движение сперматозоидов. Курение влияет не только на фертильность, оно является серьезным фактором риска сердечно-сосудистых патологий. Более того, оно может затронуть не только здоровье самого мужчины. Младенцы в семьях с курящими родителями гораздо чаще страдают тяжелыми респираторными заболеваниями, такими как астма и пневмония. Синдром внезапной детской смерти также был ассоциирован с курильщиками в семье. И, наконец, у детей чаще возникает пристрастие к сигаретам, если их родители курят.
- Сексуальные дисфункции. К относительному бесплодию могут привести такие сексуальные дисфункции, как импотенция, преждевременная эякуляция и позднее семяизвержение.
- Гормональные расстройства. Причиной мужского бесплодия может быть нарушение выработки железами эндокринной системы различных гормонов, таких как тестостерон, пролактин и другие.
- Ретроградная эякуляция. При этом заболевании сперма не выбрасывается наружу, а попадает внутрь мочевого пузыря. Обычно ретроградное семяизвержение устраняется хирургическим путем.
- Анаболические стероиды. Употребление этих препаратов приводит к уменьшению производства собственного тестостерона организмом. В яичках снижается количество этого гормона, вследствие чего ухудшается выработка сперматозоидов. У большинства мужчин производство спермы восстанавливается через 3–12 месяцев после прекращения приема препарата. Но иногда последствия могут быть необратимыми.
Кроме того, причинами мужского бесплодия часто являются:
- несвоевременное лечение заболеваний органов половой и мочевыводящей системы, а также других инфекционных болезней;
- неконтролируемое и ненадлежащее использование лекарственных средств (к примеру, антидепрессантов, антибиотиков, спиронолактона, циметидина, нифедипина и др.);
- медицинское невежество (отсутствие элементарных знаний о своем здоровье);
- недостаток витаминов и минералов;
- нарушения обмена веществ, наследственные генетические патологии;
- продукция антител к сперматозоидам в организме;
- воздействие промышленных загрязнителей;
- наркотическая зависимость.
Симптомы и диагностика
Мужское бесплодие обычно никак не проявляется. Половой акт, эрекция и семяизвержение обычно осуществляются без затруднений, а цвет и количество спермы не вызывают никаких подозрений. Указывать на бесплодие могут симптомы заболеваний, вызвавших его. К примеру, в случае варикоцеле пациент может ощущать чувство тяжести и тянущие боли в мошонке.
Тем не менее, признаком инфертильности зачастую является только отсутствие зачатия. Если партнеры безуспешно пытаются забеременеть, они должны обратиться к врачу. Оба будущих родителя должны быть обследованы, даже если у одного из них уже есть дети.
Что касается диагностики мужчины, то она включает следующее:
- Физическое обследование. Тщательный осмотр способен выявить такие проблемы, как варикоцеле, и поможет обнаружить гормональные расстройства. Идеально, если физикальное обследование выполняется урологом.
- Спермограмма. Это сбор спермы (как правило, путем мастурбации) и ее анализ. Оцениваются количество сперматозоидов, их формы, мотильность (подвижности) и многие другие характеристики.
- Анализ гормонов. Тестостерон и много других гормонов влияют на производство спермы. Однако гормональные проблемы являются редкой причиной бесплодия (около 3 %) случаев.
- Биопсия яичек. Этот метод применяется в отношении мужчин с очень низким количеством или отсутствием сперматозоидов в сперме. Биопсия показывает, способен ли мужчина продуцировать здоровую сперму. Если в яичках обнаружено много спермиев, значит проблема имеет обструктивную природу и лечить бесплодие у мужчины нужно операцией.
- Генетические тесты. Помогает выявить генные мутации, нарушения числа хромосом и различные структурные аномалии ДНК.
Лечение бесплодия у мужчин
Конечная цель лечения мужского бесплодия – зачатие ребенка. Обычно причину патологии можно устранить, вследствие чего беременность наступает в результате естественного зачатия. Подход к лечению зависит от факторов, вызвавших бесплодие:
- Варикоцеле устраняется хирургического вмешательства. Во время операции хирург производит перевязку и пересечение пораженных вен. Обычно после устранения заболевания у мужчины восстанавливается выработка спермы и улучшается ее качество.
- Гормональные заболевания лечатся при помощи гормонсодержащих препаратов.
- Мужчины с обтурацией семявыносящих протоков и других структур обычно нуждаются в хирургическом лечении.
- При плохом качестве спермы на 3 месяца назначаются препараты с L-карнитином, фолиевой кислотой, цинком и селеном в высоких дозировках. В частности, Сперотон доказано улучшает качество спермы – подвижность сперматозоидов, их количество и долю с правильным строением.
Что касается проблем, которые не удается или невозможно устранить при помощи терапии, то они решаются благодаря современным вспомогательным репродуктивным технологиям (сокр. ВРТ) возможности лечения шагнули далеко вперед. ВРТ могут помочь даже при в случаях очень низкого количества спермиатозоидов и высокого процента их аномальности.
Во время ВРТ отдельные либо все этапы зачатия производятся вне организма женщины. Сперматозоиды получают из эякулированной спермы или путем биопсии яичка. Затем они подвергаются специальной обработке и помещаются к яйцеклетке (ооциту) различными способами:
- Внутриматочное осеменение (инсеминация). В период овуляции мужская сперма вводится прямо в матку. Перед процедурой женщина обычно принимает средства для стимуляции выхода яйцеклеток из яичника.
- Экстракорпоральное оплодотворение (сокр. ЭКО). Во время ЭКО сперму смешивают с несколькими яйцеклетками «в пробирке» или «in vitro» (на самом деле, «пробирка» – это низкая пластиковая чашка). Затем оплодотворенные ооциты, которые уже считаются эмбрионами, помещаются внутрь матки. ЭКО нередко назначают при проблемах со стороны с женщины.
- Интрацитоплазматическая инъекция сперматозоидов (сокр. ИКСИ). Заключается во введении одного сперматозоида в цитоплазму ооцита при помощи микроприсоски и микроиглы. Эту методику применяют в случаях очень плохого качества спермы, когда оплодотворение невозможно даже «in vitro», или при наличии антиспермальных антител.
В зависимости от вида терапии, доктор может посоветовать принимать специализированные комплексы (такие, как «Сперотон»), которые помогают справиться с мужским бесплодием. Кроме того, необходимо правильно питаться и вести здоровый образ жизни. Эти рекомендации касаются и профилактики инфертильности, о чем пойдет речь далее.
Профилактика мужского бесплодия
Что делать, чтобы не допустить снижения фертильности и потом не лечить бесплодие у мужчин? В редких случаях предупредить патологию невозможно. Однако зачастую инфертильность развивается вследствие нездорового образа жизни. Чтобы предотвратить репродуктивные проблемы, мужчине нужно придерживаться таких рекомендаций:
- правильно питаться, чтобы получать все необходимые питательные вещества;
- не курить и не употреблять наркотические средства;
- быть физически активным и нормализовать вес (ожирение снижает мужскую фертильность);
- своевременно лечить заболевания, особенно урологические;
- не злоупотреблять алкоголем либо вообще исключить его;
- высыпаться, полноценно отдыхать;
- стараться не нервничать – устранить стрессогенные ситуации на работе и в семье;
- не перегревать область паха в ванной, банях, саунах и пр. (оптимальная температура для продукции сперматозоидов – 35 градусов по Цельсию).
Кроме того, не нужно заниматься самолечением и употреблять лекарственные препараты без предварительной консультации доктора. Если пр облема все-таки настигла вас, помните, что диагностика и лечение мужского бесплодия проводится только квалифицированным врачом.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИ ЭКСПЕРТОВ.
Источник https://scfh.ru/papers/muzhskoe-besplodie-kto-vinovat-i-chto-delat/
Источник https://plan-baby.ru/statyi/prichiny-muzhskogo-besplodiya
Источник