Иммуномодуляторы для лечения псориаза
Представлены клинические данные о возможности применения в лечении псориаза и псориатического артрита моноклональных антител (МА): их структуре, механизме действия, дозировках и путях введения. Препараты разделены на группы, согласно результатам их сертификации. Проанализированы данные международных исследований эффективности и переносимости МА при разных нозологиях, а также результаты собственных клинических наблюдений. Представлены практические рекомендации по применению МА при псориазе и псориатическом артрите.
Ключевые слова: моноклональные антитела, псориаз, псориатический артрит
Создание биологических модификаторов иммунного ответа (biologics) стало революцией в медицине – впервые появились препараты, производимые с помощью рекомбинантной ДНК, действие которых нацелено на конкретные звенья патогенеза заболеваний. Целенаправленность специфического воздействия на иммунную систему, высокая эффективность, хорошая переносимость и комплаентность обусловили широкое распространение биолоджиков в самых разных областях медицины, в т.ч. в дерматологии.
Для лечения псориаза и псориатического артрита (ПА) применяют все три группы биологических модификаторов иммунного ответа: антитела, слитые белки, рекомбинантные человеческие цитокины и факторы роста, но наибольшее распространение получили препараты, нацеленные на блокаду специфических рецепторов на поверхности иммунокомпетентных клеток или провоспалительных цитокинов – моноклональные антитела (МА). Мы разделили указанные медикаменты на группы согласно результатам их сертификации в России, Европе и США (табл. 1).
МА, разрешенные к широкому применению в России
Адалимумаб
Адалимумаб – рекомбинантные МА, пептидная последовательность которых идентична иммуноглобулину (Ig) G1 человека. Препарат селективно связывается с фактором некроза опухоли α (ФНО-α) и нейтрализует его биологические функции за счет блокады взаимодействия с поверхностными клеточными р55- и р75-рецепторами. Адалимумаб изменяет уровни молекул адгезии, вызывающих миграцию лейкоцитов, быстро снижает уровни острофазных показателей воспаления (С-реактивного белка и СОЭ), сывороточных уровней цитокинов (интерлейкина-6 [ИЛ-6]), сывороточной активности матриксных металлопротеиназ (ММР-1 и ММР-3), вызывающих ремоделирование тканей, которое лежит в основе разрушения хряща [1].
Адалимумаб вводят подкожно в область живота или переднелатеральную область бедра исходно в дозе 80 мг, через 1 неделю – 40 мг, далее – по 40 мг 1 раз в 2 недели.
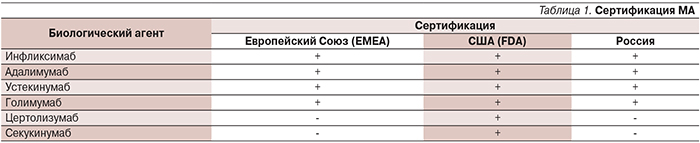
ПА – основное показание к назначению адалимумаба. Препарат был разрешен к применению в практическом здравоохранении в 2005 г. для лечения активного ПА в режиме монотерапии или в комбинации с метотрексатом или другими базисными противовоспалительными препаратами на основании результатов международного рандомизированного плацебо-контролируемого клинического исследования ADEPT [2].
Псориаз. В 2008 г. Food and Drug Administration (FDA – Управление по контролю за пищевыми и лекарственными средствами) США одобрила применение препарата при бляшечном псориазе после двойного слепого плацебо-контролируемого многоцентрового международного исследования REVEAL, в котором участвовали свыше 1200 пациентов в течение года [3, 4].
Под нашим наблюдением адалимумаб в качестве монотерапии получали 19 больных ПА: 11 женщин и 8 мужчин. Поражение суставов у всех пациентов сопровождалось распространенными высыпаниями и поражением ногтей. Возраст пациентов колебался от 22 до 62 лет, длительность псориаза – от 10 до 33, ПА – от 3 до 27. Предшествовавшая терапия для всех пациентов была недостаточно эффективной. Препарат вводили согласно инструкции. У всех больных уже через 3–7 дней уменьшалась скованность суставов. Через месяц по критерию ACR-20 ответили 10 человек, ACR-50 – 5, ACR-70 – 3; через 12 недель – 2, 6 и 12 пациентов соответственно. Клинический пример представлен на рис. 1. Все пациенты достигли PASI-75 (улучшение индекса PASI более чем на 75%) через 12 и 40 недель. Переносимость препарата в целом по группе была хорошей, серьезных побочных эффектов не зарегистрировано.
Голимумаб
Голимумаб – полностью человеческие МА к ФНО-α – последний внедренный в клиническую практику ингибитор ФНО-α.
Вводят подкожно по 50 или 100 мг 1 раз в месяц [5].
ПА. Голимумаб одобрен FDA для лечения ПА на основании исследования III фазы GO REVEAL, в котором участвовали 405 пациентов в течение 14 недель [6]. К 14-й неделе лечения терапевтический эффект ACR-20 был достигнут у 51% больных, получавших препарат в дозе 50 мг, и у 41% — в дозе 100 мг по сравнению с 9% в группе плацебо. По индексам ACR-50 и ACR-70 у пациентов, принимавших голимумаб, также отмечено значительное улучшение по сравнению с группой плацебо.
Препарат разрешен к применению в комбинации с метотрексатом или в качестве монотерапии при активном прогрессирующем ПА, когда другие методы лечения оказались неэффективными.
Псориаз. W.K. Lee и соавт. (2015) [7] описали успешное лечение голимумабом в дозе 50 мг/мес пациента, страдавшего псориатической эритродермией.
Инфликсимаб
Инфликсимаб – селективный антагонист ФНО-α, представляющий собой химерные МА IgG1, которые на 75% состоят из человеческого и на 25% из мышиного белка. Инфликсимаб связывается с ФНО-α с высокими специфичностью, аффинностью и авидностью, образует стабильные комплексы с ФНО-α, подавляет биологическую активность свободного и мембран-ассоциированного ФНО-α, не взаимодействует с лимфотоксином (ФНО-β), лизирует (или индуцирует апоптоз) ФНО-продуцирующих клеток [8].
Инфликсимаб вводят внутривенно в дозе 3–5 мг/кг исходно, через 2 и 6 недель, а далее 1 раз в 8 недель.
Псориаз. В 2006 г. результаты двух мультицентровых рандомизированных двойных слепых плацебо-контролируемых исследований (EXPRESS и EXPRESS II) позволили FDA рекомендовать инфликсимаб для лечения псориаза. Препарат применяют для лечения взрослых больных псориазом (тяжелым и средней тяжести), если они не отвечают на другие системные методы терапии (включая циклоспорин, ацитретин, метотрексат и ПУВА-терапию), не переносят эти препараты или имеют противопоказания к их применению [9, 10].
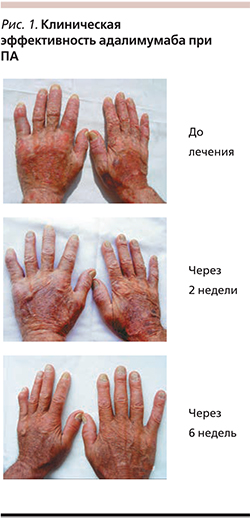
Мы применяли инфликсимаб в качестве монотерапии в отношении 35 больных псориазом (14 женщин и 21 мужчина), рефрактерных к предшествующей терапии. Возраст пациентов колебался от 18 до 72 лет, длительность заболевания – от 12 до 43. Большинство больных – 27 – страдали распространенным вульгарным, 8 – артропатическим псориазом. Предшествующая терапия для всех пациентов была неэффективной. Инфликсимаб вводили согласно инструкции. У всех больных уже после первой инфузии препарата отмечен быстрый регресс высыпаний: на 2–4-е сутки уменьшились шелушение и экссудативные явления, исчез венчик гиперемии вокруг папул и бляшек, на 8–10-е сутки появился псевдоатрофический ободок Воронова, уменьшилась инфильтрация элементов. Клинический пример представлен на рис. 2. Динамика индекса площади поражения и тяжести псориаза PASI (Psoriasis Area and Severity Index) в целом была близкой к таковой в исследовании SPIRIT (рис. 3). Переносимость инфликсимаба в целом была хорошей. У одного больного во время каждой инфузии появилась головная боль, самопроизвольно регрессировавшая и не связанная с изменением артериального давления. У двух пациентов после третьей инфузии во время введения препарата появился гриппоподобный синдром.
ПА. Одновременно на основании исследований IMPACT I и IMPACT II FDA одобрила применение инфликсимаба для лечения активного прогрессирующего ПА [11, 12].
Устекинумаб
Устекинумаб – полностью человеческие МА класса IgG1k, которые с высокой специфичностью и аффинностью связывают ИЛ-12 и ИЛ-23, предотвращая их связывание с рецептором ИЛ-12R-β1, экспрессируемым на поверхности иммунных клеток, подавляя таким образом ИЛ-12- и ИЛ-23-опосредованное воспаление при псориазе.
Препарат вводят подкожно в дозе 45 или 90 мг исходно, через месяц, затем 1 раз в 3 месяца.
Псориаз. На III фазе клинических испытаний безопасность и эффективность препарата были доказаны в отношении 766 пациентов в параллельном рандомизированном двойном слепом плацебо-контролируемом исследовании PHOENIX I [13] и 1230 – в PHOENIX II [14]. PASI-75 на 12-й неделе достигли 67–76% пациентов. Испытания проходили в течение 80 недель. Эффект оказался прямо пропорционален концентрации устекинумаба в плазме крови.
ПА. III фаза мультицентровых рандомизированных двойных слепых плацебо-контролируемых клинических исследований с участием 615 (PSUMMIT I) и 312 пациентов (PSUMMIT II), получавших устекинумаб в течение 24 недель, доказала эффективность и безопасность препарата [15].
На основании результатов вышеперечисленных исследований устекинумаб был разрешен FDA к широкому применению при псориазе в 2009 г, при ПА – в 2013 г.
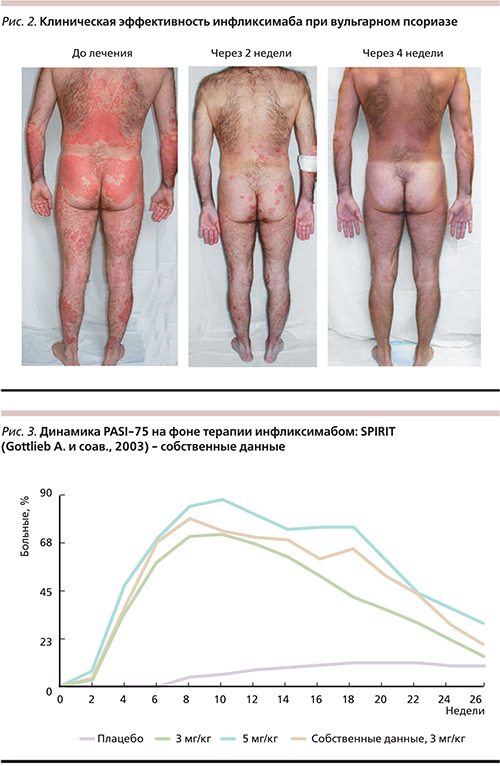
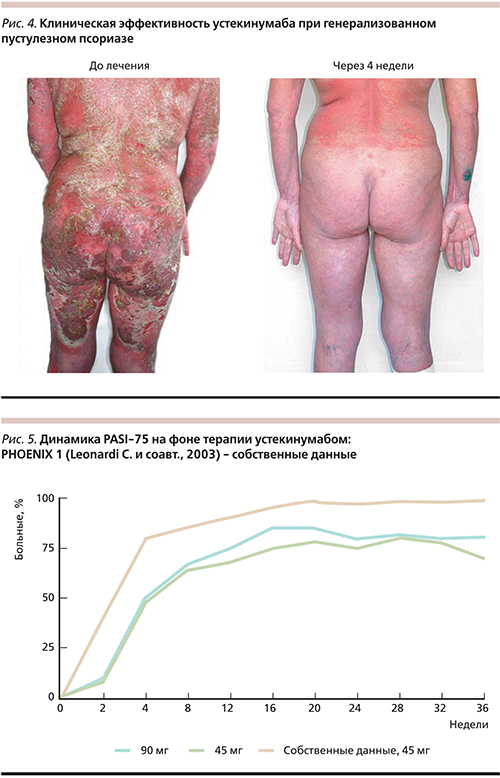
Под нашим наблюдением устекинумаб в качестве монотерапии получали 9 больных распространенным вульгарным псориазом (4 женщины и 5 мужчин) и две женщины, страдавшие генерализованным пустулезным псориазом. Возраст пациентов колебался от 28 до 56 лет, длительность заболевания – от 8 до 33. Предшествовавшая терапия для всех пациентов была неэффективной. Препарат вводили согласно инструкции. У всех больных уже после первой инъекции начинался регресс высыпаний: на 8–10-е сутки уменьшились шелушение и экссудативные явления, исчез венчик гиперемии вокруг папул и бляшек, на 14–16-е сутки появился псевдоатрофический ободок Воронова, уменьшилась инфильтрация элементов. Клинический пример представлен на рис. 4. Динамика индекса PASI в нашем исследовании по сравнению с таковым в PHOENIX 1 представлена на рис. 5. Переносимость устекинумаба в целом по группе была хорошей, побочных эффектов не зарегистрировано.
МА, не сертифицированные в России, но сертифицированные в США
Апремиласт
Апремиласт – пероральный низкомолеклярный селективный ингибитор фосфодиэстеразы-4, повышающий уровень внутриклеточного цАМФ, что в результате подавляет секрецию ФНО-α [16]. Кроме того, апремиласт ингибирует экспрессию провоспалительных цитокинов и повышает экспрессию противовоспалительных медиаторов, таких как ИЛ-10 [17].
Псориаз. Положительные результаты рандомизированных двойных слепых плацебо-контролируемых исследований ESTEEM 1 и ESTEEM 2 с участием 1426 пациентов стали основанием для использования апремиласта в практической дерматологии по показанию «бляшечный псориаз тяжелый или средней тяжести у взрослых пациентов» [18–20].
ПА. В марте 2014 г. FDA одобрила препарат для лечения ПА у взрослых пациентов. Предшествовавшие клинические исследования III фазы PALACE 1, 2 и 3, в которых приняли участие 1493 пациента в течение 52 недель, засвидетельствовали способность апремиласта значительно облегчать симптомы заболевания как в качестве монотерапии, так и в комбинации со средствами базисной терапии ревматоидного артрита [21–23]. Так, например, к 16-й неделе терапии была выявлена существенная эффективность в достижении ACR-20 в подгруппах больных, получавших апремиласт по 20 мг 2 раза в сутки (31%) и по 30 мг 2 раза в сутки (40%) по сравнению с плацебо (19%; p<0,001).
Секукинумаб
Секукинумаб (AIN457) – полностью человеческие МА, которые таргетно связывают и нейтрализуют ИЛ-17A.
Псориаз. Разные режимы дозирования препарата изучены в трех двойных слепых плацебо-контролируемых исследованиях II фазы. В первом из них 81% пациентов, получавших секукинумаб в дозе 150 мг подкожно 1 раз в месяц, достигли PASI-75 на 12-й неделе лечения по сравнению с 9% в группе плацебо. В другом исследовании при внутривенном введении секукинумаба 83% пациентов достигли PASI-75 по сравнению с 10% в группе плацебо. В третьем исследовании при приеме секукинумаба внутрь 55% пациентов достигли PASI-75 в первый месяц терапии по сравнению с 2% в группе плацебо на 12-й неделе [24].
FDA для лечения псориаза рекомендована следующая схема: 300 мг исходно, затем 1 раз в неделю в течение первых 4 недель, а позже – 300 мг 1 раз в 4 недели. Дозу 300 мг вводят подкожно в виде двух инъекций по 150 мг.
ПА. В двух базовых рандомизированных плацебо-контролируемых многоцентровых клинических исследованиях FUTURE 1 и FUTURE 2 приняли участие более 1000 пациентов. Положительная динамика со стороны пораженных периферических суставов сопровождалась регрессом кожного процесса [25].
Сертолизумаб
Сертолизумаб (Certolizumab pegol) – Fab-фрагмент рекомбинантных гуманизированных МА к ФНО-α. Вводят подкожно 200 мг 2 раза в течение первого дня, через 2 и 4 недели, далее – 200 мг 1 раз в 2 недели [26].
ПА. В многоцентровом рандомизированном двойном слепом-плацебо-контролируемом исследовании RAPID была оценена эффективность и безопасность препарата для 409 пациентов с активным и прогрессирующим ПА в течение 24 недель. Клинический ответ на терапию отмечен у некоторых больных уже в первую неделю лечения. На 24-й неделе зарегистрирована статистически достоверная разница рентгенологической картины между пациентами, получавшими цертолизумаб и плацебо [27].
Высокая эффективность и хорошая переносимость позволили FDA рекомендовать цертолизумаб для лечения взрослых пациентов с активным ПА в 2013 г.
Псориаз. На II фазе клинических испытаний, проведенных K. Reich и соавт. (2012), PASI-75 достигли 75–83% пациентов при удовлетворительной переносимости препарата [28].
МА, находящиеся на этапе клинических испытаний
Базиликсимаб
Химерные МА к α-цепи (CD25) рецептора ИЛ-2 (ИЛ-2R) на поверхности активированных Т-лимфоцитов. Препарат специфически блокирует рецептор, тем самым предотвращая репликацию Т-клеток, а также активацию В-лимфоцитов, ответственных за реакцию «трансплантата против хозяина». С 1998 г. базиликсимаб используют для предотвращения немедленного отторжения трансплантата.
Псориаз. Успешное лечение больного тяжелым рефрактерным псориазом описали в 2000 г. C.M. Owen, P.V. Harrison [29]. Тогда же A. Salim, R.M. Emerson, K.L. Dalziel (2000) [30] с помощью базиликсимаба удалось помочь пациенту с генерализованным пустулезным псориазом.
Бродалумаб
Человеческие МА к рецептору А ИЛ-17. Препарат ингибирует сигнальный путь воспаления, блокируя связь некоторых ИЛ-17 лигандов и рецептора. Бродалумаб вводят подкожно по 140 или 280 мг 1 раз в две недели.
Псориаз. В июне 2014 г. успешно завершилось клиническое исследование III фазы AMAGINE-1. Из 198 пациентов 75% достигли 90%-го улучшения, а 62% – полного клинического выздоровления [31, 32].
ПА. Тогда же успешно завершилась II фаза клинических испытаний препарата при ПА [33].
Галиксимаб
Химерные МА к CD80 [42], используемые для терапии В-клеточных лимфом [34, 35].
Псориаз. Клинические исследования I/II фаз продемонстрировали эффективность разового введения препарата и курсового лечения псориаза: у 40% больных PASI снизился более чем на 50% [36]. Однако режимы дозирования при псориазе не отработаны.
Гуселькумаб
Псориаз. Во II фазе клинических исследований приняли участие 253 больных вульгарным псориазом. Гуселькумаб вводили каждые 8 или 12 недель в дозе от 5 до 200 мг. Результаты лечения оценивались врачом по пятибалльной шкале PGA. Среди получавших препарат в дозе 200 мг снижение выраженности заболевания до 0–1 пункта наступило у 83% пациентов, 5 мг – у 34%, плацебо – у 7% [37]. В августе 2014 г. начато многоцентровое рандомизированное двойное слепое исследование III фазы для оценки эффективности и безопасности гуселькумаба для лечения больных вульгарным псориазом (тяжелым и средней тяжести).
Даклизумаб
Гуманизированные МА к CD25- субъединице ИЛ-2-рецептора Т-лимфоцитов. Препарат используют для предотвращения отторжения трансплантированных органов, а также для лечения рассеянного склероза [38]. Даклизумаб продается в США. Продажа в Европе прекращена в 2008 г. по коммерческим причинам.
Псориаз. J.G. Krueger и соавт. (2000) [39] и J. Wohlrab и соавт. (2001) [40] обнаружили снижение индекса PASI в среднем на 30% на фоне терапии даклизумабом. S. Dichmann и соавт. (2002) [41] успешно применили даклизумаб у ВИЧ-инфицированных больных псориатической эритродермией.
Иксекизумаб
Гуманизированные МА, которые связывают ИЛ-17 и блокируют его действия.
Псориаз. В процессе клинических исследований больным вульгарным псориазом тяжелым и средней тяжести назначали иксекизумаб подкожно в дозах 10, 20, 75 и 150 мг один раз в две недели в течение первых двух месяцев, далее – один раз в месяц. Через 12 недель PASI-75 в группе, получавшей 20 мг препарата, достигли 77% пациентов, 75 мг – 83%, 150 мг – 82%. У пациентов, получавших плацебо, PASI-75 был зафиксирован на уровне 8%, как и при использовании минимальной дозы 10 мг. Эффект от применения иксекизумаба сохранялся через 20 недель после начала терапии [42].
Тилдракизумаб
Гуманизированные селективные МА к субъединице р19 ИЛ-23. Препарат вводят подкожно в дозе 100 или 200 мг.
Псориаз. В настоящее время проходят международные клинические испытания III фазы, в которых участвует свыше 2000 пациентов, получающих тилдракизумаб или этанерсепт (группа сравнения) [43, 44].
Тофацитиниб
Мощный селективный ингибитор янус-киназ (JAK-киназ) -1, -2, -3 и в меньшей степени – тирозинкиназы-2, индифферентный в отношении прочих киназ генома человека [45]. Препарат принимают внутрь вне зависимости от приема пищи в дозе от 2 до 60 мг/сут, чаще – 5 или 10 мг два раза в день.
Псориаз. В плацебо-контролируемом клиническом исследовании IIb-фазы приняли участие 197 человек, которые принимали препарат в дозе 2, 5 или 15 мг 2 раза в день на протяжении 12 недель. PASI-75 достигли 25, 40,8 и 66,7% пациентов соответственно [46].
В июне 2014 г. в Journal of Investigative Dermatology поступила в печать статья, в которой описан пациент, страдавший псориазом и алопецией, получавший тофацитиниб. Первые два месяца терапии пациент получал препарат в дозе 10 мг/сут, в течение следующих трех месяцев – 15 мг/сут. Псориатические элементы регрессировали, отросли волосы на голове и теле, появились брови и ресницы. Спустя восемь месяцев после начала лечения зафиксировано полное восстановление волосяного покрова [47].
Неэффективные МА
Сиплизумаб
Гуманизированные МА, блокирующие CD2-рецептор Т- и NK-клеток и его взаимодействие с LFA-3 на антигенпрезентирующей клетке. Препарат избирательно подавляет функции Т- и NK-клеток, тестируется в качестве средства для лечения лимфопролиферативных заболеваний и для профилактики отторжения трансплантата.
Псориаз. R. Bissonnette и соавт. (2009) [48], резюмируя результаты двух рандомизированных клинических исследований, в которых участвовали 124 больных в течение 16 недель и 420 больных в течение 12 недель, отметили недостаточную эффективность препарата: PASI-75 достигли только 14% пациентов. Статистически достоверных различий по сравнению с плацебо не выявлено.
ABX-IL8
Полностью человеческие МА к свободному ИЛ-8.
Псориаз. Двойное слепое плацебо-контролируемое рандомизированное клиническое исследование II фазы с участием 256 пациентов в течение 24 недель продемонстрировало неэффективность препарата [49].
ОКТ4А
Гуманизированныe анти-CD4 МА IgG4.
Псориаз. H. Bachelez и соавт. (1998) [50], A.B. Gottlieb и соавт. (2000) [51] доказали неэффективность препарата при вульгарном псориазе.
МА, производство которых прекращено
Эфализумаб
Рекомбинантные гуманизированные IgG1-МА к CD11a-субъединице ассоциированного с функцией лейкоцитов антигена 1 (LFA-1). Препарат ингибирует активацию Т-лимфоцитов и уменьшает миграцию клеток из сосудов в дерму и эпидермис.
Псориаз. Эфализумаб был одобрен FDA в октябре 2003 г. для лечения псориаза на основании длительных успешных клинических исследований [52, 53]. Однако в процессе широкого применения у 4 из 2000 больных псориазом, леченных эфализумабом, произошла активация латентного JC-вируса, что привело к летальному исходу от прогрессивной мультифокальной лейкоэнцефалопатии [54]. Из-за высокого риска развития смертельной инфекции центральной нервной системы препарат запрещен с 2009 г.
Практические рекомендации
1. В дерматологической практике использование МА ограничено следующими нозологиями (МКБ 10):
- L40.0 Псориаз обыкновенный.
- L40.5 Псориаз артропатический.
2. Показания к применению МА:
- ПА, требующий системной терапии;
- псориаз тяжелый или средней тяжести;
- псориаз лица, аногенитальной области, ногтей;
- неэффективность, непереносимость или наличие противопоказаний к другим видам терапии;
- неудовлетворенность пациента результатами предыдущей терапии.
- возраст моложе 18 лет;
- гиперчувствительность к белковым препаратам в анамнезе;
- беременность (для анти-ФНО- агентов – категория В);
- лактация;
- острые или подострые инфекционные заболевания (в т.ч. активный туберкулез, вирусные гепатиты);
- высокий риск развития сепсиса;
- прогрессирование лимфопролиферативных заболеваний и/или злокачественных новообразований менее чем за 5 лет до начала терапии (кроме базалиомы);
- меланома;
- сердечная недостаточность IIБ–III степеней (для анти-ФНО МА);
- демиелинизирующие заболевания нервной системы (для анти-ФНО МА);
- иммунная несостоятельность или иммунная супрессия;
- чрезмерная хроническая гиперинсоляция или чрезмерное лечение фото(химио)терапевтическими методиками (свыше 200 сеансов ПУВА-терапии).
4. Скрининг – исходно, затем 1 раз в 6 месяцев:
- общее физикальное обследование;
- ЭКГ;
- общий анализ крови;
- биохимия крови (глюкоза, мочевина, креатинин, билирубин, АСТ, АЛТ, щелочная фосфатаза);
- анализ крови на гепатиты, сифилис, ВИЧ;
- рентген органов грудной клетки;
- реакция Манту или Диаскин-тест/квантифероновый тест;
- анализ мочи.
5. Побочные эффекты:
- реакции в месте введения: эритема, отек;
- инфузионные реакции (во время внутривенного введения или в течение часа после);
- гриппоподобный синдром (озноб, лихорадка, головная боль, миалгии);
- инфекции верхних дыхательных и мочевыводящих путей, туберкулез, сепсис;
- злокачественные новообразования;
- демиелинизирующие заболевания нервной системы;
- усугубление сердечной недостаточности;
- образование вторичных антител.
6. При неэффективности одного ингибитора ФНО-α пациента переключают на лечение другим ингибитором ФНО-α или МА к ИЛ-12/23.
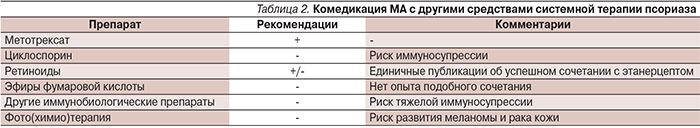
7. Возможности сочетанной системной терапии псориаза МА и другими препаратами (табл. 2).
Литература
- Scheinfeld N. Adalimumab (HUMIRA): A review. J. Drugs Dermatol. 2003;2:375–77.
- Mease P.J., Ory P., Sharp J.T., Ritchlin C.T., Van den Bosch F., Wellborne F., Birbara C., Thomson G.T., Perdok R.J., Medich J., Wong R.L., Gladman D.D. Adalimumab for long-term treatment of psoriatic arthritis: 2-year data from the adalimumab effectiveness in psoriatic arthritis trial (ADEPT). Ann. Rheum. Dis. 2009;68(5):702–9.
- Menter A., Tyring S.K., Gordon K., Kimball A.B., Leonardi C.L., Langley R.G., Strober B.E., Kaul M., Gu Y., Okun M., Papp K. Adalimumab therapy for moderate to severe psoriasis: a randomfeed, controlled phase III trial. J. Am. Acad. Dermatol. 2008;58(1):106–15.
- Gordon K., Papp K., Poulin Y., Gu Y., Rozo S., Sasso E.H. Long-term efficacy and safety of adalimumab in patients with moderate to severe psoriasis treated continuously over 3 years: results from an open-label extension study for patients from REVEAL. J. Am. Acad. Dermatol. 2012;66(2):241–51.
- Hutas G. Golimumab: a fully human monoclonal antibody against TNF alpha. Curr. Opin. Mol. Ther. 2008;10:393–406.
- Kavanaugh A., McInnes I., Mease P., Krueger G.G., Gladman D., Gomez-Reino J., Papp K., Zrubek J., Mudivarthy S., Mack M., Visvanathan S., Beutler A. Golimumab, a new human tumor necrosis factor α antibody, administered every four weeks as a subcutaneous injection in psoriatic arthritis: twenty-four-week efficacy and safety results of a randomized, placebo-controlled study. Arthritis Rheum. 2009;60(4):976–86.
- Lee W.K., Kim G.W., Cho H.H. Erythrodermic Psoriasis Treated with Golimumab: A Case Report. Ann. Dermatol. 2015;27(4):446–49.
- REMICADE® (infliximab). Prescribing information. Janssen Biotech, Inc.
- Reich K., Nestle F.O., Papp K., Ortonne J.P., Evans R., Guzzo C.A. EXPRESS study investigators. Infliximab induction and maintenance therapy for moderate-to-severe psoriasis: a phase III, multicentre, double-blind trial. Lancet. 2005;366:1367–74.
- Gottlieb A.B., Evans R., Li S., Dooley L.T., Guzzo C.A., Baker D., Bala M., Marano S.W., Menter A. Infliximab induction therapy for patients with severe plaque-type psoriasis: a randomized, double-blind, placebo-controlled trial. J. Am. Acad. Dermatol. 2004;51(4):534–42.
- Antoni C., Krueger G.G., de Vlam K., Birbara C., Beutler A., Guzzo C.A., Zhou B., Dooley L.T., Kavanaugh A. Infliximab improves signs and symptoms of psoriatic arthritis: results of the IMPACT 2 trial. Ann. Rheum. Dis. 2005;64(8):1150–57.
- Antoni C., Kavanaugh A., van der Heijde D., Beutler A., Keenan G., Zhou B., Kirkham B.W., Tutuncu Z., Burmester G.R., Schneider U., Furst D., Molitor J., Keystone E., Gladman D.D., Manger B., Wassenberg S., Weier R., Wallace D.J., Weis-man M.H., Kalden J.R., Smolen J.S. Two-year efficacy and safety of infliximab treatment in patients with active psoriatic arthritis: findings of the infliximab multinational psoriatic arthritis controlled trial (IMPACT). J. Rheumatol. 2008;35:869–76.
- Leonardi C.L., Kimball A.B., Papp K.A., Yeilding N., Guzzo C., Wang Y., Li S., Dooley L.T., Gordon K.B. Efficacy and safety of ustekinumab, a human interleukin-12/23 monoclonal antibody, in patients with psoriasis: 76-week results from a randomised, double-blind, placebo-controlled trial (PHOENIX). Lancet. 2008;371:1665–74.
- Papp K.A., Langley R.G., Lebwohl M.N., Krueger G.G., Szapary P., Yeilding N., Guzzo C., Hsu M.C., Wang Y., Li S., Dooley L.T., Reich K. Efficacy and safety of ustekinumab, a human interleukin-12/23 monoclonal antibody, in patients with psoriasis: 52-week results from a randomised, double-blind, placebo-controlled trial (PHOENIX). Lancet. 2008;371:1675–84.
- Gottlieb A., Narang K. Ustekinumab in the treatment of psoriatic arthritis: latest findings and clinical potential. Ther. Adv. Musculoskelet. Dis. 2013;5(5):277–85.
- Palfreeman A.C., McNamee K.E., McCann F.E. New developments in the management of psoriasis and psoriatic arthritis: a focus on apremilast. Drug Des. Devel. Ther. 2013;7:201–10.
- Schafer P.H., Parton A., Capone L., Cedzik D., Brady H., Evans J.F., Man H.W., Muller G.W., Stirling D.I., Chopra R. Apremilast is a selective PDE4 inhibitor with regulatory effects on innate immunity. Cell Signal. 2014;26:2016–29.
- Kavanaugh A., Mease P.J., Gomez-Reino J.J., Adebajo A.O., Wollenhaupt J., Gladman D.D., Lespessailles E., Hall S., Hochfeld M., Hu C., Hough D., Stevens R.M., Schett G. Treatment of psoriatic arthritis in a phase 3 randomised, placebo-controlled trial with apremilast, an oral phosphodiesterase 4 inhibitor. Ann. Rheum. Dis. 2014;73(6):1020–26.
- ClinicalTrials.gov. Study to evaluate safety and effectiveness of oral apremilast (CC- 10004) in patients with moderate to severe plaque psoriasis (ESTEEM 1). http://clinicaltrials.gov/ct2/show/NCT01194219.
- ClinicalTrials.gov. Study to evaluate safety and effectiveness of oral apremilast (CC- 10004) in patients with moderate to severe plaque psoriasis. (ESTEEM 2). http://clinical trials.gov/ct2/show/NCT01232283?term=apr emilast&rank=10.
- ClinicalTrials.gov. Efficacy and safety study of apremilast to treat active psoriatic arthritis (PALACE 1). http://clinicaltrials.gov/ct2/show/NCT01172938?term=apremilast&r ank=1.
- ClinicalTrials.gov. Efficacy and safety study of apremilast to treat active psoriatic arthritis (PALACE 2). http://clinicaltrials.gov/ct2/show/NCT01212757?term=apremilast&r ank=2.
- ClinicalTrials.gov. PALACE 3: efficacy and safety study of apremilast to treat active psoriatic arthritis. http://clinicaltrials.gov/ct2/show/NCT01212770?term=apremilast&r ank=3.
- Langley R.G., Elewski B.E., Lebwohl M., Reich K., Griffiths C.E., Papp K., Puig L., Nakagawa H., Spelman L., Sigurgeirsson B., Rivas E., Tsai T.F., Wasel N., Tyring S., Salko T., Hampele I., Notter M., Karpov A., Helou S., Papavassilis C. Secukinumab in plaque psoriasis – results of two phase 3 trials. N. Engl. J. Med. 2014;371:326–38.
- McInnes I.B., Sieper J., Braun J., Emery P., van der Heijde D., Isaacs J.D., Dahmen G., Wollenhaupt J., Schulze-Koops H., Kogan J., Ma S., Schumacher M.M., Bertolino A.P., Hueber W., Tak P.P. Efficacy and safety of secukinumab, a fully human anti-interleukin-17A monoclonal antibody, in patients with moderate-to-severe psoria-tic arthritis: a 24-week, randomised, double-blind, placebo-controlled, phase II proof-of-concept trial. Ann. Rheum. Dis. 2014;73(2):349–56.
- Melmed G.Y., Targan S.R., Yasothan U., Hanicq D., Kirkpatrick P. Certolizumab pegol. Nat. Rev. Drug Discov. 2008;7:641–42.
- Mease P.J., Fleischmann R., Deodhar A.A., Wollenhaupt J., Khraishi M., Kielar D., Woltering F., Stach C., Hoepken B., Arledge T., van der Heijde D. Effect of certolizumab pegol on signs and symptoms in patients with psoriatic arthritis: 24-week results of a phase 3 double-blind randomised placebo-controlled study (RAPID-PsA). Ann. Rheum. Dis. 2014;73(1):48–55.
- Reich K., Ortonne J.P., Gottlieb A.B., Terpstra I.J., Coteur G., Tasset C., Mease P. Successful treatment of moderate to severe plaque psoriasis with the PEGylated Fab’ certolizumab pegol: results of a phase II randomized, placebo-controlled trial with a re-treatment extension. Br. J. Dermatol. 2012;167(1):180–90.
- Owen C.M., Harrison P.V. Successful treatment of severe psoriasis with basiliximab, an interleukin-2 receptor monoclonal antibody. Clin. Exp. Dermatol. 2000;25:195–97.
- Salim A., Emerson R.M., Dalziel K.L. Successful treatment of severe generalized pustular psoriasis with basiliximab (interleukin-2 receptor blocker). Br J Dermatol. 2000;143:1121–22.
- ClinicalTrials.gov. NCT01708590 Study of efficacy, safety, and withdrawal and retreatment with brodalumab in moderate to severe plaque psoriasis subjects (AMAGINE-1).
- ClinicalTrials.gov. NCT01708629 Study of efficacy and safety of brodalumab compared with placebo and ustekinumab in moderate to severe plaque psoriasis subjects (AMAGINE-3).
- Mease P.J., Genovese M.C., Greenwald M.W., Ritchlin C.T., Beaulieu A.D., Deodhar A., Newmark R., Feng J., Erondu N., Nirula A. Brodalumab, an Anti-IL17RA monoclonal antibody, in psoriatic arthritis. N. Engl. J. Med. 2014;370:2295–306.
- Bhat S., Czuczman M.S. Galiximab: a review. Expert Opin. Biol. Ther. 2010;10(3):451–58.Smith S., Schöder H., Johnson J., Jung S.H., Bartlett N.L., Cheson B.D.; Alliance for Clinical Trials in Oncology. The anti-CD80 primatized monoclonal antibody, galiximab, is well-tolerated but has limited activity in relapsed Hodgkin lymphoma: Cancer and Leukemia Group B 50602 (Alliance). Leuk. Lymphoma. 2013;54(7):1405–10.
- Gottlieb A.B., Kang S., Linden K.G., Lebwohl M., Menter A., Abdulghani A.A., Goldfarb M., Chieffo N., Totoritis M.C. Evaluation of safety and clinical activity of multiple doses of the anti-CD80 monoclonal antibody, galiximab, in patients with moderate to severe plaque psoriasis. Clin. Immunol. 2004;111(1):28–37.
- Callis-Duffin K., Gordon K., Wasfi Y., Shen Y.K. A phase 2 multicenter, randomized, placebo- and active-comparator-controlled, dose-ranging trial to evaluate guselkumab for the treatment of patients with moderate to severe plaque-type psoriasis (X-PLORE). J. Am. Acad. Dermatol. 2014;70(5) Suppl 1:AB162.
- Giovannoni G., Radue E.W., Havrdova E., Riester K., Greenberg S., Mehta L., Elkins J. Effect of daclizumab high-yield process in patients with highly active relapsing-remitting multiple sclerosis. J. Neurol. 2014;261:316–23.
- Krueger J.G., Walters I.B., Miyazawa M., Gilleaudeau P., Hakimi J., Light S., Sherr A., Gottlieb A.B. Successful in vivo blockade of CD25 (high-affinity interleukin 2 receptor) on T cells by administration of humanized anti-Tac antibody to patients with psoriasis. J Am Acad Dermatol. 2000;43(4):448–58.
- Wohlrab J., Fischer M., Taube K.M., Marsch W.C. Treatment of recalcitrant psoriasis with daclizumab. Br. J. Dermatol. 2001;144:209–10.
- Dichmann S., Mrowietz U., Schopf E., Norgauer J. Humanized monoclonal anti-CD25 antibody as a novel therapeutic option in HIV-associated psoriatic erythroderma. J. Am. Acad. Dermatol. 2002;47:635–36.
- Lilly’s ixekizumab superior to etanercept and placebo in phase 3 psoriasis studies. INDIANAPOLIS, Aug. 21, 2014 /PRNewswire/.
- http://clinicaltrials.gov/ct2/show/NCT01729754?term=SCH-900222&phase=2&fund=2&rank=1.
- http://clinicaltrials.gov/ct2/show/NCT01722331?term=SCH-900222&phase=2&fund=2&rank=2.
- Tofacitinib. Drugs RD. 2010;10(4):271–84.
- Ghoreschi K., Jesson M.I., Li X., Lee J.L., Ghosh S., Alsup J.W., Warner J.D., Tanaka M., Steward-Tharp S.M., Gadina M., Thomas C.J., Minnerly J.C., Storer C.E., LaBranche T.P., Radi Z.A., Dowty M.E., Head R.D., Meyer D.M., Kishore N., O’Shea J.J.. Modulation of innate and adaptive immune responses by tofacitinib (CP-690,550). J. Immunol. 2011;186(7):4234–43.
- Papp K.A., Menter A., Strober B., Langley R.G., Buonanno M., Wolk R., Gupta P., Krishnaswami S., Tan H., Harness J.A. Efficacy and safety of tofacitinib, an oral Janus kinase inhibitor, in the treatment of psoriasis: a phase 2b randomized placebo-controlled dose-ranging study. Br. J. Dermatol. 2012;167(3):668–77.
- Craiglow B.G., King B.A. Killing two birds with one stone: oral tofacitinib reverses alopecia universalis in a patient with plaque psoriasis. J. Invest. Dermatol. 2014;134(12):2988–90.
- Bissonnette R., Langley R.G., Papp K., Matheson R., Toth D., Hultquist M., Geba G.P., White B. Humanized anti-CD2 monoclonal antibody treatment of plaque psoriasis: efficacy and pharmacodynamic results of two randomized, double-blind, placebo-controlled studies of intravenous and subcutaneous siplizumab. Arch. Dermatol. Res. 2009;301(6):429–42.
- Krueger G., Lohner M., Roskos L., et al. Clinical trials results: a fully human anti-IL-8 antibody in patients with moderate to severe psoriasis. Poster presented at annual meeting of the American Academy of Dermatology; March 2, 2001; Washington, DC.
- Bachelez H., Flageul B., Dubertret L., Fraitag S., Grossman R., Brousse N., Poisson D., Knowles R.W., Wacholtz M.C., Haverty T.P., Chatenoud L., Bach J.F. Treatment of recalcitrant plaque psoriasis with a humanized non-depleting antibody to CD4. J. Autoimmun. 1998;11:53–62.
- Gottlieb A.B., Lebwohl M., Shirin S., Sherr A., Gilleaudeau P., Singer G., Solodkina G., Grossman R., Gisoldi E., Phillips S., Neisler H.M., Krueger J.G. Anti-CD4 monoclonal antibody treatment of moderate to severe psoriasis vulgaris: results of a pilot, multicenter, multiple-dose, placebo-controlled study. J. Am. Acad. Dermatol. 2000;43(4):595–604.
- Leonardi C.L. Current concepts and review of efalizumab in the treatment of psoriasis. Dermatol. Clin. 2004;22:427–35.
- Kothary N., Diak I.L., Brinker A., Bezabeh S., Avigan M., Dal Pan G. Progressive multifocal leukoencephalopathy associated with efalizumab use in psoriasis patients. J. Am. Acad. Dermatol. 2011;65(3):546–51.
Об авторах / Для корреспонденции
М.И. Курдина – д.м.н., проф., главный специалист по дерматовенерологии и косметологии ГК «Медси», Москва; e-mail: m.i.kurdina@gmail.com
Похожие статьи
- Прогресс в лечении псориатического артрита
- Псориаз, метаболический синдром и COVID-19: клинический случай
- Современное лечение псориатического артрита
- Комбинированная цитостатическая и ангиопротективная терапия больных псориазом
- Оценка безопасности и переносимости ингибитора сериновых протеаз в наружной лекарственной форме (Часть 2)
Иммуномодуляторы при борьбе с псориазом
Несмотря на многочисленность мнений, большинство специалистов считают псориаз аутоиммунным заболеванием, которое возникает вследствие нарушения иммунитета при генетической предрасположенности или под воздействием определенных факторов (стресса, травм, алкоголизма и других).
Иммуномодуляторы при псориазе позволяют нормализовать работу иммунной системы и тем самым предотвратить развитие патологических процессов.

Что такое иммуномодуляторы
Псориаз возникает при различных нарушениях в иммунном статусе: дисбалансе лимфоцитов, повышенной выработки аутоантител к дермальным антигенам, нарушений какого-либо звена иммунной системы. В данном случае в качестве диагностического метода выступает иммунограмма.
Иммуномодуляторы в терапии псориаза назначаются для нормализации иммунного статуса и в зависимости от характера патологического процесса призваны стимулировать (иммуностимуляторы) или угнетать (иммуносупрессоры) его ослабленные звенья.

Практически во всех случаях целесообразно назначение иммуносупрессоров при псориазе, подавляющих реакцию иммунитета путем снижения функций клеток иммунной системы и состоящих из следующих групп лекарственных средств:
- гормональные препараты;
- цитостатики;
- антирезусные иммуноглобулины;
- антилимфоцитарные иммуноглобулины;
- моноклональные антитела;
- определенные антибиотики.
Производство данных препаратов осуществляется на основе природных (растительных, животных) или синтетических веществ с использованием современных технологий.
Иммуномодуляторы обладают следующими видами воздействия:
- Общее. Лекарственные средства влияют на иммунитет в целом. Их применение вызывает риск серьезных осложнений, связанных с нарушением работы сердца, печени, почек. Это приводит к необходимости постоянного контроля состояния здоровья пациента в процессе курса лечения.
- Селективное (избирательное). Препараты воздействуют на определенное звено иммунной системы, нарушения в котором провоцируют развитие заболевания. Данные средства обладают меньшим количеством серьезных побочных эффектов и назначаются чаще иммуномодуляторов общего действия.
Иммунная система – сложный механизм, содержащий множество взаимозависимых типов клеток, и полностью еще не изучен. Влияние на нее без особой необходимости может спровоцировать непредсказуемые последствия через определенное время. Несмотря на то что иммуномодуляторы являются эффективным средством при лечении псориаза, их использование возможно только по назначению врача при среднетяжелых и тяжелых формах заболевания, а также в случае отсутствия эффекта от других методик.
Читайте также:
Применение препаратов, которые приводят к нормализации иммунного статуса, находит все большее число сторонников.
Следует учесть, что их использование имеет ряд негативных моментов:
- постоянное наблюдение у врача с целью своевременного выявления и устранения побочных эффектов лекарственных средств;
- вероятность необратимых биологических изменений кожи вследствие длительной или повторной терапии;
- риск рецидивов, сопровождающихся тяжелой симптоматикой (не исключены генерализованные пустулезные формы) по истечении полугода после лечения;
- повышенная восприимчивость организма к инфекциям и воспалениям при подавлении иммунитета иммуносупрессорами.
Многие лекарственные средства данной категории имеют высокую цену и недоступны для некоторых категорий пациентов.
Какие иммуномодуляторы назначаются при псориазе
Назначение иммуномодуляторов при псориазе целесообразно в составе комплексной терапии наряду лекарственными средствами другой направленности, физиотерапевтическими процедурами и диетой.
Длительность терапии и дозировка устанавливаются инструкцией по применению лекарственного средства и лечащим врачом.
«Эфализумаб» – способен устранить среднюю и тяжелую бляшечную форму заболевания у взрослых пациентов. При неэффективности препарата в течение 4-х месяцев он подлежит замене.
«Циклоспорин» – обладает свойствами цитостатиков и иммунодепрессантов. Эффективно борется с псориатическими артритами, различными аутоиммунными заболеваниями, злокачественными новообразованиями.
«Инфликсимаб» – оказывает селективное воздействие. Приводит к увеличению периода ремиссий, рекомендуется при прогрессирующей форме псориатического артрита.
«Тимодепрессин» – эффективное средство, обладающее минимумом побочных эффектов. Актуален при лечении рецидива, а также в качестве профилактической меры. Форма выпуска – раствор для инъекций и спрей. Может назначаться детям.
«Тималин» – регулирует клеточный иммунитет, улучшает кроветворение и метаболизм. Оказывает регенерирующее воздействие.
Читайте также:
Бесконтрольное применение иммуномодуляторов может нанести существенный вред здоровью. Их назначение возможно только квалифицированным специалистом на основе проведенной диагностики и оценки общего состояния пациента.
Отзывы врачей и пациентов
Идет много споров о причинах возникновения псориаза. Я четко придерживаюсь позиции, что патологические процессы вызваны сбоями в иммунной системе. Действия иммуномодуляторов облегчают течение заболевания и приводят к нормализации состояния пациента. «Любимого» препарата у меня нет, его выбор возможен только после диагностических мероприятий, выявляющих конкретные нарушения иммунитета. Как правило, наиболее эффективны селективные иммуносупрессоры.
Ирина Васильевна Пономарева, врач-иммунолог, Ялта.
Схема лечения при псориазе должна назначаться индивидуально для каждого пациента с учетом особенностей организма и течения заболевания. Крайне осторожно отношусь к назначению иммуномодуляторов, рекомендую их в тяжелых случаях. Применение препаратов данной группы приводит к устранению симптомов псориаза, однако может вызвать тяжелые побочные эффекты.
Владислав Петрович Крамаренко, врач-дерматолог, Псков.
Псориазом болею давно, с симптомами научилась справляться самостоятельно. Была неприятно поражена, когда заболевание переросло с тяжелую форму: кроме бляшек, на коже начали образовываться трещины и язвы, появилось чувство слабости. На помощь пришли инъекции «Эфализумаба», которые мне делали четыре месяца по назначению врача. Симптомы заболевания постепенно исчезли. Сейчас поднимаю иммунитет грецкими орехами, морской капустой, отваром из крапивы.
Елена Федоровна Кравцова, 59 лет, пенсионерка, Белгород.
У моей 10-летней дочери псориаз. Врачи рекомендовали различные препараты, нормализующие работу иммунной системы, но я отказывалась по причине возможного возникновения негативных последствий. Находкой стал спрей «Тимодепрессин», который я использовала на протяжении недели. Уже как полгода рецидивов псориаза у ребенка нет.
Марина, 35 лет, медсестра, Полтава.
Источник https://pharmateca.ru/ru/archive/article/32992
Источник https://arstom2.ru/info/immunomodulyatory-pri-borbe-s-psoriazom
Источник