Лейкоплакия шейки матки — симптомы и лечение
Что такое лейкоплакия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Татьяны Алексеевны, гинеколога со стажем в 15 лет.
Над статьей доктора Игнатенко Татьяны Алексеевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Гинеколог Cтаж — 15 лет
Клиника «Медси» на Белорусской
Клиника «Медок» в Сити
Клиника «Медок»
Дата публикации 12 января 2018 Обновлено 29 июня 2021
Определение болезни. Причины заболевания
Лейкоплакия шейки матки — это утолщение и ороговение плоского эпителия слизистой оболочки шейки матки.
Термин «лейкоплакия» (в переводе с греческого — «белая бляшка») был предложен Швиммером в 1887 году для описания белесоватых участков слизистых оболочек щёк, которые расценивались как предраковые изменения. В отечественной литературе и клинической практике термин остаётся общепринятым до настоящего времени. За рубежом же предпочителен термин «дискератоз». [2]
Очаг лейкоплакии может располагаться на слизистой оболочке нижней губы, угла рта, дна полости рта, щёк, в аногенитальной области, на вульве, клиторе, во влагалище, на шейке матки, реже — в области головки полового члена, в окружности заднепроходного отверстия. [11]
Согласно статистике, частота лейкоплакии шейки матки составляет всего 0.7 на 100 000 случаев гинекологической заболеваемости, среди заболеваний шейки матки — 5.2%. [11]
Лейкоплакия шейки матки наиболее часто встречается в возрастной группе 17-39 лет. [9]
В большинстве стран Европы и США, где проводится организованный скрининг рака шейки матки, лейкоплакия шейки матки не попадает в активный поиск, пока цитологические мазки не выявят начальные степени дисплазии (предрака) шейки матки. В нашей стране тактика наблюдения и ведения лейкоплакии шейки матки более активная.
Причины развития лейкоплакии шейки матки делят на:
- внутренние (эндогенные): нарушение гормонального фона, иммунные нарушения в организме;
- внешние (экзогенные): инфекционные, химические, травматические.
Под нарушением гормонального фона чаще подразумевают хроническое отсутствие овуляции, что приводит к дисбалансу эстрогена и прогестерона в организме с преобладанием первого. Относительно повышенные концентрации эстрогена, в свою очередь, действуют на органы-мишени (молочные железы, тело и шейка матки), приводя к гиперпластическим процессам (бесконтрольному увеличению числа клеток). [4] Часто у пациенток с лейкоплакией шейки матки диагностируют повышение уровня пролактина. Иммунные нарушения зачастую проявляются воспалительными процессами матки и ее придатков (вагиниты, сальпингоофориты, цервициты). [9] Отечественным исследованием выявлено повышение концентрации секреторного иммуноглобулина А (SIgA) у пациенток с такими фоновыми заболеваниями шейки матки, как эктопия цилиндрического эпителия и лейкоплакия шейки матки. [8]
Под химическими и травматическими воздействиями зачастую подразумевают интенсивное и неадекватное лечение по поводу «псевдоэрозии» шейки матки: приблизительно трети пациенток с лейкоплакией ранее проводилась диатермокоагуляция и другие деструктивные вмешательства на шейке матки. Немаловажным фактором развития лейкоплакии шейки матки является опущение и выпадение матки/шейки матки, которое сопровождается неизбежным нарушением влагалищной флоры и, при выраженных степенях, постоянным контрактом шейки матки с внешней средой. [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы лейкоплакии шейки матки
Зачастую заболевание протекает бессимптомно. Лишь около трети пациенток предъявляют жалобы на обильные бели и контактные кровяные выделения (после полового акта, использования тампонов, гинекологических осмотров).
Симптомы перерождения лейкоплакии в рак
Рак шейки матки — это заболевание, которое долго никак не проявляется. Симптомы возникают, когда опухолевый процесс уже зашёл далеко. Чаще всего пациентки жалуются на обильные бели, кровянистые выделения и боли внизу живота [18] . Выявить болезнь на ранних стадиях можно с помощью мазков-отпечатков с поверхности покровного эпителия шейки матки [19] .
Патогенез лейкоплакии шейки матки
Механизм развития лейкоплакии в точности не выяснен. Считается, что под влиянием причинных факторов включаются механизмы ороговения в норме неороговевающего многослойного плоского эпителия шейки матки. На поверхности шейки матки формируются роговые чешуйки, клетки с деформированным ядром и внутриклеточными компонентами. [2]
Классификация и стадии развития лейкоплакии шейки матки
Согласно классификации Я.Б. Бохмана (1976), лейкоплакия, наряду с псевдоэрозией, эктропионом, полипом, эндометриозом шейки матки, цервицитами, истинной эрозией шейки матки, входит в группу фоновых заболеваний шейки матки, при которых не обнаруживается клеток с атипичными признаками, но длительное существование которых может послужить фактором риска развития предрака.
За рубежом лейкоплакию шейки матки с клеточным атипизмом относят к группе предраковой патологии шейки матки — ЦИН (цервикальной интраэпителиальной неоплазии, или дисплазии, шейки матки). [2]
Осложнения лейкоплакии шейки матки
Чем опасна лейкоплакия шейки матки
Лейкоплакия может распространяться с шейки матки на своды влагалища. Злокачественное перерождение клеток лейкоплакии наблюдается у 31,6% больных по данным отечественных авторов, 4,9-9% — по зарубежным данным. [11]
Диагностика лейкоплакии шейки матки
Комплексное обследование при лейкоплакии включает:
- опрос с выявлением факторов риска развития заболевания (нарушения менструального цикла, перенесенные воспалительные заболевания половых органов, длительное существовование «псевдоэрозии» шейки матки);
- осмотр;
- кольпоскопию (осмотр влагалищной части шейки матки при увеличении). Стоит отметить, что обширные очаги лейкоплакии заметны невооруженным глазом. При кольпоскопии можно детально оценить нежные или грубые белесоватые отложения на поверхности шейки матки, не прокрашивающиеся раствором Люголя (водный раствор калия йодида).
Кольпоскопия
При кольпоскопии устанавливается тип зоны трансформации (переходной зоны стыка двух видов покровного эпителия шейки матки — многослойного плоского и цилиндрического), место расположения лейкоплакии.
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
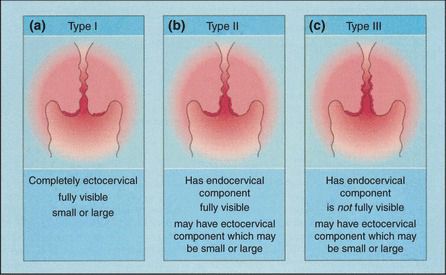
Зона трансформации 1 типа — переходная зона видна полностью. Это самый оптимальный и прогностически «благоприятный» вариант кольпоскопического заключения.
Зона трансформации 2 типа — переходная зона частично скрыта в канале шейки матки. Адекватно оценить такую картину сложно, так как наиболее измененные участки могут быть не видны и пропущены.
Зона трансформации 3 типа — переходная зона находится глубоко в канале шейки матки и оценить её кольпоскопически невозможно. Кольпоскопия в этом случае считается неинформативной, поскольку глубина залегания патологического очага остается неизвестной.
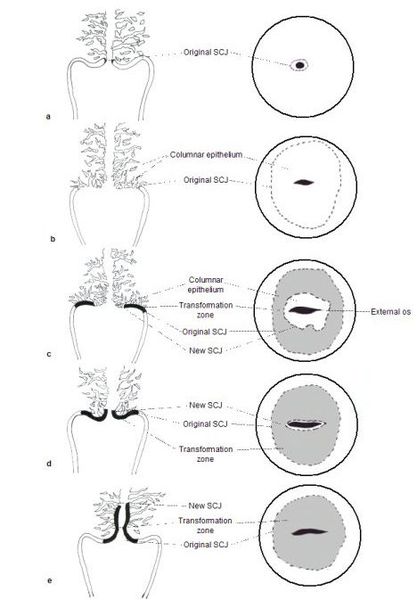
Цитологическое и гистологическое исследование
При лейкоплакии проводится цитологическое (РАР-тест) и гистологическое (полученное при биопсии) исследование клеток и тканей шейки матки. Биопсия шейки матки показана во всех случаях лейкоплакии. Если при гистологической диагностике выявлен доброкачественный гиперкератоз, то многие авторы, особенно зарубежные, считают, что лечить лейкоплакию необязательно [25] .
Сложность диагностики лейкоплакии при помощи простого цитологического соскоба с шейки матки заключается в невозможности оценки полноценного клеточного состава, так как из-за плотных роговых чешуек на поверхности многослойного плоского эпителия шейки матки в соскоб могут не попасть клетки из глубоких слоев. Таким образом может быть пропущена предраковая трансформация или даже рак шейки матки. [3] Именно поэтому основным методом диагностики лейкоплакии шейки матки является исследование ткани шейки матки, полученной при обязательно прицельной биопсии на фоне кольпоскопии. Зона трансформации 2 и 3 типа, определенные при кольпоскопии, могут послужить поводом для проведения не только биопсии, но и выскабливания слизистой канала шейки матки. Более щадящий метод оценки состояния слизистой канала шейки матки возможен при помощи микрокольпогистероскопии (офисная гистероскопия). Преимущество метода заключается в возможности нетравматичного прохождения канала шейки матки (цервикального канала) под визуальным контролем без анестезии. В процессе процедуры можно провести прицельную биопсию. При гистологическом исследовании лейкоплакия характеризуется терминами: кератоз, паракератоз, акантоз.
Бактериологическое исследование
Включает анализ влагалищного мазка и бактериальных посевов на флору и половые инфекции. Исследования важны тем, что при наличии воспаления шейки матки результаты цитологического и гистологического анализов могут быть искажены.
Анализ на ВПЧ
Исследование ДНК ВПЧ высокого онкогенного риска в соскобе с шейки матки и цервикального канала
В настоящее время изучают влияние вирусной инфекции на развитие лейкоплакии. Некоторые авторы считают, что процессы ороговения можно рассматривать как косвенный маркер папилломавирусной инфекции. Лейкоплакия, существующая вне инфицирования ВПЧ, зачастую не озлокачествляется. При сочетании с вирусом вероятность озлокачествления есть, но серьезных подтверждений этому факту пока нет. [12] [13]
Иммунограмма
В основе лейкоплакии шейки матки лежит множество предрасполагающих факторов: иммунные и гормональные нарушения, перенесённые инфекционные заболевания и травматические воздействия на шейку матки [20] . Доказана связь между заболеваниями шейки матки и нарушением местного иммунитета: степень нарушения иммунитета прямо пропорциональна тяжести патологии шейки матки [21] .
Иммунограмма проводятся по показаниям с последующей консультацией иммунолога [18] .
Контроль уровня гормонов
Доказано, что повышенный уровень эстрогенов играет важную роль в развитии лейкоплакии [36] . Поэтому при заболевании исследуют гормональный статус и при необходимости корректируют его [22] .
Лечение лейкоплакии шейки матки
Консервативное лечение
Медикаментозное лечение при лейкоплакии включает:
- этиотропную противовоспалительную терапию;
- коррекцию микробиоценоза влагалища, гормональных и иммунных нарушений [22] ;
- лечение ВПЧ иммуномодуляторами — оправдано лишь вместе с хирургическим вмешательством [23] .
Если у молодой нерожавшей женщины выявлена лейкоплакия шейки матки, но отсутствует ВПЧ, то можно пока не делать операцию, но нужно обязательно наблюдать за состоянием пациентки [24] .
В нашей стране лейкоплакию обычно подвергают деструкции — разрушению патологической ткани. Это обосновано, так как со временем лейкоплакия может трансформироваться, пациентка может заразиться ВПЧ и произойдёт перерождение ткани, что потребует новых биопсий и лишних визитов к врачу.
Хирургическое лечение
Наиболее часто применяемыми методами лечения лейкоплакии шейки матки являются:
- радиоволновая хирургия;
- лазеротерапия (высокоинтенсивное СО2-лазерное излучение);
- диатермокоагуляция (как нежелательный, ввиду большого количества потенциальных осложнений, но возможный метод лечения).
Подготовка к операции включает:
- гинекологический мазок, обследование на инфекции, передаваемые половым путём и бактериологический посев из цервикального канала, если есть воспаление;
- ВПЧ-тест с помощью полимеразной цепной реакции (ПЦР) с генотипированием;
- цитологическое исследование;
- кольпоскопию;
- УЗИ, чтобы выявить объёмные образования шейки матки неясного происхождения;
- гормональное обследование при подозрении на соответствующие нарушения;
- точечную биопсию при адекватной кольпоскопии;
- эксцизионную биопсию (исследуемая ткань удаляется целиком) при неадекватной кольпоскопии — из-за сильного воспаления, искажающего картину, выраженного кровотечения, тяжёлых рубцовых изменений, когда атипически изменённый эпителий распространяется вглубь цервикального канала;
- диагностическое выскабливание эпителия цервикального канала, чтобы исключить предраковые изменения и злокачественную трансформацию эндоцервикса [27] .
Если лейкоплакия шейки матки сочетается с воспалением вульвы и влагалища, то его необходимо устранить до операции [28] .
Как проходят гинекологические операции
Манипуляции производят в первой половине менструального цикла (4-7 день от начала менструации). Для более точного определения патологической ткани процедура контролируется проведением кольпоскопии, а шейку матки обрабатывают раствором Люголя. Полное заживление и возвращение пациентки к привычной жизни (возможность половой жизни, использования вагинальных тампонов, посещение бассейна и прочее) зачастую ожидается через 28-40 дней после проведения процедуры. Коррекция гормональных нарушений и адекватная гормонотерапия, по некоторым данным, позволяет ускорить сроки заживления послеоперационной раны и снизить частоту повторного возникновения доброкачественных заболеваний шейки матки. [10]
При сочетании лейкоплакии с деформацией и гипертрофией шейки матки целесообразно проведение реконструктивно-пластических операций (пластика шейки матки) с целью восстановления анатомии цервикального канала. [14] [15]
Современные зарубежные исследователи расценивают лейкоплакию как доброкачественный физиологический процесс и в большинстве ситуаций рекомендуют профилактическое наблюдение.
Криодеструкция
Криодеструкция — это разрушение патологического очага с помощью низкой температуры. Осуществляется контактным способом, чаще всего однократно. Длительность процедуры зависит от характера и распространённости патологического процесса. В среднем при температуре минус 90 °С достаточно 10 минут [26] .
К достоинствам этого метода относятся безболезненность и возможность провести его в амбулаторных условиях. Эффективность такого лечения составляет от 54 до 96 %. Недостаток метода: повторные случаи лейкоплакии, особенно у пациенток с нарушениями менструального цикла [19] .
Химическая коагуляция
Химическими коагулянтами, например Солковагином, лейкоплакию лечили в 90-х годах ХХ века. Эффективность лечения простой лейкоплакии шейки матки у молодых нерожавших женщин составляла около 70 %. Сейчас этот метод не применяют.
Антибиотикотерапия
Перед операцией необходимо устранить сопутствующий воспалительный процесс в шейке матки. Выбор антибактериальных препаратов зависит от того, какие патогенные микроорганизмы выявлены при анализах [29] [30] [31] [32] . После операции антибиотики не требуются, так как хирургическое вмешательство проводится, только если нет инфекционных процессов.
Физиотерапия
Физиопроцедуры после операций на шейке матки, в том числе и при лейкоплакии, не проводятся.
Народные способы лечения
Не следует применять средства, которые влияют на тканевой обмен: облепиховое масло, масло шиповника, мазь с алоэ и др. Эти препараты могут способствовать разрастанию тканей и возникновению дисплазии шейки матки [23] .
Беременность и лейкоплакия
Во время беременности лечение лейкоплакии шейки матки как без атипии (кератоза или гиперкератоза), так и с атипией (дисплазией), не проводится. При изменениях шейки матки, включая цервикальные интраэпителиальные неоплазии II и III степени (CIN II–III), до родов показано наблюдение: цитологическое исследование и кольпоскопия один раз в 3 месяца [16] . Контрольное цитологическое исследование и кольпоскопию проводят не ранее чем через 6 недель после родов [17] .
При обнаружении лейкоплакии шейки матки у беременных обязательно лечат урогенитальную инфекцию, бактериальный вагиноз и восстанавливают микробиоценоз влагалища.
При обнаружении ВПЧ-инфекции применяют интерферонотерапию, например препарат Виферон (гель, ректальные суппозитории) после 14-ой недели беременности. Повторные курсы проводят на 22–24-ой и 32–34-ой неделях беременности [16] . Лейкоплакия на течение беременности и вынашивание плода не влияет.
Реабилитация
Сразу после процедуры пациентку могут беспокоить тянущие боли внизу живота, однако они быстро проходят. Выделения чаще всего светлые слизистые или водянистые, редко с прожилками крови.
Кровянистые выделения после операции возникают редко. Но если они появились, беспокоят дольше 5–10 дней и/или менструации становятся обильнее и выделяются кровяные сгустки, то следует немедленно обратиться к врачу.
Также должна насторожить температуры тела свыше 37,5 °C, сильные боли внизу живота и гноевидные выделения из половых путей с резким неприятным запахом.
После операции в течение месяца рекомендуется:
- воздержаться от половой близости;
- не принимать ванну, мыться можно только под душем;
- не спринцеваться и не пользоваться влагалищными тампонами;
- избегать перегревания, не посещать бани и сауны;
- не плавать в бассейне и не купаться в природных водоёмах;
- не заниматься спортом и не поднимать тяжести свыше 3 кг.
Через две недели после операции врач проводит гинекологический осмотр, чтобы удостовериться, что пациентка восстанавливается. Слизистая полностью приходит в норму за 4–6 недель.
Наблюдение после лечения
Частота посещения доктора зависит от формы заболевания, эффективности лечения и наличия факторов риска, которые могут осложнить выздоровление: курение, ВИЧ-инфекция, заболевания, передаваемые половым путём, носительство онкогенных типов ВПЧ и т. п.
Цитологический метод является самым оптимальным для наблюдения после операции, за рубежом иногда дополнительно используется ВПЧ-тест. Если результаты РАРР- и ВПЧ-тестов положительные, то проводят кольпосокпию [25] .
Диспансерное наблюдение после лечения лейкоплакии без атипии проводится один раз в полгода в течение двух лет. Включает кольпоскопическое и цитологическое исследования, анализ на ВПЧ [18] . Если лечение было эффективным, на кольпоскопии не выявлено патологий, в мазке на онкоцитологию нет атипичных клеток, тест на ВПЧ отрицательный, то пациентке можно посещать врача один раз в год.
После лечения лейкоплакии шейки матки с атипией (с CIN I–II – цервикальными интраэпителиальными неоплазиями I и II степени) необходим «постлечебный мониторинг»: один раз в 3 месяца в течение первого года и 2 раза в год в последующем [18] . Если все показатели в норме, то пациентку также переводят на обычный режим скрининга – один раз в год.
Диета
После лечения лейкоплакии следует придерживаться принципов правильного питания, специфическая диета не требуется.
Прогноз. Профилактика
При лейкоплакии шейки матки прогноз, как правило, благоприятный.
Принципы профилактики развития лейкоплакии шейки матки включают:
- рациональное лечение патологических процессов шейки матки, исключающее необоснованные повторные травмирующие воздействия на шейку матки устаревших методов (диатермокоагуляция, химическая коагуляция). Пациентки, в прошлом имевшие диатермокоагуляцию или химическую коагуляцию шейки матки нуждаются в ежегодном контрольном наблюдении, особенно при наличии ВПЧ;
- своевременное выявление и лечение воспалительных процессов половых органов;
- устранение нарушений менструального цикла; [1]
- ежегодное исследование цитологического мазка (РАР-тест) достоверно тражает наличие связанных с ВПЧ изменений клеток и поражений-предшественников предраковой патологии шейки матки. [6]
За дополнение статьи благодарим Юлию Кондратенко — гинеколога, научного редактора портала «ПроБолезни».
Список литературы
- Национальное руководство Гинекология. Под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, И.Б. Манухина, В.Е. Радзинского, М.: ГЭОТАР-Медиа, 2017. 541-545 с.
- Национальное руководство Гинекология. Под ред. В.И. Кулакова, И.Б. Манухина, Г.М. Савельевой, М.: ГЭОТАР-Медиа, 2009. 746 с.
- Adenoid basal carcinoma-like tumor combined with invasive squamous cell carcinoma foci of uterine cervix — a case report of 55-year-old woman with literature review. Wincewicz A, Lewitowicz P, Urbaniak-Wąsik S, Kanczuga-Koda L, Koda M, Adamczyk-Gruszka O, Sulkowski S. Rom J Morphol Embryol. 2014;55(3 Suppl):1225-30
- Immunohistochemical examinations of dyskeratosis and exocervical neoplasia in gynecological pathology. Frolova II, Mestergazi GM, Radzinskiĭ VE, Sheliastina NN, Babichenko II. Arkh Patol. 2002 Nov-Dec;64(6):23-6. Russian
- Pagetoid dyskeratosis of the cervix: an incidental histologic finding in uterine prolapse. Val-Bernal JF, Pinto J, Garijo MF, Gómez MS. Am J Surg Pathol. 2000 Nov;24(11):1518-23
- Cytologic observations preceding high grade squamous intraepithelial lesions. Troncone G, Gupta PK. Acta Cytol. 1995 Jul-Aug;39(4):659-62
- Лейкоплакия шейки матки. Прилепская В.Н. Регулярные выпуски «РМЖ» №5 от 04.03.1998 стр. 10
- Секреция SIgA в цервикальной слизи у женщин с фоновыми заболеваниями шейки матки. Трубникова Л.И., Вознесенская Н.В., Кожемятова И.В. Журнал «Медицинский альманах», 2009
- Современные подходы к профилактике рака шейки матки путем оптимизации методов лечения лейкоплакии. Бадретдинова Ф.Ф., Трубина Т.Б., Трубин В.Б., Додонов А.Н. Журнал «Креативная хирургия и онкология», 2011
- Гормональная терапия в комплексном лечении доброкачественных заболеваний шейки матки. Буртушкина Н.К., Куперт А.Ф., Кокунова Е.Г. Журная «ACTA BIOMEDICA SCIENTIFICA», 2011
- Шейка матки, влагалище, вульва. Физиология, патология, кольпоскопия, эстетическая коррекция. Под ред. С.И. Роговской, Е.В. Липовой, Издательство журнала StatusPraesens, М., 2016
- Краснопольский В.И. Патология шейки матки и влагалища. — М.: Медицина, 1997. — 272с.
- Кондриков Н.И. Патология матки. — М.: Практическая медицина, 2008. 334с.
- Роговская С.И. Практическая кольпоскопия: Монография. — 3-е изд., испр. доп. — М.:ГЭОТАР-Медиа. 2012. — 240с.
- Прилепская В.Н., Бебнева Т.Н., Шиляев А.Ю. и др. Лейкоплакия шейки матки, ассоциированная с ВПЧ-инфекцией // Российский вестник акушера-гинеколога. — 2012. — №12 (4). — С.108-110
- Краснопольский В. И., Логутова Л. С., Зароченцева Н. В., Джиджихия Л. К. Цервикальные интраэпителиальные неоплазии (диагностика, лечение, профилактика): учебное пособие. — М.: Политехника-Сервис, 2015. — С. 50.
- Сухих Г. Т., Прилепская В. Н. Профилактика рака шейки матки: руководство для врачей. — М.: МЕДпресс-инфо, 2012. — 190 с.
- Гинекология: национальное руководство / под ред. В. И Кулакова, И. Б. Манухина, Г. М. Савельевой. — М.: ГЭОТАР-Медиа, 2009. — 1080 с.
- Прилепская В. Н. Лейкоплакия шейки матки // Рак молочной железы. — 1998. — № 5. — С. 10.
- Мазитова М. И. Кольпоскопия: современная классификация. Пособие для врачей. — Казань, 2016. — С. 18.
- Краснопольский В. И. Иммунокорригирующая терапия у беременных с папилломавирусной инфекцией: информационно-методическое. — М.: МАКС Пресс, 2011. — С. 6-7.
- Шаршова О. А., Григорьева Ю. В. Патология шейки матки. — Благовещенск, 2019. — 102 с.
- Министерство здравоохранения РФ. Доброкачественные и предраковые заболевания шейки матки с позиции профилактики рака: клинические рекомендации. — 2017. — С. 31.
- Роговская С. И., Бебнева Т. Н. Лейкоплакия шейки матки, влагалища и вульвы. Современные аспекты // Болезни влагалища и шейки матки. — 2014. — № 5. — С. 51.
- Подзолкова Н. М., Роговкая С. И., Дамиров М. М. и др. Кольпоскопия в диагностике заболеваний шейки матки, влагалища, вульвы. — М., 2012 г. — 56 с.
- Виноградова О. П., Фатеева Л. В. Диагностика и лечение фоновых и предраклвых заболеваний шейки матки. — Пенза, 2006. — С. 26.
- Роговская С. И., Бебнева Т. Н. Папилломавирусная инфекция и лейкоплакия шейки матки и влагалища // Российский вестник акушера-гинеколога. — 2013. — № 6 . — С. 4.
- Мукашева А. С. Лейкоплакия шейки матки // Вестник хирургии Казахстана. — 2011. — № 3. — С. 84–85.
- Шейка матки, влагалище, вульва. Физиология, патология, кольпоскопия, эстетическая коррекция: руководство для практикующих врачей / под ред. С. И. Роговской, Е. В. Липовой. — М.: Status Praesens, 2014. — 832 с.
- Заболевания шейки матки и генитальные инфекции / под ред. В. Н. Прилепской. — М.: ГЭОТАР-Медиа, 2016. — 384 с.
- Рахматулина M. P. Современные возможности терапии вирусных инфекций, передаваемых половым путём // Акушерство и гинекология. — 2015. — № 7. — С. 14–19.
- CDC. Sexually Transmitted Diseases Treatment Guidelines. — 2015.
Лейкоплакия вульвы
Лейкоплакия вульвы – хронический дистрофический процесс слизистой оболочки вульвы, выражающийся пролиферацией и повышенным ороговением многослойного плоского эпителия и дальнейшим склерозированием тканей. Лейкоплакия вульвы проявляется наличием белесых бляшек на слизистой, зудом, жжением, болью в области наружных гениталий. Лейкоплакию вульвы диагностируют с помощью гинекологического осмотра, вульвоскопии, проведения Шиллер-теста, прицельной биопсии. Лечение лейкоплакии вульвы направлено на уменьшение выраженности ее проявлений и поддержание иммунной защиты; включает гормонотерапию, физиотерапию; по показаниям — хирургическое иссечение единичных очагов или экстирпацию вульвы.
МКБ-10
N90.4 Лейкоплакия вульвы

- Классификация форм лейкоплакии вульвы
- Причины лейкоплакии вульвы
- Симптомы лейкоплакии вульвы
- Диагностика лейкоплакии вульвы
- Лечение лейкоплакии вульвы
- Прогноз и профилактика лейкоплакии вульвы
- Цены на лечение
Общие сведения
Лейкоплакия вульвы является основным проявлением плоскоклеточной гиперплазии — дистрофического заболевания вульвы с поражением многослойного плоского неороговевающего эпителия. При лейкоплакии вульвы наблюдается появление в норме отсутствующих в эпителии рогового и зернистого слоев, развитие пара- и гиперкератоза, акантоза (без клеточной и ядерной атипии или с атипией).
Чаще всего лейкоплакия вульвы наблюдается в период климакса и в менопаузе. Лейкоплакия вульвы может предшествовать или сочетаться с краурозом вульвы; в последнее время их количество возрастает, причем среди молодых пациенток. При лейкоплакии вульвы существует риск развития клеточной атипии и потенциальная возможность ее перерождения в рак вульвы (от 5 до 35 % случаев), а при сочетании с краурозом этот риск повышается.

Лейкоплакия вульвы
Классификация форм лейкоплакии вульвы
По степени выраженности гиперкератоза выделяют три формы лейкоплакии вульвы: плоскую (простую), гипертрофическую и бородавчатую. Плоская лейкоплакия вульвы характеризуется появлением на поверхности вульвы плоских гладких белесоватых пятен без видимых явлений воспаления, которые после снятия их тампоном появляются вновь. Плоская лейкоплакия может наблюдаться на ограниченных участках, а при генерализованном процессе — на обширной поверхности вульвы.
При гипертрофической лейкоплакии вульвы очаги поражения представлены сухими выпуклыми бляшками серовато-белого цвета, которые невозможно удалить со слизистой вульвы. Лейкоплакические бляшки иногда могут сливаться между собой. Бородавчатая лейкоплакия вульвы обусловлена значительным разрастанием и ороговением ограниченных очагов поражения, напоминающих бородавки; нередко осложняется образованием трещин, эрозий и развитием воспаления. Бородавчатая лейкоплакия вульвы считается предраковым состоянием.
Причины лейкоплакии вульвы
Современные данные говорят о многообразии этиологических и патогенетических факторов, вызывающих дистрофические изменения слизистой гениталий при лейкоплакии вульвы. Лейкоплакию вульвы считают своеобразной защитной реакцией на действие различных повреждающих факторов, проявляющейся в неадекватной пролиферации эпителия. Лейкоплакия вульвы развивается на фоне хронического воспаления слизистой оболочки при развитии нейроэндокринных, иммунных и метаболических нарушений.
К факторам риска лейкоплакии вульвы относятся возраст старше 40 лет; наличие хронических воспалений гениталий (в т. ч., хронической папилломавирусной инфекции и генитального герпеса 2 серотипа); дисплазия шейки матки; короткий репродуктивный период; обменные нарушения (диабет, ожирение); пренебрежение личной гигиеной; многократная травматизация и раздражение слизистой вульвы; дефицит витамина А.
Гормональный сбой, приводящий к лейкоплакии вульвы, связан с возрастными изменениями в системе гипоталамус-гипофиз, гипофункцией щитовидной железы (гипотиреоз), коры надпочечников (надпочечниковая недостаточность), дисфункции яичников, недостатком эстрогенов в климактерии и менопаузе. Считают также, что в основе возникновения лейкоплакии вульвы лежит целый комплекс психоэмоциональных нарушений.
Симптомы лейкоплакии вульвы
Лейкоплакия вульвы может протекать бессимптомно, не вызывая у пациентки неприятных ощущений. Проявления лейкоплакии вульвы чаще всего наблюдаются в области клитора и малых половых губ. При лейкоплакии вульвы на слизистой оболочке начинают появляться небольшие, иногда множественные белесые пятнышки. Вследствие дальнейшего ороговения поверхность очагов лейкоплакии приобретает серовато-белый и перламутровый оттенок, эпителиальные бляшки утолщаются и начинают слегка выступать над поверхностью слизистой. Медленно увеличиваясь в размерах, бляшки могут сливаться и распространяться на значительную поверхность вульвы. Очаги лейкоплакии вульвы очень стойкие, не исчезают при их обработке.
При склерозировании и инфицировании тканей вульвы возникает постоянный сильный зуд и жжение, которые усиливаются ночью, после мочеиспускания, при движении и половом акте; появляются парестезии (онемение, покалывание). Бородавчатая форма лейкоплакии вульвы с плотными ороговевшими разрастаниями осложняется появлением болезненных и плохо заживающих хронических трещин, эрозий и язв, к которым присоединяется микробная инфекция. Развитие воспаления при лейкоплакии вульвы сопровождается отеком и гиперемией. Болезненность во время полового акта мешает интимной жизни пациентки, приводит к развитию психоневрологической симптоматики.
Диагностика лейкоплакии вульвы
Диагностика лейкоплакии вульвы основывается на жалобах пациентки, результатах гинекологического обследования, инструментального и лабораторного исследований. Поскольку сходные проявления могут наблюдаться также при сахарном диабете, различных дерматозах (красный плоский лишай, экзема, псориаз, нейродермит), красной волчанке, сифилисе и др., необходимо проводить дифференциальную диагностику с этими заболеваниями.
Пациентками с лейкоплакией предъявляются жалобы на зуд, чувство жжения в области вульвы. При гинекологическом осмотре можно обнаружить характерные белесые очаги на слизистой. Обязательно выполняется кольпоскопия (вульвоскопия), которая при лейкоплакии вульвы выявляет беловато- серый или желтоватый цвет слизистой, малопрозрачную ороговевающую бугристую поверхность, отсутствие или невыраженность сосудистого рисунка. Кольпоскопия помогает также выявить наличие сопутствующих лейкоплакии вульвы диспластических и атрофических процессов гениталий, исключить злокачественные новообразования.
При проведении Шиллер-теста с раствором Люголя очаги лейкоплакии вульвы не окрашиваются и становятся хорошо заметны невооруженным глазом. Также выполняется микроскопическое исследование мазка на микрофлору и на онкоцитологические изменения слизистой вульвы.
С участков, подозрительных на наличие лейкоплакии вульвы, производится прицельная биопсия с последующим гистологическим исследованием материала, показывающим характер изменений в клетках и тканях слизистой. Проведение полного диагностического обследования в гинекологии позволяет выявить лейкоплакию вульвы с точностью до 100%. Обнаружение лейкоплакии вульвы без признаков атипии позволяет считать ее фоновым процессом, с наличием атипии – предраковым состоянием.
Лечение лейкоплакии вульвы
Лечение лейкоплакии вульвы — комплексное и длительное, учитывающее возраст и сопутствующие заболевания пациентки; включает медикаментозную терапию, диету, физиолечение, помощь психотерапевта, при необходимости — оперативное вмешательство. Рекомендуется лечебная физкультура; прогулки на свежем воздухе, молочно – растительная диета; проведение гигиенических процедур с использованием кипяченой воды и настоев трав, отказ от мыла, перманганата калия, спринцевания; устранение раздражающих факторов (шерстяного и синтетического белья, тампонов и синтетических прокладок). При лейкоплакии вульвы противопоказаны горячие ванны и длительная инсоляция.
Назначается местное противовоспалительное и противозудное лечение с использованием мазей, кремов, вагинальных шариков с гормонами, антисептиками. В гормональной терапии применяют преднизолон, эстрогены в сочетании с андрогенами, эстроген — гестагенные препараты, неконъюгированные эстрогены и производные эстриола (циклически или в режиме контрацепции 2-3 месячными курсами). Возможен прием витаминов и микроэлементов, антигистаминных препаратов, при упорном зуде – проведение новокаиновых блокад.
Современные физиопроцедуры (ультрафонофорез лекарственных средств, оксигенотерапия с модуляцией ритмов головного мозга) при лейкоплакии вульвы оказывают противовоспалительное, десенсибилизирующее действие, нормализуют обменные процессы, гормональный и психоэмоциональный фон, укрепляют иммунную систему. Коррекция психоэмоционального состояния с применением седативных средств и методик является важным элементом лечения лейкоплакии вульвы.
При отсутствии эффекта от консервативного лечения лейкоплакии вульвы современная гинекология применяет хирургическое иссечение единичных очагов лейкокератоза скальпелем, радионожом, а также удаление их с помощью лазера и криодеструкции. В выраженных случаях лейкоплакии вульвы выполняют радикальную операцию — экстирпацию вульвы, которая при наличии признаков малигнизации комбинируется с курсами радиотерапии.
Пациенток с лейкоплакией вульвы берут под динамическое диспансерное наблюдение гинеколога или онколога (при наличии злокачественности поражения) с обязательным кольпоскопическим и цитологическим контролем и повторными курсами лечения.
Прогноз и профилактика лейкоплакии вульвы
Плоская форма лейкоплакии вульвы считается обратимой, бородавчатая (в стадии эрозий) рассматривается как предраковое состояние. Профилактика лейкоплакии вульвы заключается в предупреждении и своевременной коррекции гормональных сбоев в организме женщины, лечении сопутствующих воспалительных и метаболических нарушений.
Источник https://probolezny.ru/lyaykoplakiya/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/vulvar-leukoplakia
Источник