Цирроз печени алкогольной этиологии «класс С» по Чайлд-Пью
Ноющие боли средней интенсивности в правом подреберье. Желтушность кожных покровов и склер. Интенсивные боли в левом подреберье, усиливающиеся после приема жирной пищи. Соблюдение диеты, прием препаратов, предохранение от токсических воздействий.
| Рубрика | Медицина |
| Вид | история болезни |
| Язык | русский |
| Дата добавления | 16.06.2013 |
| Размер файла | 19,0 K |
- посмотреть текст работы
- скачать работу можно здесь
- полная информация о работе
- весь список подобных работ
Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Возраст — 53 лет (01.12.1960)
Постоянное место жительства — г. Канск ул.
Дата поступления — 28.05.2013
Дата курации — 03.06.2013
Больной жалуется на ноющие боли продолжительные, средней интенсивности в правом подреберье. Опоясывающего характера длительные и интенсивные боли в левом подреберье, усиливающиеся после приёма жирной пищи, рвоту и тошноту не приносящие облегчения, метеоризм. Желтушность кожных покровов и склер. Жалобы на упорные головные боли, головокружение, снижение памяти, общую слабость, повышенную утомляемость, нарушение сна.
Считает себя больным в течении 2-х месяцев, когда появились ноющие боли в эпигастрии. Постепенно боли усилились, появилась и стала нарастать слабость. Самостоятельно не лечился. С утра 28.05.13г отмечает усиление болей в животе, тошноту, сухость во рту ,пожелтение кожных покровов в связи с чем пациент вызвал «скорую помощь». Бригадой СМП доставлен в приемное отделение Канской Городской больницы. Госпитализирован в терапевтическое отделение.
Родился в 1960 году в Канске, 1-м и единственным ребенком в семье. Рос и развивался соответственно возрасту. На военной службе числился, в боевых действиях не участвовал.
Семейный анамнез: Женат с 23-х лет. Двое детей. Родители живы здоровы. Наличие наследственных заболеваний отрицает.
Трудовой анамнез: Работает с 21 года электриком. В дальнейшем место и специальность не менял. В условиях труда были сквозняки, длительное физическое и психоэмоциональное напряжение.
Бытовой анамнез: Проживает в 3 комнатной квартире со всеми удобствами вместе с женой младшим сыном. Питание: 3-х разовое, полноценное, разнообразное, калорийное.
Вредные привычки: Курит с 16. Злоупотребляет алкоголем . Употребление наркотиков, токсикоманию отрицает.
Перенесенные заболевания: детские инфекции, ОРВИ, острый тонзиллит в 5 лет. Атопическая бронхиальная астма, в течении 11 лет никак не проявляется. ВИЧ-инфекцию, венерические заболевания, туберкулез отрицает. Оперативных вмешательств не было.
Эпидемиологический анамнез: Контакты с инфекционными, лихорадящими больными, животными отрицает.
Аллергологический анамнез: не отягощен.
STATUS PRAESENS. ОБЩИЙ ОСМОТР
Общее состояние больного: удовлетворительное. Сознание: ясное. Телосложение: нормостеническое. масса тела 83 кг, рост 172 см.Температура тела: 36,6. Выражение лица: спокойное. Кожа сухая, тургор сохранен, с желтоватым оттенком. Оволосение по мужскому типу. Пигментаций, высыпаний, кровоизлияний, рубцов, трофических изменений, видимых опухолей нет. Есть «сосудистые звездочки» в области верхнего края лопаток. Ногти обычной формы, розового цвета, поперечная или продольная исчерченность отсутствует, ногти крепкие, не ломкие. Высыпания: нет.
Подкожно-жировая клетчатка: слабо развита, отложение ее равномерное.
Лимфатические узлы: Затылочные, задние шейные, околоушные, передние шейные, подчелюстные, подъязычные, надключичные, подключичные, подмышечные, локтевые, паховые и подколенные не увеличены, кожа над лимфоузлами не изменена.
Полость рта: язык влажный, обложен белым налетом, зев — не гиперемирован, миндалины не выступают из-за передней дужки.
Мышцы: развиты удовлетворительно. Тонус и сила мышц слегка снижена. Болезненность и уплотнений при пальпации нет. Кости: болезненность при пальпации и поколачивании не определяется. Видимые деформации костей отсутствуют. Осанка нормальная.
Суставы: конфигурация суставов не изменена. Припухлости и болезненности суставов при их ощупывании, а так же гиперемии, изменения температуры кожи над суставами нет. Активные и пассивные движения в суставах сохранены.
СИСТЕМА ОРГАНОВ ДЫХАНИЯ
Нос: форма носа не изменена, дыхание через нос свободное, отделяемого, гиперемии видимых слизистых нет. Гортань: в области гортани деформаций нет. Голос — охриплости, афонии нет. Грудная клетка: нормастеническая; над- и подключичные ямки выполнены, ключицы не выступают; грудная клетка симметрична; искривлений позвоночника нет. Дыхание: отставания одной из половин грудной клетки при дыхании нет. Число дыханий = 20 в минуту в покое. Дыхание ритмичное. Окружность грудной клетки — 99 см. Дыхательная экскурсия грудной клетки -6 см.
Грудная клетка безболезненна. Голосовое дрожание проводится одинаково на симметричные участки грудной клетки.
Сравнительная перкуссия: перкуторный звук на симметричных участках грудной клетки ясный легочный.
Нижние границы правого легкого:
по l. parasternalis- верхний край 6-го ребра
по l. medioclavicularis- нижний край 6-го ребра
по l. axillaris anterior- 7 ребро
по l. axillaris media- 8 ребро
по l. axillaris posterior- 9 ребро
по l. scapuiaris- 10 ребро
по l. paravertebralis- на уровне остистого отростка 11-го грудного позвонка
Нижние границы левого легкого:
по l. parasternalis- ——-
по l. medioclavicularis- ——-
по l. axillaris anterior- 7 ребро
по l. axillaris media- 9 ребро
по l. axillaris posterior- 9 ребро
по l. scapuiaris- 10 ребро
по l. paravertebralis- на уровне остистого отростка 11-го грудного позвонка
Верхние границы легких:
Спереди на 3 см выше ключицы.
Сзади на уровне остистого отростка 7 шейного позвонка.
Сравнительная перкуссия: Над симметричными участками легочной ткани определяется ясный легочный звук.
Выслушивается везикулярное дыхание с обеих сторон. Бронхофония определяется одинаковая с обеих сторон на симметричных участках грудной клетки.
Верхушечный толчок визуально не определяется.
Пульс симметричный, частотой 80 ударов в минуту, ритмичный, твердый и полный, по величине большой. Верхушечный толчок не пальпируется.
Границы относительной сердечной тупости:
Правая-в 4-м межреберье на 1 см кнаружи от правого края грудины
Верхняя-на уровне 3-го ребра между l. sternalis et l. parasternalis sinistrae
Левая-в 5-м межреберье на среднеключичной линии
Границы абсолютной сердечной тупости:
Правая-по левому краю грудины
Верхняя-на уровне 4-го ребра
Левая-на 1 см кнутри от границы относительной сердечной тупости
Сосудистый пучок не выходит за пределы грудины в 1-м и 2-м межреберьях
Тоны сердца ритмичные, глухие, не звучные. Акцент 2-го тона над аортой.
Артериальное давление 130/80 мм рт. ст.
СИСТЕМА ОРГАНОВ ПИЩЕВАРЕНИЯ
Боли в животе: Больной жалуется на ноющие боли продолжительные, средней интенсивности в правом подреберье. Поджелудочная железа: опоясывающего характера длительные и интенсивные боли в левом подреберье, усиливающиеся после приёма жирной пищи, рвоту и тошноту не приносящие облегчения, метеоризм. Диспепсические явления: тошнота, вздутие живота. Аппетит понижен. Стул один раз в сутки, умеренное количество, оформленный, коричневый.
Язык влажный, чистый. Трещины, язвы отсутствуют. Глотание свободное. Состояние зубов: требуют санации. Запах изо рта нормальный.
Поверхностная: Живот мягкий, безболезненный. Глубокая: Сигмовидная кишка пальпируется в левой подвздошной области в виде эластического цилиндра, с ровной поверхностью шириной 1,5 см, подвижная, не урчащая, безболезненная. Слепая кишка пальпируется в типичном месте в виде цилиндра эластической консистенции, с ровной поверхностью, шириной 2 см, подвижная, не урчащая, безболезненная. Поперечно-ободочная кишка не пальпируется. Желудок не пальпируется. Нижний край печени острый, неровный, плотный, безболезненный, выходит из под края реберной дуги на 3 см; Поверхность печени бугристая. Желчный пузырь не пальпируется. Симптомы Мерфи, Ортнера — отрицательные. Селезенка пальпируется.
Размеры печени по Курлову: по правой седнеключичной линии 13 см, по передней срединной линии 12 см, по левой реберной дуге 7 см. Верхняя граница селезенки по левой среднеоксилярной линии на 9 ребре, нижняя на 12 ребре.
Желтуха: отмечается желтушность кожных покровов и склер.
СИСТЕМА ОРГАНОВ МОЧЕОТДЕЛЕНИЯ
Мочеиспускание: не нарушено. Моча: желтая, прозрачная полностью
Поясничная область: кожа не гиперемирована, припухлостей и сглаживания контуров нет. Надлобковая область: выбуханий нет
Надлобковая область: Симптом поколачивания отрицательный с обеих сторон.
Почки: не увеличены, безболезненны. Мочевой пузырь: не пальпируется.
ОСМОТР и ПАЛЬПАЦИЯ.
Нарушений роста, телосложения и пропорциональности отдельных частей тела не выявлено. Подкожная жировая клетчатка слабо выражена. Кожные покровы слегка влажные. Гиперпигментации кожи, кожных складок, атипичного оволосения и лунообразного лица не выявлено. Увеличения размеров языка, носа, челюстей, ушных раковин, кистей рук и стоп нет. Пальпация щитовидной железы: щитовидная железа не увеличена, смещаема, безболезненна при пальпации. Кожа над железой не гиперемирована, нормальной температуры.
НЕРВНАЯ СИСТЕМА И ОРГАНЫ ЧУВСТВ.
Больной в сознании, ориентирован в пространстве и во времени. Состояние спокойное.
Цирроз печени алкогольной этиологии «класс С» по Чайлд-Пью.
Больной поступил с жалобами на слабость, боль в правом подреберье, увеличивающуюся после физической нагрузке и приема пищи; желтушность кожи и видимых слизистых, головную боль, слабость дрожь в руках, снижение работоспособности.
1.Общий анализ крови.
2.Общий анализ мочи.
3.Биохимический анализ крови (общий белок, альбумины, мочевина, креатинин, билирубин общий, билирубин связанный, билирубин свободный, холестерин, АлАТ, АсАТ, ГГТ, ЛДГ, щелочная фосфатаза, ?-амилаза, холинэстераза, К, Nа, хлориды, глюкоза)
4.УЗИ органов брюшной полости.
5.Рентгенологическое исследование грудной клетки
КЛИНИЧЕСКИЙ ДИАГНОЗ И ЕГО ОБОСНОВАНИЕ
Основное заболевание: Цирроз печени алкогольной этиологии «класс С» по Чайлд-Пью.
Сопутствующие заболевания: Бронхиальная астма экзогенная, вне обострения. Хронический панкреатит в стадии обострения.
В результате сбора анамнеза, осмотра, объективного исследование, а так же лабораторных и параклинических исследований были выявлены следующие синдромы:
Боли: Выявлен на основании жалоб больного (жалобы на периодические боли в правом подреберье, тянущего характера, появляющиеся при сидении, не связанные с приёмом пищи. Отмечает так же, постоянные ноющие боли в левом подреберье не связанные с приёмом пищи и положением тела, временем суток). Боль появляется в связи с увеличением печени.
Астено-вегетативный синдром: На основании жалоб больного (на быструю утомляемость, общую слабость, снижение мышечной силы), это связано с нарушением детоксикацинной функции печени и накопление катаболических продуктов в крови, эти вещества угнетающе действуют на ЦНС.
Диспепсический синдром: На основании жалоб больного: Чувство тяжести в животе после приёма пищи, метеоризм. Эти явления возникают вследствие неспособности печени в должной степени участвовать в пищеварении, эмульгировать жиры, способствовать их всасыванию. Увеличенная печень — затрудняет нормальную перистальтику, всасывание и эвакуацию пищи.
Синдром гепатомегалии: На основании жалоб (жалобы на периодические боли в правом подреберье, тянущего характера, появляющиеся при сидении, не связанные с приёмом пищи. Последние несколько месяцев отмечает общую слабость), анамнеза ( длительное злоупотребление алкоголем,), осмотра (субиктеричность склер, бледно-жёлтая окраска кожи), объективных данных (гепатомегалия, выраженная болезненность в области печени, асцит), на основании объективного исследования (Край печени выступает за пределы рёберной дуги на 3см.,болезненный, при перкуссии выявлено значительное увеличение размеров печени).
Портальная гипертензия боли в эпигастральной области, правом подреберье, интенсивно нарастает гепатомегалия.
Желтуха желтушное окрашивание кожи, слизистых оболочек.
боль подреберье желтушность диета
Назначение диеты. На этом этапе нужно уменьшение количества белка, ограничение жиров до 60 г, ограничение углеводов- не более 200 г, общая энергетическая ценность- не более 72, максимум 81,6 Мдж, обязательны поливитамины и включение в рацион кисломолочных продуктов. Для борьбы с отеками важно чтобы пища содержала как можно меньше солей (особенно солей Na). Диета должна быть механически и химически щадя- щей; механически, потому что опасно кровотечение из варикозных вен, а химически, потому что переваривание нарушено.
Назначение препаратов компенсирующих функцию печени:
1)Легалон. Механизм действия: обладает гепатопротекторным действием, объясняющееся антиоксидантной активностью, стимуляцией синтеза белка, нормализацией обмена фосфолипидов. Показания: острые и хронические гепатиты, цирроз печени. Побочное действие: послобляющее.
Rp.: Dragee “Legalon-70” N 100
D.S. По 1 драже 3 раза в день.
2)Лив-52. Механизм действия: улучшает функцию печени, повышает аппетит, улучшает пищеварение, способствует отхождению газов из кишечника. Показания: хронические заболевания печени. Побочные действия: диспепсические явления, эпидермальный некролиз.
Rp.: Tab. “Liv-52” N 50
D.S. По 2 таблетки 4 раза в день.
б)Средств, регулирующих метаболические процессы
Эссенциале. Механизм действия: уменьшает желтуху, улчшает функцию печени, течение ферментативных процессов, биохимические показатели (повышает активность аминотрансфераз), микроциркуляцию. Показания: хронические гепатиты, дистрофии и циррозы печени, поражения печени, связанные с диабетом, алкоголизмом и др.
Rp.: “Essentiale” in caps. N 50
D.S. По 2 капсулы 3 раза в день.
Назначение витаминотерапии. Лечение симптоматическое или назначение поливитаминов.
Назначение препаратов, падовляющих патогенетические механизмы- глюкокортикоидов (преднизолон), цитостатиков. Или применение гемосорбции, плазмоферреза и других подобных методов. Это лечение применяется при активных формах.
Профилактика только не специфическая — соблюдение диеты, своевременный прием препаратов, предохранение от токсических воздействий.
Размещено на Allbest.ru
Подобные документы
Хронический вирусный гепатит С легкой степени тяжести
Особенности диагностирования хронического вирусного гепатита С. Жалобы больного на общую слабость, недомогание, периодически возникающую тошноту, боли и тяжесть в правом подреберье и эпигастральной области. Вероятность трансформации в цирроз печени.
Хронический катаральный бескаменный холецистит
Жалобы на легкую тяжесть в правом подреберье, неинтенсивную колющую боль в эпигастрии и правом подреберье, уменьшающуюся в положении на правом боку. Снижение уровня гемоглобина, повышение уровня тромбоцитов, лейкоцитов и сегментоядерных нейтрофилов.
Цирроз печени неизвестной этиологии
Нелокализованные боли распирающего характера по всему животу, постоянные, не связанные с приемом пищи. Одышка с затруднением вдоха при небольшой физической нагрузки. Отеки на нижних конечностях. Клиническая картина и применяемое лечение цирроза печени.
Механическая желтуха
Жалобы на желтушность кожных покровов и склер. Диффузные изменения печени, поджелудочной железы. Признаки хронического холецистита. Нефункционирующий желчный пузырь. Расширение желчевыводящих путей, холедохолитиаз. Повышение уровня глюкозы в крови.
Вирусный гепатит А
Ломота в мышцах, повышение температуры тела. Изменение цвета кожи, желтушность склер и кожных покровов. Тошнота и рвота. Диффузные изменения печени. Обоснование предварительного диагноза вирусного гепатита А, желтушной формы, средней степени тяжести.
Острый калькулёзный холецистит
Жалобы на боли в правом подреберье, тошноту, сухость во рту, общую слабость. История развития заболевания. Объективное исследование больной. Клинический диагноз: острый калькулёзный холецистит. План и методы лечения, рекомендации по соблюдению диеты.
Боли в животе
Типы и происхождение абдоминальной боли. Висцеральная, соматическая и иррадиирущая боль. Клинический подход к больному с острой болью в животе. Боли в правом верхнем квадранте живота, в левом верхнем квадранте живота, в правом нижнем квадранте живота.

- главная
- рубрики
- по алфавиту
- вернуться в начало страницы
- вернуться к началу текста
- вернуться к подобным работам
История болезни цирроз печени в классе по чайлд-пью
В статье представлен клинический случай пациента с диагнозом «цирроз печени, класс В по Чайлд — Пью» в исходе хронического гепатита С, пролеченного препаратами интерферона и рибавирина в течение 18 мес. На фоне противовирусной терапии РНК вируса гепатита С стала отрицательной через 8 нед. и оставалась стойко отрицательной на протяжении 2-х лет. В последующем на фоне стресса, через 3 мес. после окончания лечения возник рецидив хронического гепатита С с умеренной биохимической и вирусологической активностью. Через 6 мес. после рецидива при ультразвуковом исследовании был заподозрен рак печени, было получено гистологическое подтверждение. Через несколько месяцев у пациента развилось кровотечение из варикозно расширенных вен пищевода (ВРВП), а еще через 1 мес. возникло повторное кровотечение из ВРВП. Пациент наблюдался и лечился в реанимационном отделении. Появились асцит, двусторонняя пневмония, лихорадка, лейкоцитоз. Состояние больного прогрессивно ухудшалось, и при нарастающем психомоторном возбуждении, прогрессирующей дыхательной и сердечно-сосудистой недостаточности была зафиксирована биологическая смерть.
Имело место расхождение диагнозов, категория II. Причиной летального исхода стала гнойная интоксикация в результате перфорации язв пищевода, гнойного медиастинита с эмпиемой плевры слева.
Ключевые слова: хронический гепатит С, цирроз печени, гепатоцеллюлярная карцинома.
V.V. Makashova 1,2 , H.G. Omarova 1 , O.N. Hohlova 1 , T.N. Lukashenko 3
1 Central Research Institute of Epidemiology, Moscow
2 Clinical Hospital for the Infectious Diseases, Moscow
3 Outpatient Clinic № 5, Moscow
The article presents a clinical case of a patient with a diagnosis of liver cirrhosis of Child-Pugh class B in the outcome of chronic hepatitis C, treated with interferon and ribavirin for 18 months. In the course of antiviral therapy, RNA of the hepatitis C virus became negative after 8 weeks and remained steadily negative for 2 years. Subsequently, on the background of stress, 3 months after the end of treatment, a relapse of chronic hepatitis C appeared with moderate biochemical and virological activity. 6 months after the relapse, a liver cancer was suspected during an ultrasound examination and histological confirmation was obtained. After a few months, hemorrhage from esophageal varicose veins dilatation (EVVD) occurred in the patient, and after another 1 month, there was repeated hemorrhage from EVVD. The patient was monitored and treated in the intensive care department. Ascites, bilateral pneumonia, fever, leukocytosis appeared. The patient’s condition progressively worsened and with increasing psychomotor agitation, progressive respiratory and cardiovascular insufficiency, biological death was recorded.
There was a divergence of diagnoses, category II. The cause of the fatal outcome was purulent intoxication, as a result of ulcers perforation of the esophagus, purulent mediastinitis with pleural empyema on the left.
Key words: chronic hepatitis C, cirrhosis, hepatocellular carcinoma.
For citation: Makashova V.V., Omarova H.G., Hohlova O.N., Lukashenko T.N. Chronic hepatitis C virus with the outcome of cirrhosis and hepatocellular carcinoma (clinical observation) // RMJ. Medical Review. 2018. № 8(II). P. 92–96.
Ключевые слова:
В статье представлен клинический случай пациента с диагнозом «цирроз печени, класс В по Чайлд — Пью» в исходе хронического гепатита С с развитием гепатоцеллюлярной карциномы
Актуальность
Вирусные гепатиты до настоящего времени остаются одной из самых актуальных проблем мирового здравоохранения, занимая 7-е место среди причин летальности от всех заболеваний. По последним оценкам ВОЗ, число больных хроническим гепатитом С (ХГС) в мире в 2015 г. составило 71 млн (1% населения Земли) [1].
ВОЗ назвала гепатит «вирусной бомбой замедленного действия», тем самым привлекая внимание к огромным человеческим, социальным и экономическим затратам, связанным с этим заболеванием [2].
Более 350 тыс. человек умирают ежегодно от болезней, связанных с гепатитом С. В России средний уровень обнаружения антител к вирусу гепатита С в популяции колеблется от 0,3% до 0,7% и увеличивается с возрастом, достигая максимума среди лиц старше 40 лет — 2,5–4% [3].
Значимость проблемы ХГС определяется не только самой болезнью, но и увеличением риска формирования отдаленных неблагоприятных последствий — цирроза печени (ЦП) и гепатоцеллюлярной карциномы (ГЦК). Вирусные ЦП (в исходе хронических гепатитов В, С, В+D) составляют от 10% до 23,5% всех ЦП. В США вирусный гепатит С в качестве причины ЦП вышел на 1-е место и является причиной формирования ЦП в 26% случаев. В последние годы структура вирусных ЦП изменилась в сторону увеличения доли ЦП до 30,3% в исходе ХГС. В России в этиологической структуре ЦП (кроме алкогольного) вирусные гепатиты В и С составляют 73,3%, из которых ХГС — 58,2% [4].
Согласно результатам метаанализа, через 20 лет после инфицирования ЦП формируется в среднем у 16% больных [5]. Вероятность развития ЦП значительно выше у пациентов, коинфицированных вирусом иммунодефицита человека, вирусом гепатита В или употребляющих алкоголь [6, 7]. При этом установлено, что употребление алкоголя при сочетанном инфицировании вирусами гепатита B и С у женщин приводит к более быстрому развитию ЦП по сравнению с мужчинами [8].
По данным EASL, ГЦК, составляющая 70–90% случаев первичного рака печени, стоит на 5-м месте среди причин рака в Европе: 1–13 новых случаев и 1–10 смертей на 100 тыс. жителей в год [3]. ГЦК после возникновения ЦП, связанного с инфицированием вирусным гепатитом С (HCV), развивается со скоростью до 8% в год (в среднем 1–4%) [9]. Кроме этого, ГЦК может возникать на ранних стадиях фиброза или даже без него [10].
В связи с вышеизложенным представляется интересным и крайне поучительным наблюдение из клинической практики.
Клиническое наблюдение
Пациент Т., 1948 г. р., 22.01.2009 г. обратился в поликлинику к инфекционисту в связи с лейкопенией (до 3,2×10 9 /л), тромбоцитопенией (60–120×10 9 ). Со слов пациента, антитела к HCV впервые выявлены в 1998 г. Не обследовался, не лечился. Впервые обследовался в поликлинике ФСБ № 5 в 2009 г., выявлена РНК HCV+, 1в генотип, вирусная нагрузка — 1,3×10 6 коп/мл.
Жалобы на периодически возникающую слабость и утомляемость.
Перенесенные заболевания: 1972 г. — аппендэктомия, 1992 г. — острый вирусный гепатит А, 1995 г. — оперирован по поводу синдрома Меллори — Вейса. В это же время были гемотрансфузии. 1996 г. — грыжесечение, 1997 г. — повторное грыжесечение, 2004 г. — язвенная болезнь 12-перстной кишки, 2005 г. — правостороннее воспаление легких, хронический бронхит, 2007 г. — повторная пневмония, 2007 г. — сильное кровотечение при удалении зубов, гипертоническая болезнь, сахарный диабет 2-го типа.
Аллергоанамнез — не отягощен.
Наследственность: у отца — цирроз печени алкогольного генеза, у матери — инсульт, у брата — хронический вирусный гепатит В.
Вредные привычки: не курит, алкоголь употреблял часто, но немного (со слов), крепкие напитки (виски, коньяк).
Объективно при осмотре: сосудистые звездочки в области грудной клетки, умеренная пальмарная эритема, иктеричность склер. Печень пальпаторно и перкуторно увеличена — выступает на 4–5 см ниже реберной дуги, селезенка не пальпируется.
Рост — 173 см, вес — 80 кг.
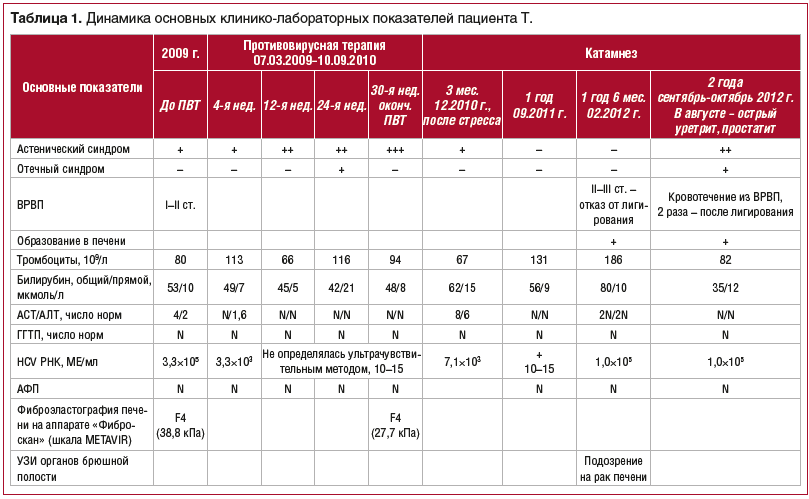
Динамика основных показателей общего и биохимического анализов крови, данные ПЦР-диагностики представлены в таблице 1.
02.02.2009 г. проведено ультразвуковое исследование (УЗИ), выявлены диффузные изменения в печени, увеличение левой доли печени (8,4 см, норма — до 7,0 см), хронический бескаменный холецистит, желчный пузырь деформирован с перегибом в теле; умеренное увеличение селезенки (13,8×6,9 см), киста правой почки.
11.03.2009 г. Фиброэластография печени: F4 по шкале METAVIR (кПа — 38,8).
Эзофагогастродуоденоскопия (ЭГДС) 20.03.2009 г. — варикозно расширенные вены пищевода (ВРВП) 1–2 ст., эрозивный бульбит.
С 07.03.2009 г. по 10.09.2010 г. проводилось противовирусное лечение препаратами интерферон альфа-2b 1 млн через день и рибавирин 800 мг/сут (по весу); постоянно получал урсодезоксихолевую кислоту 750 мг/сут.
Через 8 нед. противовирусной терапии РНК HCV не определялась (менее 500 МЕ/мл), аланинаминотрансфераза (АЛТ) и аспартатаминотрансфераза (ACT) — в норме, билирубин общий — до 42 мкм/л.
Через 6 мес. после начала противовирусной терапии состояние ухудшилось, в связи с чем был госпитализирован в ГБУЗ ИКБ № 2 ДЗМ, где находился с 08.09.2009 г. по 27.09.2009 г. Впервые выявлен асцит, по данным УЗИ увеличены печень (15 см — правая доля), селезенка (143×67 мм), Vena portae — 15 мм, селезеночная вена — 10 мм. Проведено лечение: альбумин 100 мл № 3, адеметионин, мочегонные препараты (спиронолактон, фуросемид), пропранолол 20 мг. Самочувствие и состояние значительно улучшились. В последующий период наблюдения асцит не отмечался.
Через 1,5 года стандартной противовирусной терапии (интерферон короткого действия и рибавирин) пациент жалоб не предъявлял, достигнута положительная динамика по данным УЗИ, фиброэластографии печени (эластичность печени снизилась с 38,8 до 27,7 кПа), печеночные трансаминазы и количество тромбоцитов нормализовались. РНК HCV стойко не определялась.
У пациента через 2 мес. после окончания противовирусной терапии был стресс, а через 3 мес. однократно была обнаружена РНК HCV (7,1×10 3 МЕ/мл) от 02.12.2010 г., повысилась активность ферментов (8 N).
Назначен гепатопротектор (расторопши пятнистой плодов экстракт 140 мг/сут). Через 1 мес. активность трансаминаз стала нормальной, РНК HCV не определялась ультрачувствительным методом в течение 1 года 3 мес. В марте 2012 г. при повышении активности ферментов в 2,5 раза вновь была обнаружена РНК вируса гепатита С — 1,0×10 5 МЕ/мл.
Были проанализированы показатели иммунного статуса в динамике — на фоне противовирусного лечения при декомпенсации ЦП, при окончании противовирусной терапии и в катамнезе. Выявлено, что на фоне противовирусной терапии в период декомпенсации ЦП отмечалось увеличение Т-хелперной активности при снижении цитотоксических Т-лимфоцитов, при этом иммунорегуляторный индекс оставался выше нормы. Одновременно отмечалось снижение показателей В-лимфоцитов, натуральных киллеров (NK-клеток) и TNK-клеток (Т-клетки с функциями NK-клеток), что говорит о нарушении не только гуморального, но и клеточного звена иммунного ответа и может свидетельствовать о формировании иммунодефицита. На фоне длительной противовирусной терапии пациент был обследован повторно через 1 год 3 мес. Обнаружено, что показатели всех субпопуляций Т-лимфоцитов нормализовались. Кроме этого, отмечалось выраженное увеличение показателей В-лимфоцитов (до 30%) и антител класса IgG (увеличены в 2 раза по сравнению с показателями после 6-месячного лечения). Однако клеточное (NK-клетки) звено иммунитета оставалось несостоятельным. Показатели катамнестического третьего иммунологического статуса не отличались от таковых при предыдущем исследовании. Такое медленное восстановление иммунной системы можно объяснить вновь обнаруженной репликацией HCV и ухудшением биохимических показателей.
Планировался курс повторной противовирусной терапии ХГС.
Однако 28.02.2011 г. возникла клиническая картина кровотечения из ВРВП (на фоне астенических явлений: резкое снижение уровня гемоглобина — до 92 г/л, эритроцитов — до 3,6×10 12 /л). Пациент отказался от консультации и госпитализации в отделение портальной гипертензии, необходимой для склерозирования ВРВП.
При ЭГДС от 04.03.2011 г. — ВРВП 2–3 ст., на момент осмотра — без признаков состоявшегося кровотечения или картины нестабильного местного гемостаза. Поверхностный гастродуоденит, очаговый эрозивный гастрит выходного отдела без геморрагического компонента.
Пациент постоянно получал урсодезоксихолевую кислоту 750 мг, карведилол 125 мг.
На УЗИ от 10.04.2012 г. (предыдущее — от 06.09.2011 г.)
впервые выявлено образование в правой доле печени до 3 см, смешанной эхогенности, с нечеткими контурами.
13.04.2012 г. Компьютерная томография (КТ): при и после в/в болюсного контрастирования: в артериальную фазу контрастирования на границе 7–8 сегмента и в 6 сегменте печени определяются 3 округлой формы зоны активного и равномерного накопления контрастного препарата: 1,2×0,9 см, 1,9×1,7 см и 0,8×0,7 см соответственно. Заключение: основное заболевание — ЦП в исходе ХГС. КТ-признаки 3 образований правой доли печени на фоне жирового гепатоза (дифференцировать между узлами регенерации и бластоматозным процессом); умеренно выраженная портальная гипертензия (спленомегалия, умеренное расширение воротной вены (1,4 см), вен желудка и селезенки), аномалия развития почек (подковообразная почка), псевдокисты поджелудочной железы.
24.04.2012 г. Магнитно-резонансная томография органов брюшной полости. Контрастное усиление: гадобутрол. Заключение: косвенные признаки ЦП, портальная гипертензия, спленомегалия. Зоны измененного MP-сигнала в правой доле печени, вероятно, узлы-регенераты. Образование тела поджелудочной железы, вероятно, серозная цистаденома.
В период обследования пациент жалоб не предъявлял, осмотр — без динамики.
Для исключения бластоматозных образований печени на фоне ЦП в исходе ХГС (стадия репликации вируса) и решения вопроса о возможности продолжения противовирусной терапии пациент был направлен на биопсию печени.
С 23.05.2012 г. по 28.05.2012 г. находился в хирургическом отделении ГКБ им. С.П. Боткина для проведения биопсии образования печени под УЗ-наведением.
Макроскопическое описание материала от 24.05.2012 г.:
дифференциальный диагноз между гепатоцеллюлярной аденомой и высокодифференцированным гепатоцеллюлярным раком (ГЦР). Микроскопическое описание материала от 07.06.2012 г.: фрагмент ткани печени с признаками цирротической трансформации и микроскопическая фрагментированная частица, крайне подозрительная по высокодифференцированной ГЦК с очагами некроза (проконсультировано профессором Г.А. Франком).
Для определения тактики дальнейшего ведения пациент направлен на консультацию в НИИ скорой помощи им. Склифосовского.
В июле пациент уехал в отпуск, в Крым. 18.07.2012 г. отметил подъем температуры до 39 °С, озноб, боли и увеличение правого яичка, рези и боли при мочеиспускании, кровь в конце акта мочеиспускания. Обратился к урологу. Диагноз: острый уретрит, острый простатит. Получал амоксициллин и клавулановую кислоту в течение 5 дней. Состояние улучшилось — уменьшились боли при мочеиспускании и отек яичка.
При возвращении госпитализирован в урологическое отделение ЦВКГ, где находился с 14.08.2012 г. по 31.08.2012 г. с диагнозом «острый простатит, уретрит». В урологическом отделении было кровотечение из ВРВП, остановленное консервативно. После выписки кровотечение из ВРВП повторилось. Был повторно госпитализирован в хирургическое отделение ЦКВГ, где находился с 31.08.2012 г. по 17.09.2012 г. В отделении состояние стабильное, проводилась консервативная терапия: гемостатики (этамзилат, менадиона натрия бисульфит), октреотид, противоязвенная терапия, гепатопротекторы, препараты железа. Рецидива кровотечения не отмечалось. Состояние улучшилось, стул — без признаков мелены, сохранялась анемия, уровень гемоглобина — в пределах 83–92 г/л.
Больной выписан на амбулаторное наблюдение с диагнозом «ЦП, класс В по Чайлд — Пью в исходе ХГС. Портальная гипертензия: ВРВП 4 ст., гепатомегалия. Подозрение на ГЦК в 5 сегменте печени. Состоявшееся кровотечение из ВРВП от 31.08.2012 г. Хроническая анемия смешанного генеза. Гастропатия. Доброкачественная гиперплазия предстательной железы. Аномалия развития верхних мочевых путей: подковообразная почка, без нарушения уродинамики ВМП».
В начале октября 2012 г. в ГКБ № 57 проведено эндоскопическое лигирование вен пищевода по поводу ВРВП.
12.10.2012 г. у больного появилась клиническая картина желудочно-кишечного кровотечения, в связи с чем в экстренном порядке был госпитализирован в ЦКВГ ФСБ РФ.
При поступлении — состояние средней тяжести. Кожные покровы бледные, сухие, теплые. Тошноты, рвоты нет. Температура — 36,5 °С. В сознании, адекватен, ориентирован в пространстве и времени. ЧСС — 90 уд/мин. АД — 120/70 мм рт. ст. ЧДД — 17/мин. Дыхание проводится во все отделы. Язык влажный, обложен белым налетом. Живот мягкий, не вздут, не увеличен, симметричный, участвует в акте дыхания. При пальпации — безболезненный во всех отделах. Перистальтика ослаблена. Дизурии нет. Газы отходят.
Вечером этого же дня пациент отметил рвоту кровью, установлен зонд Блэкмора. В связи с тяжестью состояния больной был переведен в реанимационное отделение. Проводилась инфузионная, спазмолитическая, гемостатическая, антисекреторная терапия. После стабилизации состояния больной переведен в хирургическое отделение. Зонд Блэкмора удален. Состояние пациента оставалось стабильным. Но 19.10.2012 г. появились боли в животе. Проведено УЗИ органов брюшной полости, отмечалось расширение общего печеночного протока, панкреатического протока. При рентгенографии органов брюшной полости патологии не выявлено. На фоне проводимой инфузионно-спазмолитической терапии боли в животе были купированы. Однако 21.10.2012 г. у пациента возник рецидив кровотечения из ВРВП. Переведен повторно в реанимационное отделение, установлен зонд Блэкмора. При динамическом УЗИ органов брюшной полости выявлено большое количество свободной жидкости. Выполнена КТ органов брюшной полости: Заключение: асцит, киста поджелудочной железы, гемангиома 4 сегмента правой доли печени. Двусторонний гидроторакс. Нижнедолевая пневмония. Инфильтрации парапанкреатической клетчатки поджелудочной железы не выявлено. Отмечалось большое количество свободной жидкости в брюшной полости.
В анализе крови — лейкоцитоз до 27×10 9 /л. Для исключения острого панкреатита с ферментативным перитонитом, воспалительных заболеваний органов брюшной полости, пареза кишечника 23.10.2012 г. проведена диагностическая лапароскопия. Интраоперационно выявлен асцит. Другой патологии не выявлено. Выполнены санация и дренирование брюшной полости. На фоне проводимого лечения у пациента отмечались эпизоды рецидива кровотечения из ВРВП. Проводились плазмо- и гемотрансфузии. Несмотря на последующую интенсивную терапию, направленную на коррекцию волемических нарушений, состояние больного прогрессивно ухудшалось. Отмечались психомоторное возбуждение, прогрессирующая дыхательная недостаточность, гипотония. 26.10.2012 г. в 18:30 пациент переведен на ИВЛ, к лечению добавлены вазопрессоры. На фоне прогрессирующей сердечно-сосудистой недостаточности в 19:00 зафиксирована асистолия. Начаты реанимационные мероприятия в полном объеме, интенсивная терапия. Все мероприятия в течение 45 мин были неэффек-
тивны. В 19:45 зафиксирована биологическая смерть.
В отделении причиной смерти указана острая сердечно-сосудистая недостаточность, развившаяся на фоне прогрессирующей полиорганной, сердечно-сосудистой недостаточности.
Основной диагноз: ЦП, класс С по Чайлд — Пью.
Осложнение основного диагноза: портальная гипертензия: ВРВП 4 ст., гепатомегалия. Состоявшееся кровотечение из варикозно расширенных вен пищевода от 12.10.2012 г., 21.10.2012 г., 25.10.2012 г. Постгеморрагическая анемия тяжелой степени. Гастропатия. Асцит. Печеночная недостаточность.
Сопутствующие заболевания: двусторонняя нижнедолевая пневмония. Двусторонний гидроторакс. ИБС: атеросклеротический кардиосклероз, гипертоническая болезнь 2 ст. Язвенная болезнь 12-перстной кишки. Киста поджелудочной железы. Гемангиома 4 сегмента печени.
Патологоанатомический диагноз (после гистологического исследования).
Основное комбинированное заболевание:
Мелкоузловой ЦП.
Операция диагностической лапароскопии 23.10.2012 г.
по поводу подозрения на острый панкреатит с санацией и дренированием брюшной полости.
Фоновые заболевания:
Сахарный диабет (по клиническим данным).
ХГС (по клиническим данным).
Осложнения: варикозное изменение вен пищевода. Эрозивно-язвенный эзофагит нижней трети пищевода с перфорацией в ткани заднего средостения. Гнойный
медиастинит заднего средостения. Эмпиема плевры слева — 3,3 л гнойного экссудата (по данным посмертного бактериологического исследования от 31.10.2012 г.). — Klebsiella pneumoniae, Enterococcus faecalis, Staphylococcus epidermidis. Ателектаз левого легкого. Правосторонний гидроторакс — 0,5 л. Мелкоочаговая бронхопневмония в нижней доле правого легкого. Малокровие оболочек головного мозга и внутренних органов. Асцит (0,4 л). Гепато- и спленомегалия (1375 и 355 г). Мелкоочаговые инфаркты в печени и предстательной железе. Отек правого легкого. Отек головного мозга. Паренхиматозная дистрофия миокарда, почек.
Сопутствующие заболевания: атеросклероз аорты (IV стадия, 3 степень). Мелкоочаговый кардиосклероз миокарда стенок левого желудочка, атеросклероз венечных артерий (IV стадия, 3 степень). Гипертоническая болезнь: эксцентрическая гипертрофия миокарда, стенок левого желудочка (стенка левого желудочка — 1,3 см, масса сердца — 395 г), артерио-артериоло-нефросклероз. Мелкоузловая гиперплазия коркового слоя надпочечников. Железистый тип нодозной гиперплазии предстательной железы. Киста поджелудочной железы. Сахарный диабет 2-го типа (по клиническим данным). Давние операции: аппендэктомия (1972 г.), верхнесрединная лапаротомия (по поводу синдрома Меллори — Вейса, 1995 г.).
Таким образом, при аутопсийном исследовании подтвердился диагноз ЦП и обнаружены: гнойный медиастинит, левосторонняя эмпиема плевры, развившиеся в исходе эрозивно-язвенного эзофагита на фоне сахарного диабета.
Непосредственной причиной смерти больного явилась гнойная интоксикация.
Сличение диагнозов: расхождение диагнозов. Категория II. Причина субъективная — не учтена роль сахарного диабета в развитии гнойных осложнений. Не диагностированы смертельные осложнения: перфорация язв пищевода, гнойный медиастинит с эмпиемой плевры слева. Эндоскопическое исследование проводилось однократно в день поступления, рентгенологически не выявлены тяжелые гнойно-деструктивные изменения в левой плевральной полости и заднем средостении. Причина объективная — тяжесть состояния больного.
Заключение
Подводя итог всей истории болезни пациента Т., 63 лет, можно констатировать, что имел место ЦП, класс В по Чайлд — Пью в исходе ХГС, пролеченного препаратами интерферона и рибавирина в течение 18 мес. На фоне противовирусной терапии РНК HCV стала отрицательной через 8 нед. и оставалась стойко отрицательной на протяжении 2 лет. В последующем на фоне стресса — через 3 мес. после окончания лечения возник рецидив ХГС с умеренной биохимической и вирусологической активностью. С февраля по май 2012 г. проводилось обследование по поводу подозрения на рак печени. Было получено гистологическое подтверждение в институте им. Герцена — развитие ГЦК в 5–6 сегментах печени. В августе 2012 г., после поездки в Крым у больного возникли острый простатит, уретрит, по поводу чего получал антибактериальную терапию. В конце августа — кровотечение из ВРВП с последующим их лигированием в ГКБ № 57. Повторное кровотечение из ВРВП возникло в октябре с дальнейшей госпитализацией в ЦКВГ, где дважды повторилось, несмотря на проводимую терапию. Пациент наблюдался и лечился в реанимационном отделении. Появились асцит, двусторонняя пневмония, лихорадка, лейкоцитоз. Для исключения острого панкреатита была выполнена диагностическая лапароскопия, при которой патологии выявлено не было. Состояние больного прогрессивно ухудшалось, и при нарастающем психомоторном возбуждении, прогрессирующей дыхательной и сердечно-сосудистой недостаточности 26.10.2012 г. была зафиксирована биологическая смерть.
Имело место расхождение диагнозов, категория II.
Проанализировав историю болезни, считаем справедливым заметить, что пациент по записи в истории болезни поступил в состоянии средней тяжести. Скорее всего, тяжесть состояния была недооценена: не учитывался длительный анамнез заболевания, повторные кровотечения из ВРВП, наличие ГЦР. В госпитале не было проведено лигирование вен пищевода, и мы считаем, что больного в первые же дни после поступления необходимо было переводить в специализированное отделение для проведения этой манипуляции и, возможно, пересадки печени.
Трудно оценить адекватность терапии, т. к. в посмертном эпикризе не указано лечение.
В клиническом посмертном эпикризе даже нет упоминания о наличии ГЦР, только упомянута гемангиома 4 сегмента печени, несмотря на то, что пациент предоставил все выписки предыдущих исследований.
При патологоанатомическом вскрытии отсутствуют данные о послойном исследовании ткани печени и наличии ГЦР, а также гистологическом исследовании на наличие опухоли.
Очень важно и крайне необходимо обсуждать все эти вопросы для исключения дальнейших ошибок в ведении и лечении таких сложных пациентов.
Список литературы Свернуть Развернуть
1. Global hepatitis report, 2017: World Health Organization. (Электронный ресурс). URL: http://www.who.int/hepatitis/publications/global-hepatitis-report2017/en (дата обращения: 15.04.2017).
2. Csete J., Elliott R., Fisher B. Viral Time Bomb: Health and Human Rights Challenges in Adressing Hepatitis C in Canada. Toronto: Canadian HIV/AIDS Legal Network, Centre for Additions Research of BC and Centre for Applied Research in Mental Health and Addiction. (Электронный ресурс). URL: http://www.aidslaw.ca/site/wp-content/uploads/2013/11/ViralTime Bomb-ENG.PDF (дата обращения: 15.04.2017).
3. Гепатит С. Информационные бюллетени № 164 и № 204. ВОЗ, 2013 [Gepatit С. Informatsionnyye byulleteni № 164 i № 204. VOZ, 2013 (in Russian)]. (Электронный ресурс). URL: http://www.who.int/mediacentre/factsheets/fs164/ru/;http://www.euro.who.int/__data/assets/pdf_file/0. (дата обращения: 15.04.2017).
4. Хазанов А.И., Плющин С.В., Васильев А.П. и др. Алкогольные и вирусные циррозы печени у стационарных больных (1996–2005 гг.): распространенность и исходы // Рос. журн. гастроэнтерол., гепатол., колопроктол. 2007. Т. 17. № 2. С. 19–27 [Khazanov A.I., Plyusnin S.V., Vasil’yev A.P. i dr. Alkogol’nye i virusnye tsirrozy pecheni u statsionarnykh bol’nykh (1996–2005 gg.): rasprostranennost’ i iskhody. // Rossiyskiy zhurnal gastroenterologii, gepatologii, koloproktologii. 2007. Т. 17. № 2. S. 19–27 (in Russian)].
5. Thein H., Yi Q., Dore G.J., Krahn M.D. Estimation of stage-specific fibrosis progression rates in chronic hepatitis C virus infection: a meta-analysis and meta-regression // Hepatology. 2008. Vol. 48. P. 418–431.
6. Pol S., Haour G., Fontaine H. et al. The negative impact of HBV/HCV coinfection on cirrhosis and its consequences // Aliment Pharmacol Ther. 2017. Vol. 46. P. 1054–1060.
7. Sulkowski M.S., Mehta S.H., Torbenson M.S. et al. Rapid fibrosis progression among HIV/hepatitis C virus-co-infected adults // AIDS. 2007. Vol. 21(16). P. 2209–2216.
8. Stroffolini T., Sagnelli E., Andriulli A. et al. Sex difference in the interaction of alcohol intake, hepatitis B virus, and hepatitis C virus on the risk of cirrhosis // PLoS One. 2017. Vol. 12. P. 185–190.
9. El-Serag H.B. Epidemiology of viral hepatitis and hepatocellular carcinoma // Gastroenterology. 2012. Vol. 14(2). P. 1264–1273.
10. Mittal S., El-Serag H.B., Sada Y.H. et al. Hepatocellular Carcinoma in the Absence of Cirrhosis in United States Veterans is Associated With Nonalcoholic Fatty Liver Disease // Clin Gastroenterol Hepatol. 2016. Vol. 14. P. 124–131.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Источник https://otherreferats.allbest.ru/medicine/00268157_0.html
Источник https://www.rmj.ru/articles/infektsionnye_bolezni/Hronicheskiy_virusnyy_gepatit_S_s_ishodom_v_cirroz_i_gepatocellyulyarnuyu_karcinomu_klinicheskoe_nablyudenie/
Источник