Дислипидемия — симптомы и лечение
Что такое дислипидемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышева Андрея Владимировича, кардиолога со стажем в 34 года.
Над статьей доктора Чернышева Андрея Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Кардиолог Cтаж — 34 года Доктор наук
Кардиологический кабинет профессора Чернышёва
Дата публикации 7 ноября 2018 Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
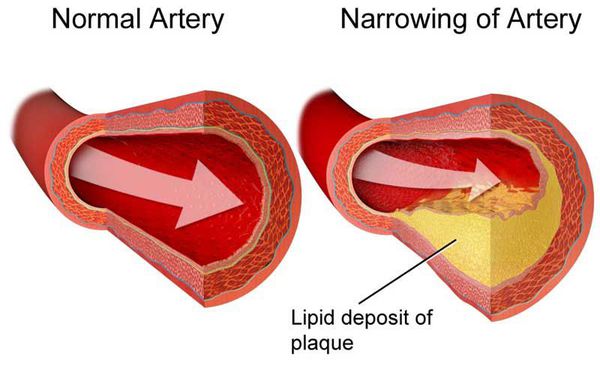
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
К первым относится возраст, пол, гормональный фон и наследственная предрасположенность.
Группа изменяемых факторов риска ДЛ более многочисленна. К основным причинам относятся:
- нерациональное питание (избыточное потребление калорий, насыщенных жиров, простых углеводов);
- курение табака;
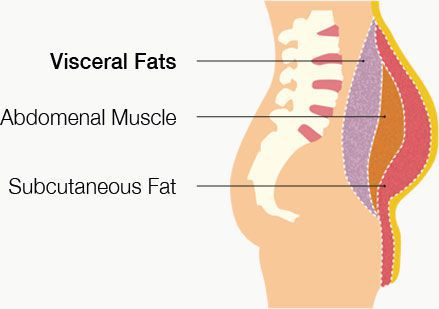
- избыточный вес (висцеральное ожирение);
- сахарный диабет;
- злоупотребление алкоголем;
- повышенное артериальное давление;
- длительный стресс;
- малоподвижный образ жизни;
- систематическое физическое перенапряжение;
- хроническое субклиническое воспаление.
Также причинами ДЛ могут быть различные заболевания, патологические синдромы и приём некоторых медикаментов.
От внешних факторов больше зависит содержание в крови таких жировых субстанций, как хиломикроны и триглицериды. До 80% холестерина липопротеинов низкой плотности синтезируется в организме, главным образом, в печени и в меньшей степени зависит от внешних факторов. Семейно-генетический формы ДЛ полностью зависят от наследственных факторов. [1] [9]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
- ишемия головного мозга;
- ишемическая болезнь сердца;
- облитерирующий атеросклероз артерий нижних конечностей и т. д.
Ишемическая болезнь сердца – наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли «грудной жабой», что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
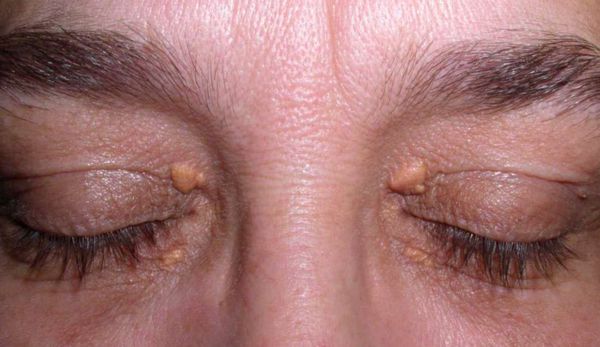
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
- холестерин (ХС) — предшественник желчных кислот, половых гормонов и витамина Д;
- фосфолипиды (ФЛ) — основные структурные компоненты всех клеточных мембран и внешнего слоя липопротеиновых частиц;
- триглицериды (ТГ) — липиды, образующиеся из жирных кислот и глицерина, которые поступают в организм с пищей, затем транспортируются в жировые депо или включаются в состав липопротеинов.
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Соединение жиров с белками называют липопротеинами или липопротеидами.
Дислипидемия

Дислипидемия — это нарушение соотношения разных видов липидов (жироподобных веществ) в крови человека.
Дислипидемия — одна из основных причин атеросклероза, хронического заболевания, характеризующегося уплотнением стенок артерий (сосудов, приносящих кровь к органам) и сужением их просвета с последующим нарушением кровоснабжения органов).
Холестерин — жироподобное вещество, из него в основном состоит атеросклеротическая бляшка и он в большинстве случаев является главным виновником развития атеросклероза — болезни артерий человека.
*Итак, холестерин (жироподобное вещество) в крови присутствует в составе различных комплексов, нарушение соотношения которых и является дислипидемией. Холестерин необходим для организма: он используется для построения некоторых гормонов (веществ, регулирующих функции организма), восстановления оболочек клеток (особенно головного мозга) и др.
Формы
По механизму возникновения дислипидемия выделяют несколько форм:
1. Первичная (то есть не является следствием каких-либо заболеваний).
1.1. Первичная моногенная дислипидемия – это наследственная дислипидемия (передающаяся от родителей детям), связанная с нарушениями в генах (носителями наследственной информации).
- Гомозиготная наследственная дислипидемия (пациент получил дефектные гены от обоих родителей) встречается редко: 1 случай на 1 миллион населения.
- Гетерозиготная наследственная дислипидемия (пациент получил дефектный ген от одного из родителей) встречается гораздо чаще: 1 случай на 500 человек населения.
1.2 Первичная полигенная дислипидемия – это дислипидемия, обусловленная и наследственными факторами, и влиянием внешней среды – самая частая форма дислипидемий.
2. Вторичная дислипидемия (развивается вследствие некоторых заболеваний).
3. Алиментарная дислипидемия (развивается при избыточном употреблении в пищу животных жиров).
Причины
Выделяют три группы причин дислипидемии:
1. Причина первичных дислипидемий – получение по наследству от одного или обоих родителей аномального гена (нарушенного носителя наследственной информации), отвечающего за синтез холестерина.
2. Причина вторичных дислипидемий – следующие заболевания и состояния:
- гипотиреоз (снижение функции щитовидной железы вследствие ее воспаления, оперативного удаления и др.);
- сахарный диабет (заболевание, при котором нарушается поступление глюкозы – простого углевода – в клетки);
- обструктивные заболевания печения (заболевания, при которых нарушается отток из печени желчи – жидкости, выделяемой печенью и накапливаемой в желчном пузыре), например, желчно-каменная болезнь (образование камней в желчном пузыре);
- прием лекарственных препаратов (некоторые из мочегонных, бета-блокаторов, иммунодепрессантов и др.);
3. Причина алиментарных (связанные с особенностями питания) дислипидемий – повышенное содержание в пище животных жиров.
- Транзиторная (то есть преходящая) гиперхолестеринемия отмечается на следующий день после приема большого количества жирной пищи.
- Постоянная алиментарная гиперхолестеринемия отмечается при регулярном употреблении пищи с большим количеством животных жиров.
Факторы
В развитии и прогрессировании дислипидемии играют роль те же факторы, что и для атеросклероза:
Модифицируемые (то есть те, которые можно устранить или откорректировать).

1. Образ жизни (диета, физические упражнения, курение, избыточная масса тела прямо или опосредованно (через механизмы инсулинорезистентности) влияют на метаболизм липидов):
- гиподинамия (малоподвижный образ жизни);
- злоупотребление жирной, богатой холестерином пищей;
- особенности личности и поведения – стрессовый тип характера (наличие бурной эмоциональной реакции на различные раздражители). Психоэмоциональный стресс способствует нарушениям липидного обмена посредством нейроэндокринной стимуляции, в частности вследствие повышения активности вегетативной нервной системы.;
- злоупотребление алкоголем;
- курение.
2. Артериальная гипертензия (стойкое повышение артериального давления).
3. Сахарный диабет (заболевание, при котором нарушено вхождение в клетки глюкозы – простого углевода) с уровнем глюкозы в крови натощак более 6 ммоль/л (норма 3,3-5,5 мммоль/л).
4. Абдоминальное ожирение (об ъем талии у мужчин более 102 см, объем талии у женщин более 88 см). Ожирение, особенно абдоминальное (внутрибрюшное), ассоциировано с повышением уровня триглицеридов, низкой концентрацией холестерина высокой плотности и увеличением концентрации холестерина низкой плотности, который является основным фактором способствующим формированию атеросклероза сосудов.
Следует отметить, что дислипидемия является наиболее ранним проявлением так называемого метаболического синдрома.

К немодифицируемым факторам (которые невозможно изменить) относятся несколько факторов.

1. Возраст: мужчины старше 45 лет (женщины старше 55 лет или с ранней менопаузой (полное прекращение менструаций вследствие остановки функции яичников – женских половых желез).
2. Наличие в семейном анамнезе (у ближайших родственников: в возрасте до 55 лет у мужчин и до 65 лет у женщин) случаев раннего атеросклероза:
- семейные дислипидемии (передающаяся по наследству предрасположенность к повышенному образованию липидов в печени);
- инфаркт миокарда (гибель участка мышцы сердца вследствие прекращения кровотока к нему);
- ишемический инсульт (гибель участка головного мозга вследствие прекращения кровотока к нему);
- внезапная смерть (ненасильственная смерть в течение 1 часа от появления острых симптомов).
Лечение дислипидемии
При лечении вторичных дислипидемий (развившихся в результате какого-либо заболевания, приема алкоголя или некоторых лекарств) основное значение имеет выявление и лечение основного заболевания и отмена вызывающих дислипидемию алкоголя и лекарственных препаратов.
1. Немедикаментозное лечение дислипидемии.

- Нормализация массы тела.
- Дозированные физические нагрузки в условиях достаточного притока кислорода. Режим нагрузок подбирается индивидуально с учетом локализации и выраженности атеросклероза, а также сопутствующих заболеваний.
- Диета с ограничением поступления животных жиров, обогащенная витаминами и пищевыми волокнами, калорийность которой соответствует нагрузкам пациента. Рекомендуется отказ от приема жирной и жареной пищи. Желательно заменить в рационе мясо на рыбу (предпочтительнее морскую) 2-3 раза в неделю. Овощи и фрукты, богатые клетчаткой и витаминами, должны составлять основную часть рациона.
- Ограничение употребления алкоголя. Алкоголь повышает уровень триглицеридов (химические соединения – сложные эфиры триглицерола с жирными кислотами, способствующие развитию атеросклероза – хронического заболевания, характеризующегося уплотнением стенок артерий (сосудов, приносящих кровь к органам) и сужением их просвета с последующим нарушением кровоснабжения органов), способствует увеличению массы тела, утяжелению течения подагры (нарушению обмена мочевой кислоты), провоцирует повреждение мышц у пациентов, принимающих статины (группа препаратов, влияющих на синтез липидов печенью).
- Отказ от курения. Курение значительно повышает риск развития сердечно-сосудистых заболеваний, особенно инфаркта миокарда и поражения артерий нижних конечностей. Отказ от курения, напротив, сопровождается повышением в крови антиатерогенных веществ (веществ, препятствующих атеросклеротическому поражению сосудов).
2. Медикаментозное лечение дислипидемии:

- статины – снижают синтез холестерина печенью и внутриклеточное содержание холестерина, повышают разрушение липидов (жироподобных веществ), обладают противовоспалительным действием, препятствуют повреждению новых участков сосудов, повышают срок жизни пациентов, снижают частоту осложнений атеросклероза. Решение о назначении статинов с целью профилактики или лечения принимает только врач. Сам по себе прием статинов не заменяет коррекцию образа жизни и питания, так как они воздействуют на различные механизмы развития и прогрессирования заболевания и взаимно дополняют друг друга. Статины могут вызывать повреждения печени и мышц, поэтому при их приеме необходимо регулярно контролировать анализы крови на предмет появления в них продуктов разрушения печени (аланин-аминотрансфераза – АЛТ) и мышц (креатин-фосфокиназа – КФК). Нельзя применять статины при активных заболеваниях печени (если уровень АЛТ более, чем в 3 раза превышает норму). Статины запрещены к применению у детей, беременных и кормящих женщин;
- ингибиторы абсорбции холестерина в кишечнике (группа препаратов, препятствующих всасыванию холестерина в кишечнике). Эффект этой группы препаратов ограничен, так как холестерин, поступающий с пищей, составляет примерно 1/5 часть всего холестерина в организме, а 4/5 холестерина образуется в печени. Запрещены детям;
- секвестранты желчных кислот (ионно-обменные смолы) – группа препаратов, связывающих желчные кислоты, содержащие холестерин, в просвете кишечника и выводящие их из организма. Могут вызывать запоры, вздутие живота, нарушения вкуса. Разрешены к применению детям, беременным и кормящим женщинам;
- фибраты – группа препаратов, снижающих уровень триглицеридов (маленьких молекул жироподобных веществ) и повышающих уровень липопротеидов высокой плотности (защитных веществ, препятствующих атеросклерозу). Можно использовать совместно со статинами. Не рекомендуется использовать фибраты детям, беременным и кормящим женщинам;
- омега-3 полиненасыщенные жирные кислоты – группа препаратов, полученных из мускулатуры рыб. Снижают уровень триглицеридов, уменьшают риск нарушений ритма сердца, продлевают срок жизни больных после инфаркта миокарда (гибель участка сердечной мышцы вследствие полного прекращения притока крови к ней).
3. Экстракорпоральные методы лечения (иммуносорбция липопротеинов, каскадная плазмофильтрация, плазмосорбция, гемосорбция и др.) – это изменение состава и свойств крови пациента вне организма с помощью специальных приборов. Применяются для лечения тяжелых форм дислипидемии. Разрешены детям (с массой тела не менее 20 кг) и беременным.
4. Методы генной инженерии (изменение наследственного материала клеток для получения желаемых качеств) в перспективе могут быть использованы у пациентов с наследственной дислипидемией.
Осложнения и последствия

Основным закономерным следствием и осложнением дислипидемии является атеросклероз (хроническое заболевание, характеризующееся уплотнением стенок артерий (сосудов, приносящих кровь к органам) и сужением их просвета с последующим нарушением кровоснабжения органов).
В зависимости от расположения сосудов, содержащих атеросклеротические бляшки (плотные утолщения внутренней оболочки сосуда, содержащие холестерин), выделяют:
1. атеросклероз аорты (самого крупного сосуда человеческого тела), который приводит к артериальной гипертензии (стойкому повышению артериального давления) и может способствовать формированию
2. атеросклеротических пороков сердца: стенозу (сужение) и недостаточности (невозможность препятствовать обратному току крови) аортального клапана;
атеросклероз сосудов сердца называется ишемической болезнью сердца и может привести к развитию:
- инфаркта миокарда (гибель участка сердечной мышцы вследствие прекращения притока крови к нему);
- нарушений ритма сердца;
- пороков сердца (структурные нарушения сердца);
- сердечной недостаточности (заболевание, связанное с недостаточным кровоснабжением органов в покое и при нагрузке, часто сопровождающееся застоем крови);
3. атеросклероз сосудов мозга ведет к различным нарушениям умственной деятельности, а при полном закрытии сосуда – к ишемическому инсульту (гибель участка мозга вследствие прекращения притока крови к нему);
4. атеросклероз почечных артерий обычно проявляется артериальной гипертензией;
5. атеросклероз артерий кишечника может привести к инфаркту кишечника (гибель участка кишечника вследствие полного прекращения притока крови к нему);
6. атеросклероз сосудов нижних конечностей приводит к развитию перемежающейся хромоты (внезапное появление болей в голенях при ходьбе, проходящее после остановки), развитию язв (глубоких дефектов кожи и нижележащих тканей) и др.

Для атеросклероза, независимо от его локализации, различают две группы осложнений: хронические и острые:
Хронические осложнения. Атеросклеротическая бляшка ведет к стенозу (сужению) просвета сосуда (стенозирующий атеросклероз). Поскольку формирование бляшки в с осудах — процесс медленный, возникает хроническая ишемия (недостаточное поступление питательных веществ и кислорода вследствие сниженного притока крови) в зоне кровоснабжения данного сосуда.
Острые осложнения. Они обусловлены возникновением тромбов (сгустков крови), эмболов (сгустков крови, оторвавшихся от места образования, перенесенных током крови и закрывших просвет сосуда), спазмом (сжатием) сосудов. Возникает острое закрытие просвета сосудов, сопровождающееся острой сосудистой недостаточностью (острая ишемия), что ведет к развитию инфарктов (гибель участка органа вследствие прекращения притока крови к нему) различных органов (например, инфаркт миокарда, почки, кишечника, ишемический инсульт др.). Иногда может наблюдаться разрыв сосуда.
Прогноз при дислипидемии зависит от:
- уровня проатерогенных (вызывающих атеросклероз) и антиатерогенных (препятствующих развитию атеросклероза) липидов (жироподобных веществ) крови;
- скорости развития атеросклеротических изменений;
- локализации атеросклероза. Наиболее благоприятно протекает атеросклероз аорты, наименее благоприятно – атеросклероз собственных артерий сердца.
Устранение модифицируемых (то есть тех, на которые можно повлиять) факторов риска и своевременное полноценное лечение могут значительно продлить срок жизни пациентов и улучшить ее качество.
Профилактика
Первичная профилактика дислипидемии
(то есть до ее появления)
1. Немедикаментозное воздействие на модифицируемые (которые можно изменить) факторы риска:
- нормализация массы тела;
- соблюдение диеты с пониженным содержанием жиров и поваренной соли (до 5 г в сутки), обогащенной витаминами и клетчаткой;
- отказ от приема алкоголя и курения;
- индивидуально подобранный уровень физических нагрузок;
- ограничение эмоциональных перегрузок;
- нормальные показатели глюкозы (простого углевода) крови;
- артериальное давление ниже 140/90 мм рт.ст.
2. Своевременное полноценное лечение заболеваний, которые могут привести к дислипидемии, например, заболеваний щитовидной железы и печени.
Вторичная профилактика
(то есть у людей с имеющейся дислипидемией)
направлена на предотвращение появления и прогрессирования атеросклеротических изменений сосудов и развитие осложнений.
- Немедикаментозное воздействие на модифицируемые (которые можно изменить) факторы риска.
- Медикаментозное лечение дислипидемии.
См. по теме:

См. также:
- Доклинические исследования «Бификардио»
- Клинические исследования Бификардио
- Что такое холестерин?
- Пробиотики в профилактике и лечении атеросклероза
- Назван безопасный уровень холестерина
- Повышенный холестерин. Что делать?
- Пробиотики и Холестерин
- Холестеринметаболизирующая активность кишечных бактерий

Будьте здоровы!
ССЫЛКИ К РАЗДЕЛУ О ПРЕПАРАТАХ ПРОБИОТИКАХ
Источник https://probolezny.ru/dislipidemiya/
Источник https://propionix.ru/dislipidemiya
Источник