Омфалит
Оглавление 1) Показания [1] 2) Консервативный подход [2] 3) Хирургическое лечение [3] Лечение омфалита должно быть комплексным и зависит.
- Показания
- Консервативный подход
- Хирургическое лечение
Лечение омфалита должно быть комплексным и зависит от множества факторов, начиная от формы болезни и заканчивая состоянием пациента. В большинстве случаев достаточно оказывается проведения консервативного лечения, хотя иногда нужно прибегнуть и к оперативным методам.
Показания и начало лечения
Омфалит необходимо лечить в любом случае, вне зависимости от состояния пациента, формы болезни, длительности течения омфалита, клинических проявлений и так далее. Все эти факторы могут влиять на выбор метода лечения, но собственно терапию нужно начать как можно раньше и проводить в полноценном объеме.
Как пройти лечение:
- Запись на прием. По телефону (89031830141), запись на прием с сайта, по E-mail.
- Консультация. Очно или удаленно (E-mail, WhatsApp, Viber).
- Обследование. УЗИ почек и мочевого пузыря. При проксимальной гипоспадии или при сочетании с крипторхизмом – эндокринологическое обследование.
- Госпитализация и сбор анализов. Сбор необходимых анализов и подготовка к операции.
- Оперативное лечение. Микрохирургическая реконструктивная пластическая операция.
- Выписка. Рекомендации в послеоперационном периоде.
Консервативная терапия
Основой консервативной терапии является местное лечение с использованием антисептических растворов. Это могут быть водные или спиртовые растворы фурацилина, бриллиантовой зелени и так далее. Необходимо изначально проводить обработку ранки раствором с использованием стерильного ватного тампона, а затем кожу необходимо просушить, применяя уже другой стерильный тампон. Повторять манипуляцию следует четыре раза в сутки на протяжении как минимум недели, до полного заживления раны и устранения симптомов.
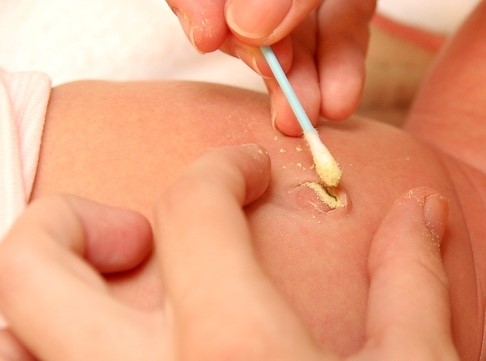
Также показано применение физиотерапевтических методов:
- ультрафиолетовое облучение;
- СВЧ;
- применение тока ультравысокой частоты;
- неонового лазера.

Важно уделить внимание и такой гигиенической процедуре, как купание ребенка. Купание следует проводить в слабом растворе перманганата калия, чтобы предупредить повторный занос инфекции в рану.
Консервативная терапия в указанном объеме применяется при катаральной форме омфалита. Если происходит присоединение бактериальной инфекции, то обязательным является назначение антибиотиков. Терапию начинают с антибиотиков широкого спектра, поскольку определение чувствительности флоры хоть и проводится, но требует много времени, которое нельзя терять.
Как правило, назначаются системные антибиотики в таблетках или инъекционной форме – все зависит от выраженности бактериального воспаления. При необходимости может проводиться обкалывание собственно пупочной ранки антибактериальными препаратами для повышения эффективности проводимого лечения.
Также показано применение местных повязок на область воспаления с мазью Вишневского или полимиксином В. В ряде случае вводится антистафилококковый иммуноглобулин и проводится инфузионная дезинтоксикационная терапия.
Хирургическое лечение омфалита
Хирургическое лечение омфалита может проводиться в тех случаях, когда консервативная терапия уже не может применяться. В частности, при формировании гнойника (абсцесса), который обязательно должен быть вскрыт хирургическим путем, а также при развитии некротической формы омфалита, когда необходимо удаление некротических участков кожи перед началом местного лечения, проведения антибактериальной и дезинтоксикационной терапии.
Также хирургическое лечение омфалита требуется при развитии вторичного воспалительного процесса на фоне имеющихся свищей мочевого, желчного пузыря, пупочного свища и так далее. Только хирургическое устранение этих врожденных аномалий позволяет предотвратить развитие повторного воспаления в будущем.
В тоже время следует понимать, что только хирургическое лечение не позволяет избавиться от омфалита. Основой лечения в любом случае является консервативная терапия, своевременное начало которых позволяет быстро избавиться от воспаления и не допустить развития осложнений.
Омфалит


- Лечащие врачи: Педиатр, Хирург
Общие сведения
Инфекционно-воспалительные заболевания у новорожденных детей встречаются достаточно часто. Это объясняется не совершенностью защитных механизмов в этом периоде. Наиболее выражена недостаточность иммунитета и незрелость барьерной функции кожи у недоношенных детей, у которых гнойно-воспалительные заболевания составляют 80% из всех заболеваний периода новорожденности. Большинство заболеваний — это малые инфекции: омфалит, гнойничковые сыпи, отит, дакриоцистит (воспаление слезного мешка).
Омфалит (код по МКБ-10 Р38) — это воспалительный процесс дна пупочной ранки, кожи и подкожной клетчатки области пупка и пупочного кольца. В зависимости от формы омфалита в процесс могут вовлекаться пупочные сосуды и более глубокие слои кожи. Это заболевание относится к приобретенным заболеваниям пупка, которые возникают при нарушении нормального ухода за новорожденным.
Для предотвращения инфицирования пуповинного остатка он должен быть чистым и нельзя допускать попадания на него кала и мочи. Пуповинный остаток отпадает к концу второй недели и, если это не произошло, возможно развитие омфалита. Некоторые авторы придерживаются мнения о том, что инфицирование происходит до рождения ребенка (при преждевременном разрыве околоплодных оболочек) и в момент прохождения через родовые пути. К воспалению околопупочной области также приводят некоторые врожденные патологии пупка, которые будут рассмотрены в данной статье. В дальнейшем человек постоянно контактирует со множеством микроорганизмов внешней среды, что не исключает (при определенных условиях) развития этого заболевания и у взрослых. Немаловажное значение в этом имеют и врожденные аномалии пупочной области, не обнаруженные в детском возрасте и не проявлявшие себя длительное время во взрослом возрасте.
Патогенез
Возбудитель проникает в ткани, окружающие пупок разными путями (через плаценту или культю пуповины) и вызывает катаральное, гнойное или даже некротическое воспаление. Инфекция распространяется на пупочные сосуды, вызывая в них воспалительный процесс (флебит, артериит). Частота развития флебитов у новорожденных увеличивается при катетеризации пупочной вены для проведения инфузионной терапии.
Распространение воспаления приводит к тому, что развивается флегмона в околопупочной области. Инфекционный процесс при тромбофлебите пупочной вены распространяется по воротной вене на внутрипеченочные разветвления воротной вены — образуются гнойные очаги по ходу вен несмотря на то, что пупочная ранка может к этому времени зарубцеваться.
Классификация
Воспаление пупка не имеет общепринятой классификации, однако на основании клинических данных выделяют следующие формы:
- катаральная (мокнущий пупок);
- гнойная;
- флегмонозная;
- некротическая.
Если поражаются пупочные сосуды — возникает флебит и артериит.
Чаще всего эта патология встречается у детей. Однако, воспаление пупка у взрослых тоже встречается и причинами этому являются:
- Инфекция при несоблюдении гигиены и наличии травмы кожи.
- Свищи пупка.
- Тромбофлебит пупочной вены.
- Эндометриоз пупка.
- Воспаление кисты урахуса. Урахус — мочевой проток у эмбриона, который соединяет верхушку мочевого пузыря и пупок. Киста урухуса — не заращение средней части мочевого протока. У взрослых урахус представлен фиброзным тяжом, который соединяет мочевой пузырь и пупок.
Если мокнет пупок у женщины это не является нормой. Рубец на месте отпавшей пуповины всегда должен быть сухим и не вызывать у женщины никаких неприятных ощущений. Если при этом появилась боль, неприятный запах и покраснение — это признаки воспаления. Если пупок покраснел и мокнет, прежде всего нужно заподозрить омфалит у взрослых, и обратиться к хирургу.
Катаральный омфалит протекает с серозным отделяемым из пупка, возникает незначительное покраснение кожи внутри пупка и самого пупочного кольца. Обычно тщательная обработка углубления антисептиками (перекись водорода, Хлоргексидин, Мирамистин) и мазями с антибиотиком (Левомеколь, Левосин) дают быстрый положительный результат.
При отсутствии лечения и снижении защитных свойств организма воспалительный процесс прогрессирует и развивается гнойный омфалит.
При этом усиливается отек и покраснение кольца пупка, выраженным становится воспаление жировой клетчатки и появляется гной в пупке. Флегмонозный омфалит проявляется выраженным воспалением вокруг пупочного кольца, отеком и выпячиванием области пупка. Образовавшийся гнойник приводит к флегмоне брюшной стенки. При этой форме вовлекаются вены и артерии — пупочные сосуды утолщаются, болезненны и хорошо прощупываются. Сосуды передней брюшной стенки расширяются, пупочная область выбухает, а кожа вокруг пупка значительно гиперемирована.
Некротическая форма омфалита является достаточно редким осложнением флегмонозной формы у резко ослабленных и недоношенных детей. Кожа при этой форме становится багрово-синюшной, наступает некроз кожи и отслойка от нижележащих тканей. В обширной ране обнажаются мышцы брюшной стенки и фасции, который подвергаются гнойному расплавлению. Также может произойти выпадение кишечника через образовавшийся мышечный дефект. Эта форма наиболее тяжелая и заканчивается развитием сепсиса.
Одной из причин воспаления пупка являются патологии урахуса (мочевого протока), который чаще диагностируются у новорожденных и встречаются у 30-50% детей. Мочевой проток в определенные сроки эмбрионального периода должен закрыться. Пороки развития урахуса в зависимости от степени незаращения разделяются на: пупочный свищ, кисту урахуса, пузырно-пупочный свищ и дивертикул мочевого пузыря. Из всех возможных аномалий урахуса чаще встречается киста урахуса и пупочный свищ.

Свищ пупка чаще всего является врожденной патологией и выявляется сразу после рождения. Мочевой проток, соединяющий пупок с верхней частью мочевого пузыря в норме должен закрыться к 5-6 месяцу развития плода. Иногда просвет урахуса сохраняется в течение всей жизни и в этом случае формируется пузырно-пупочный свищ (код по МКБ-10 Q64.4. Аномалия мочевого протока) или киста. При свище в качестве отделяемого выступает моча. Кожа вокруг него воспаляется и раздражается отделяемым. При исследовании зондом определяют карман в направлении к мочевому пузырю. Свищ развивается не только при незаращении мочевого протока, но и желточно-кишечного протока. При незаращении желточно-кишечного протока формируется кишечно-пупочный свищ и тогда отделяемое может быть кишечным или слизистым. В редких случаях через этот свищевой ход выходит слизистая кишки или значительно реже — сальник.
Приобретенный пупочный свищ формируется после длительного воспалительного процесса, локализующегося на передней стенке живота, если через пупок вскрывается абсцесс. Патология урахуса у взрослых часто не проявляет себя и является случайной находкой при цистоскопии и цистографии.
Проявиться только может нагноившаяся киста урахуса. В случае врожденного и приобретенного свища лечение хирургическое — выполняют иссечение свища и ушивают имеющиеся дефекты в стенке кишки или пузыря. При наличии пупочного свища возможна первое время и консервативная терапия в надежде на полное заращение протока.
Кисты урахуса проявляют себя при воспалении и нагноении. Нагноившаяся киста может образовывать свищевой ход и гной будет выходить наружу, а количество его увеличивается при пальпации ниже пупка. Если нагноившаяся киста урахуса сообщается с мочевым пузырем, развивается цистит. При ее разрыве возникает перитонит, а нагноение осложняется флегмоной передней брюшной стенки. Оба состояния являются крайне тяжелыми.
Причины омфалита (мокнущего пупка)
Среди возбудителей, вызывающих омфалит, выделяют стафилококки, стрептококки, кишечную и синегнойную палочки, протей. В 47-80% случаев развитие заболевания вызывают ассоциации микроорганизмов. Анаэробы (клостридии, бактероиды и другие) вызывают гангрену пупочного канатика.
Если рассматривать причины мокнущего пупка у взрослого, то среди основных можно выделить:
- Механические травмы этой области (пирсинг и неправильный уход после пирсинга).
- Раздражение околопупочного кольца одеждой, пуговицами, пряжками, грубыми тканями.
- Гнойные кожные болезни.
- Расчесы.
- Некачественно проводимые гигиенические процедуры.
- Глубокий и узловатый пупок.
- Свищи пупочной области.
- Воспалившиеся послеоперационные швы и проколы пупочного кольца.
- Сахарный диабет.
- Метаболические расстройства.
- Ожирение.
Почему мокнет пупок у женщины? Это место является скоплением условно-патогенных микробов, и при избыточном весе, повышенной потливости и других провоцирующих факторах они вызывают воспаление. Неправильная гигиена и микротравматизация кожи чаще всего становятся причиной сначала мокнутия, а затем и выраженного воспаления.
После принятия душа нужно смочить ватную палочку шампунем и хорошо протереть ею внутри пупка. После этого просушить с использованием сухой ватной палочки и нанести увлажняющий крем. Отсутствие должной дезинфекции после пирсинга, который часто делают женщины, также является причиной мокнутия. Возможно, у женщины была лапароскопическоя операция, а местом доступа явился пупок. В таком случае нужно исключить наличие свища, который часто образуется после лапароскопической операции. Если исключены все вышеперечисленные факторы, то такое явление может еще наблюдаться при свищах пупка — при незаращенном мочевом или желточно-кишечном протоке.
Причины мокнущего пупка у новорожденных — это чаще всего инфекция (внутриутробная или приобретенная после рождения):
- Стрептококковая инфекция. Заболевания, вызванные стрептококком группы В, являются самыми частыми перинатальными инфекциями. Данный возбудитель вызывает малые формы внутриутробных инфекций (синусит, конъюнктивит, отит, остеомиелит, омфалит, поражения кожи) и тяжелые формы (менингит, сепсис, энцефалит, пневмония).
- Хламидиоз. Беременность при хламидиозе опасна внутриутробным инфицированием плода и в раннем неонатальном периоде на ряду с типичными для хламидийной инфекции конъюнктивитами и пневмониями у новорожденных встречаются также омфалит хламидийной природы.
Из врожденной патологии периода новорожденности, которые вызывают мокнутие этой области, стоит отметить незаращение протоков (мочевого и желточно-кишечного). Также причиной данной патологии являются медицинские манипуляции: катетеризация пупочных вен и лигирование пуповинного остатка. Основное значение имеет неправильный уход за пуповинным остатком: его полное отсутствие или применение спиртсодержащих средств для обработки, которые способствуют высыханию кожи и формированию «карманов».
Симптомы
Симптомы зависят от формы болезни. Катаральная форма проявляется невыраженным покраснением и выделением серозной жидкости из ранки, на поверхности которой образуется светлая корочка. Боли и отек в области пупка обычно отсутствуют. Температура у ребенка или взрослого нормальная и общее самочувствие не меняется. Гнойное воспаление протекает тяжело: появляется выраженная гиперемия пупочного кольца, неприятный запах и отделяется гной из пупка вязкой консистенции. Температура тела у маленьких детей повышается до 38-39°С, у взрослых может быть субфебрильной. Сосуды пальпируются над пупком или ниже его как эластичные тяжи.
Флегмонозная форма характеризуется бурным развитием воспаления вокруг пупка и образованием абсцессов. Пупочная ранка у новорожденных покрывается грязным налетом, а дно ее становится рыхлым и появляются глубокие периодически кровоточащие язвы. Ткани вокруг раны резко отечны и повышена местная температура. Отек кожи может захватывать не только область живота, но и груди. Гиперемия быстро распространяется и переходит на область живота. Процесс очень быстро распространяется за пределы пупочной раны по кровеносным и лимфатическим сосудам. На значительном отдалении от раны развиваются гнойные отсевы (абсцессы). Лимфоузлы увеличены.
Некротическая форма — это самая тяжелая форма, которая является осложнением катаральной. Характеризуется выраженным покраснением кожи и поражением всех слоев дермы. Кожа при этой форме становится багрово-синюшной, развивается некроз кожи и отслойка от нижележащих тканей. В обширной ране обнажаются мышцы брюшной стенки и фасции, который подвергаются гнойному расплавлению. Также может произойти выпадение кишечника через образовавшийся мышечный дефект. При отсутствии лечения данная форма переходит в септический процесс. Именно последние две формы являются основной причиной гнойно-септических заболеваний грудных детей — сепсис, остеомиелит и прочие. Лечение всех форм будет рассмотрено в соответствующем разделе.
Анализы и диагностика
Диагноз устанавливается при осмотре больного: наличие серозного или гнойного воспаления пупочной ранки, отек и гиперемия пупочного кольца, болезненность пупочных сосудов, замедленная эпителизация ранки.
Лабораторные исследования включают:
- Анализ крови – определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево и повышение СОЭ.
- Посев отделяемого из ранки с целью определения возбудителей.
- Посев крови на чувствительность микрофлоры к антибиотикам.
- При флегмонозной или некротической форме — УЗИ внутренних органов.
Инструментальные исследования. Проводится зондирование раны для исключения свищей пупка. Также выполняется проба с раствором метиленового синего, который вводится в свищ и наблюдают за появлением препарата в моче или кале (они приобретают синий цвет).
Лечение омфалита
Эффективность лечения зависит от формы воспаления и своевременности начала лечения.
Лечение омфалита у взрослых
Воспаление пупка у взрослых бывает не так часто. Прежде всего нужно обратить внимание на соблюдение личной гигиены и частую обработку проблемной зоны антисептиками. У взрослых больше возможностей в отношении их применения. Это может быть не только перекись водорода, раствор марганца, раствор бриллиантового зеленого и Фукорцина, но и растворы Хлоргексидина, Мирамистина, которыми обрабатывают полость пупка. Это можно делать с помощью ватных палочек или шприца без иглы. После нескольких минут экспозиции лечебных растворов, они удаляются сухой ватной палочкой, после этого можно нанести порошок стрептоцида или Банеоцина, но при катаральной форме лечение мокнущего пупка обычно заключается только в обработках антисептиками. В более запущенных случаях при появлении гнойного отделяемого область пупка обрабатывают чаще и накладывают повязки с 10% гипертоническим раствором. При гнойной форме показано применение мазей, содержащих антибиотик: Левосин, Левомеколь, Бактробан, Банеоцин, линимент Синтомицина.
Что делать при мокнущем пупке у новорожденного?
У детей достигнуть полного выздоровления бывает очень трудно — на это уходит 3-4 недели. Причина этого — сниженная реактивность организма новорожденного, поэтому эпителизация происходит очень медленно. Особенно это выражено у недоношенных. Поэтому при всех формах омфалита серьезное внимание уделяется общему лечению наряду с местным лечением. Новорожденным ежедневно обрабатывают пупочную ранку перекисью водорода, а потом бриллиантовым зеленым или раствором перманганата калия.
После обработок антисептическими растворами раневая поверхность присыпается тальком, Дерматолом (препарат висмута), опыляется порошком антибиотика Банеоцин или антибиотиками, подобранными по чувствительности микрофлоры. Лечить рану в остром периоде лучше под сухой повязкой, а использование мазевых повязок нежелательно. Хороший эффект дает препарат цинка с гиалуроновой кислотой Куриозин, который обеспечивает антимикробный эффект, усиливает регенераторную функцию кожи и увеличивает продукции коллагена. Препарат выпускается в виде раствора и геля. В острой форме показано применение раствора (одна капля на 1 см2 дважды в день). С 7-9 дня начинают применять гель.
Перспективным является лечение омфалита у новорожденного применением пиобактериофага Секстафаг, который принимается внутрь (20 мл трижды в день в течение 7-14 дней). Также существует гель с бактериофагами Отофаг, который можно применять местно не только при воспалительных заболеваниях ЛОР-органов, но и кожи, в частности зоны около пупка. При осложненных формах омфалита лечение проводится только в хирургическом стационаре: вскрытие абсцессов, местная и общая антибиотикотерапия. Важное значение, особенно в случаях гнойных осложнений, уделяется повышению защитных сил организма. Среди которых можно выделить стимулирующую терапию в виде переливания крови по 25-40 мл через 3 дня.
Доктора
специализация: Педиатр / Хирург

Волокитина Марина Александровна

Фроленкова Наталия Викторовна
нет отзывов Записаться

Лавров Андрей Викторович
Лекарства
Процедуры и операции
Из физиопроцедур используют ультрафиолетовое облучение области пупочной ранки.
Хирургическая операция необходима при абсцедировании при флегмонозной форме. После хирургического вмешательства назначается антибактериальная терапия, препараты иммуноглобулинов, которые содержат иммуноглобулины A, M, G. При некротической форме и гангрене пупочного канатика проводят некрэктомию — иссечение некротических тканей до здоровой кожи. Больной нуждается в массивная антибактериальной и дезинтоксикационной терапии.
Операции производятся при всех вариантах патологии урахуса. При полных свищах пупка оперативное вмешательство является единственным способом лечения. Его выполняют сразу после установления диагноза чтобы избежать различных осложнений: инфицирование, кровотечение, выпадение. Операция заключается в иссечении свища на всём его протяжении. При наличии кисты (неосложненной или нагноившейся) проводится радикальное иссечение ее с мочевым протоком. В последнее время операции выполняются лапароскопическим доступом — это малоинвазивное и малотравматичное оперативное вмешательство, которое сокращает время заживления и пребывания ребенка в больнице.
Омфалит у новорожденных
Присутствие микробных ассоциаций в посевах беременной и роженицы значительно увеличивает риск тяжелого течения внутриутробных инфекций: отит, воспаление пупка у новорожденных, конъюнктивит, а также гнойных осложнений. Тяжесть состояния новорожденного и осложнения инфекций зависят от возраста новорожденного — тяжелее они протекают у недоношенных детей. Физиологические особенности кожи младенца, наличие пуповинного остатка и пупочной ранки — все это предрасполагает к появлению гнойно-септических заболеваний при нарушении ухода. Заболевания пупочной ранки и пуповинного остатка занимают первое место среди инфекционно-воспалительных заболеваний у грудных детей.
До момента эпителизации пупочной ранки сохраняется риск инфицирования и даже попадания возбудителя в кровь новорожденного через пупочные сосуды.
Наиболее частая форма заболевания — катаральный омфалит — состояние, когда мокнет пупок у новорожденного. Начинается оно обычно на второй неделе жизни и появляется длительно не заживающей ранкой с незначительным серозным отделяемым. Периодически ранка покрывается коркой. Возможна незначительная локальная гиперемия (покраснение), невыраженный отек пупочного кольца. Инфильтрация клетчатки вокруг кольца выражена незначительно, возможно появление неприятного запаха от пуповины. Часто в ранке избыточно разрастаются грануляции и образуется выпячивание — фунгус пупка, напоминающий по форме гриб. Пупочные сосуды не определяются. Общее состояние малыша не страдает и температура тела нормальная.
При отсутствии должного ухода и лечения у ослабленных детей процесс прогрессирует и через несколько дней появляется гной в пупочной ранке (пиорея), становится выраженным отек и гиперемия пупочного кольца, вследствие отека клетчатки вокруг пупка он выбухает над поверхностью живота. При появлении гнойного отделяемого говорят о гнойном омфалите. Кожа вокруг пупка краснеет, она становится горячей на ощупь и возможно расширение вен передней брюшной стенки. От пупка отходят красные полосы, что свидетельствует о присоединившемся лимфангоите. Состояние малыша ухудшается: плохо сосет грудь, становится вялым, повышается температура. Появляются изменения в анализе крови (увеличивается количество лейкоцитов, повышается СОЭ).
Флегмонозный омфалит у детей возникает при распространении воспаления на окружающие ткани. Флегмона передней брюшной стенки проявляется выраженным отеком, распространенной гиперемией кожи и выпячиванием пупочной области. На дне ранки в пупке может образовываться язва, покрытая фибринозными наложениями. При надавливании в области пупка из ранки выделяется гной. Отмечаются ухудшение состояния новорожденного: вялость, слабое сосание, высокая температура, бледность кожи, срыгивания.
При присоединении анаэробной инфекции развивается некротическая форма заболевания. Это осложнение флегмонозной формы встречается очень редко у резко ослабленных и недоношенных детей. Для этой формы характерно распространение процесса вглубь и развитие некроза тканей. Пуповинный остаток становится грязно-бурым, влажным и приобретает гнилостный запах. Кожа багрово-синюшная, отслаивается и образуются обширная рана. В процесс захватываются мышцы и фасции брюшной стенки. Возможно выпадение части кишечника через дефект, образованный некротизированными мышцами. Эта форма часто приводит к перитониту и сепсису, что само по себе является угрожающим для жизни новорожденного.
Свищ пупка бывает полным и неполным. Полный свищ образуется при не заращении протока между петлей кишки (желточный проток) и пупком или сохранении на всем протяжении мочевого протока. При не заращенном желточном протоке у ребёнка при рождении бросается в глаза ненормально утолщённый пупочный канатик и расширенное пупочное кольцо. Пуповинный остаток долго не отпадает, а после его отпадения в центре пупка становится видным свищевое отверстие, из которого отделяется кишечное содержимое. Основным проявлением полного свища является длительное мокнутие ранки и выделение содержимого кишечника (бывает не всегда). Если свищ широкий, при беспокойстве малыша часть кишки выходит и сдавливается, что сопровождается кишечной непроходимостью. При не заращении мочевого протока из пупочной ранки выходит кислое отделяемое. Неполный свищ пупка образуется в том случае, если нарушается заращение дистального отдела желточного протока. При неполных свищах развивается картина катарального омфалита.
Обычно протяжённость свищевого хода 2-3 см. Диагноз подтверждают зондированием хода: специальный зонд вводится на глубину 1-2 см. Окончательное обследование пупка у новорожденного на свищи заключается в проведении фистулографии или пробы с метиленовым синим. Рентгеноконтрастное вещество при проведении фистулографии вливают в свищ через катетер. Количество вводимого вещества зависит от вида свища. В узкие ходы вводят водорастворимое вещество. Вводят вещество под рентгенотелевизионным контролем и делают прицельные рентгенограммы. По окончании фистулографии вещество отсасывают шприцем, свищ промывают физраствором и накладывают повязку.
Лечение воспаления пупка
В домашних условиях проводится лечение только катарального омфалита и неполного свища. Остальные заболевания ранки пупка требуют комплексного лечения в условиях стационара (местное лечение, антибактериальная терапия и по показаниям — хирургическое лечение). При катаральной форме новорожденным показаны гигиенические ванны с отварами череды, ромашки, чистотела, раствором калия перманганата. Местное лечение заключается в обработке ранки перекисью водорода, калия перманганатом, бриллиантовым зеленым, хлорофиллиптом, раствором прополиса, генциан фиолетовым.
Можно использовать комбинированный препарат — порошок и мазь Банеоцин (бацитрацин + неомицин). Оба компонента действуют бактерицидно. Данный препарат безопасен и его можно применять с первых дней жизни. При использовании его пупочная ранка эпителизируется в 2 раза быстрее, чем при стандартном лечении (перекись водорода + бриллиантовый зеленый или перманганат калия). При наличии эрозий, они полностью эпителизируются в течение 7 дней при применении мази Банеоцин. Недоношенным детям проводят два курса антибиотика по 7 дней (на второй курс назначается антибиотик с учетом чувствительности микрофлоры). При фунгусе назначаются прижигания грануляций раствором нитрата серебра — процедуру выполняет врач.
При флегмонозной форме в условиях стационара делают повязки с раствором Димексида, гипертоническим раствором, мазями Левосин и Левомиколь. В качестве гипертонического раствора может быть использован 25% раствор магния сульфата. При флебите и артериите сосудов пупка выполняют туалет ранки как мокнущем пупке и гнойном омфалите и накладывают повязки с гелем Троксерутин.
Лечение неполных свищей у новорожденных в течение первых месяцев проводится консервативно в надежде на излечение естественным путем. Назначают ванны с раствором перманганата калия, обрабатывают свищевой ход перокисью водорода и накладывают повязки с 1% раствором хлорофиллипта. Если данные мероприятия оказались неэффективными, показана операция. При некротической форме и гангрене после хирургического вмешательства на рану применяют мази на гидрофильной основе (Левомеколь, Левосин).
Диета
Специальная диета для взрослых при этом заболевании не разработана и не требуется.
Профилактика
Мерами профилактики омфалита у взрослых являются:
- избегание травм пупочной области;
- соблюдение личной гигиены и уход за пупочной зоной особенно при тучности и повышенной потливости;
- выполнение пирсинга в условиях косметических салонов, в которых тщательно следят за дезинфекцией инструментов;
- обработка антисептическими составами после проведенного пирсинга;
- рациональное питание для поддержания иммунитета на высоком уровне;
- при появлении признаков воспаления начать антисептическую обработку и вовремя обратиться к врачу.
К мерам профилактики данного заболевания у детей относятся:
- Лечение урогенитальных инфекций у беременных, поскольку они становятся причиной омфалита у новорожденного.
- Соблюдение техники пересечения пуповины и обработки остатка после родов.
- Соблюдение правил асептики и антисептики в родильном зале и при работе с новорожденными.
- Применение «сухого способа» ведения пупочного остатка. Предполагается поддержание сухости и чистоты пуповинного остатка. Он должен оставаться на открытом воздухе (или прикрытым тканью) и высохнуть естественным путем. В области культи нет необходимости в регулярном нанесении антисептических средств, которые раздражают кожу и нарушают ее целостность. Отхождение пуповинного остатка происходит быстрее, если применяется естественное высушивание.
- Обучение матери уходу за пуповинным остатком новорожденного. Важно не допускать его загрязнения, а также не желательно наносить антисептические растворы без необходимости. Нанесение их изменяет микробиоценоз кожи.
Последствия и осложнения
Осложнениями гнойных форм омфалита являются:
- Инфицирование пупочных сосудов (периартериит и флебит).
- Тромбоз пупочной и портальной вены.
- Околобрюшная флегмона.
- Гнойно-септические поражения различных органов и тканей.
- Перитонит.
- Абсцессы печени.
- Сепсис.
Прогноз
При нетяжелых формах и воспалении пупочных сосудов прогноз благоприятный, если своевременно и правильно проводится лечение. Простая (катаральная) форма хорошо поддается лечению и чаще всего не приводит к осложнениям. Тем не менее, учитывая длительный процесс заживления даже при катаральной форме, инфицированная рана представляет риск развития гнойно-септического процесса. Вызвать вспышку гнойного воспаления могут разнообразные экзогенные и эндогенные причины.
Гнойно-септические формы являются изначально тяжелыми и опасны грозными осложнениями, поэтому прогноз при них всегда серьезный. Успех лечения некротической и гнойной формы зависит от времени начала терапии. Если лечение по каким-то причинам началось поздно, то воспалительный процесс переходит на переднюю брюшную стенку и становится причиной развития абсцессов и свищей. При гнойно-септических формах отмечается высокая летальность, поскольку флегмонозный и некротический омфалиты очень часто осложняются сепсисом, который и становится причиной летального исхода.
Список источников
- Врожденные, перинатальные и неонатальные инфекции / Под ред. А. Гриноу, Дж. Осборна, Ш. Сазерленд: Пер. с англ. М.: Медицина, 2000; 288 с.
- Корнева М. Ю., Коровина Н. А., Заплатников А. Л. и др. Состояние здоровья внутриутробно инфицированных детей. Российский вестник перинатологии и педиатрии. 2005; 2: 48-52.

Автор-составитель: Владимир Конев — врач, медицинский журналист Специальность: Эпидемиология, Гигиена, Инфекционные заболевания подробнее
Образование: Окончил Свердловское медицинское училище (1968 ‑ 1971 гг.) по специальности «Фельдшер». Окончил Донецкий медицинский институт (1975 ‑ 1981 гг.) по специальности «Врач эпидемиолог, гигиенист». Проходил аспирантуру в Центральном НИИ эпидемиологии г. Москва (1986 ‑ 1989 гг.). Ученая степень ‑ кандидат медицинских наук (степень присуждена в 1989 году, защита ‑ Центральный НИИ эпидемиологии г. Москва). Пройдены многочисленные курсы повышения квалификации по эпидемиологии и инфекционным заболеваниям.
Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Источник https://drdemin.ru/omfalit-lechenie
Источник https://medside.ru/omfalit
Источник