Трихомониаз: симптомы у женщин и лечение

Мы уже публиковали материал о трихомониазе в целом, теперь разберем более подробно — в чем его особенности у женщин. Согласно данным ВОЗ, это заболевание встречается у женщин чаще, чем у мужчин. В нашем материале вы узнаете, в чем причина такого неравенства.
Трихомониаз – заболевание, передающееся половым путем (ЗППП). Эта инфекция наиболее распространена по сравнению с другими болезнями этой группы. Результаты исследования ВОЗ по четырем заболеваниям, передающимся половым путем на 2016 год свидетельствуют о том, что трихомониаз встречается среди женщин чаще остальных половых инфекций — в 5,3% всех наблюдений.
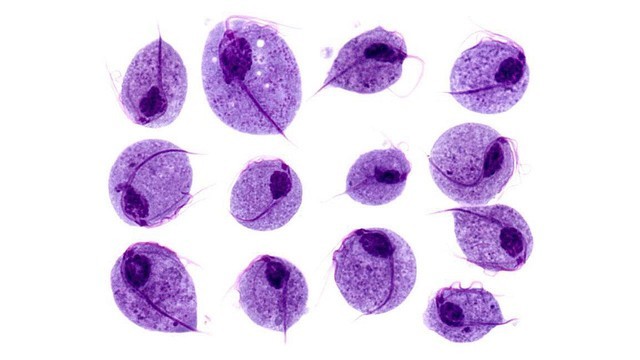
Поскольку Trichomonas vaginalis не выживает вне человеческого организма, в подавляющем большинстве случаев заболевание передается именно половым путем. Редки случаи заражения женщин через предметы, загрязненные выделениями больного человека — средства гигиены или белье. Еще реже бывают случаи инфицирования медицинскими инструментами при несоблюдении правил дезинфекции. Возможна передача от матери плоду, а вот через рот или прямую кишку заразиться трихомониазом нельзя, паразит там погибает.
Причины и возбудитель трихомониаза
Возбудитель трихомониаза – влагалищная трихомонада (Trichomonas vaginalis) — одноклеточный простейший микроорганизм грушевидной формы, с несколькими жгутиками. При инфицировании вызывает воспаление мочеполового тракта.
Трихомонады плохо переносят воздействие внешней среды: погибают от солнечного света, нахождения на воздухе при температуре более 40°С. Справиться с ними легко, хватит антисептика или простого мыльного раствора.
Будучи беззащитной во внешней среде, трихомонада комфортно чувствует себя во влагалище, особенно при нарушениях кислотно-щелочного баланса. К причинам этих нарушений относятся:
- проблемы в функционировании эндокринной системы;
- частая смена половых партнеров;
- бактериальное загрязнение влагалища;
- аборт;
- беременность;
- менструация.
Интенсивность развития трихомониаза зависит от менструального цикла. Поэтому, при хронической бессимптомной форме рецидивы случаются именно после менструаций. Объясняется это тем, что для активной жизнедеятельности трихомонадам необходимо органическое железо. Оно в избытке содержится в менструальной крови. Распадающиеся эритроциты – ценный источник питания для патогенной микрофлоры. К тому же гормональный фон в этот период изменяется, и возбудители инфекций не так активно подвергаются атакам иммунной системы.
Для питания трихомонадам также необходим гликоген — он в избытке вырабатывается во влагалище под действием эстрогена. У мужчин этого гормона вырабатывается меньше, да и менструаций не бывает. Главная причина более активного развития заболевания у женщин — идеальная для обитания трихомонад среда влагалища.
Инкубационный период
Трихомонады попадают во влагалище при незащищенном вагинальном половом контакте с инфицированным партнером. От момента заражения до первых признаков болезни обычно проходит от 3 до 30 дней. Оказавшись во влагалище или мочеиспускательном канале, трихомонады вырабатывают фермент, который “разрыхляет” ткани и помогает возбудителю внедриться, ослабить местный иммунитет и изменить кислотность (рН) среды. В результате развивается воспаление урогенитальной области.
Как и у мужчин, трихомониаз у женщин делят на три стадии:
- свежая форма – не более 2-х месяцев;
- хроническая форма – свыше 2-х месяцев;
- трихомонадоносительство – форма, которая не имеет внешних признаков, но инфекция наличествует и передается носителем через половой акт.
Клиническая картина заболевания зависит от патогенности возбудителя и реактивности организма. Обычно для острой формы характерны сильные боли и обильные выделения.
Основные симптомы у женщин при трихомониазе:
- раздражение, зуд в области гениталий;
- отечность, припухлость малых и больших половых губ, промежности;
- необычные выделения, возможно с резким, неприятным запахом;
- боль при половом акте и мочеиспускании.
Виды и формы трихомониаза
В зависимости от места воспаления, трихомониаз можно разделить на несколько видов.
Вагинит – воспаление влагалища. Для острой стадии характерны жжение, зуд, жидкие, пенящиеся обильные выделения с неприятным запахом. При хронической форме симптоматика отсутствует, но периодически возникает зуд и необычные выделения.
Вульвит – воспаление наружных женских половых органов. В остром периоде – покраснение и отечность гениталий, малых губ, клитора. В хронический стадии нет ярких проявлений, периодически — незначительный зуд, пигментация кожи гениталий.
Вульвовагинит – сочетание первых двух видов – воспаление влагалища и наружных половых органов.
Бартолинит – воспаление желез преддверия влагалища. При остром воспалении возможно сужение выводного протока железы. Отток нарушается, содержимое скапливается внутри. Железа увеличивается, на пораженной половой губе образуется отечное, крупное выпячивание.
Уретрит – воспаление слизистой оболочки мочеиспускательного канала. В острой стадии – болезненность, жжение при мочеиспускании, частые позывы, необычные выделения. При хронической форме – боли в конце мочеиспускания и частые позывы, но выделения отсутствуют.
Цистит – воспаление стенки мочевого пузыря. В острой стадии – симптомы как при уретрите, но без выделений. При хронической форме – тупые боли внизу живота, которые усиливаются во время мочеиспускания или при переполненном мочевом пузыре.
Если трихомониаз поднимается «выше» влагалища, то проявляется в виде:
- цервицита – воспаления шейки матки;
- эндоцервицита – воспаления канала шейки матки;
- эрозии шейки матки;
- эндометрита – воспаление эндометрия, слизистой оболочки полости матки матки;
- аднексита – воспаление придатков матки.
Часто инфекция имеет многоочаговый характер, т.е. одновременно воспаляются, например, мочеиспускательный канал и гениталии. Еще одна особенность этого заболевания заключается в том, что трихомонады могут являться своеобразным резервуаром для других микроорганизмов: гонококков (возбудителей гонореи) или бледной трепонемы (причины сифилиса). Поэтому достаточно часто трихомониаз сочетается с другими ЗППП. Это усложняет лечение сопутствующих заболеваний и является причиной их рецидивов.
Важно! После лечения трихомониаза, необходимо сдать анализы на прочие ЗППП, в том числе на ВИЧ.
Симптомы у женщин
Малосимптомные, вялотекущие формы и трихомонадоносительство играют основную роль в распространении заболевания. Симптомы в таком случае отсутствуют, а носитель считает, что здоров. При этом трихомонады во влагалище или уретре присутствуют и передаются другим партнерам. Чаще бессимптомная форма наблюдается у мужчин.
Трихомонадоносительство не является обычным носительством простейших, а представляет собой системный инфекционный процесс, где трихомонады, маскируясь под клетки носителя, подавляют активность иммунного ответа. Это значит, что наибольшую опасность в распространении инфекции представляют бессимптомные носители.
Хронический трихомониаз может протекать незаметно, с периодами обострений. Обычно обострение возникает раз в месяц, после менструаций. При хроническом трихомониазе время от времени отмечаются зуд, боли. Признаки воспалительного процесса мало выражены или отсутствуют вовсе. Проявление болезни зависит от состояния иммунитета. Какое-то время он сдерживает инфекцию, но, в неблагоприятных условиях, болезнь выдает себя обострением.
Симптомы нелеченного трихомониаза со временем исчезают, однако трихомонады остаются в организме больного и могут быть обнаружены лабораторными методами.
Диагностика

Диагностические меры заключаются в определении клинических признаков болезни и выявлении патогенных микроорганизмов. Помогают в этом лабораторные методы.
Микроскопия мазка
Если Trichomonas vaginalis сразу обнаружили с помощью микроскопии, дополнительных исследований для доказательства заражения не требуется, назначают лечение.
Бактериальный посев образцов
Обычно применяют при хронической форме. С помощью этого метода можно не только обнаружить трихомонаду, но и выяснить ее чувствительность к различным препаратам.
Серологический метод
Определяет специфические белки, которые вырабатывает иммунная система в ответ на появление в организме инфекции.
ПЦР (полимеразная цепная реакция)
Обнаруживает ДНК или РНК трихомонады в биологическом материале пациента. Один из самых точных современных методов — дает возможность обнаружить возбудителя инфекции даже при небольшом его количестве.
Важно! При подозрении на трихомониаз желательно назначать дополнительные анализы на ВИЧ, сифилис, гепатиты В и С, а также на наличие TORCH – инфекций (группа инфекций, опасных для беременности и плода).
Опасность при беременности
Когда беременность протекает на фоне хронического трихомониаза, возможно его обострение на ранних сроках. Если заражение недавнее, то поражение трихомониазом внутренних половых органов беременной зависит от срока инфицирования. При заражении до формирования плодных оболочек – опасность восходящего пути инфекции высока. Возможно воспаление плодных оболочек и эндометрит. В таких случаях чаще всего происходит самопроизвольное прерывание беременности.
Если заражение произошло после формирования плодных оболочек, восходящая инфекция не развивается. Но во время родов возникает опасность развития восходящего трихомониаза в будущем. При исследовании особенностей трихомонадной инфекции у беременных была установлена возможность восходящего инфицирования T. vaginalis околоплодных вод и зародышевых оболочек с последующим заражением плода.
Трихомониаз — крайне неблагоприятный фактор течения беременности. Он может стать причиной преждевременных родов, низкого веса новорожденного и передаться ребенку при прохождении через родовые пути.
Лечение трихомониаза у женщин
Медикаментозное
Лечат трихомониаз в зависимости от стадии заболевания, локализации, степени поражения и других факторов. В каждом случае доза препарата и режим приема рассчитывается врачом дерматологом-венерологом индивидуально.
Лечение обязательно для всех половых партнеров инфицированного.
Обычно назначают один из препаратов группы 5-нитроимидазолы (5-НИМЗ) — метронидазол, тинидазол и орнидазол.
Они эффективны и хорошо переносятся. Эффективность 5-НИМЗ высокая – 80-100%. Препарат вводят перорально, то есть это обычная таблетка, которую надо запить. Действующее вещество плохо растворяется, поэтому при трихомониазе не делают внутривенных инъекций лекарств.
5-НИМЗ не действуют на другие патогенные организмы, передаваемые половым путем – грибы, вирусы и т.д. Поэтому в случае перекрестных инфекций назначают комбинированную терапию.
В процессе лечения нельзя принимать алкоголь — с ним несовместимы метронидазол и тинидазол. Они блокируют ферменты вывода алкоголя из организма, вследствие чего возможна острая алкогольная интоксикация. Также на время лечения рекомендуют половое воздержание. До полного излечения это опасно по отношению к другим людям, так как сохраняются риски дальнейшей передачи инфекции.
Местное лечение
Для лечения трихомониаза применяют как общую, так и местную терапию. Например влагалищные свечи: они воздействуют на возбудителя локально и повышают эффективность общего лечения. В случае сочетания трихомониаза с другими ЗППП, врач дополнит лечение местными препаратами. Они имеют комбинированный состав, в зависимости от вида коинфекции. Например, сочетание метронидазол и миконазола (противогрибковое средство).
Обработка очага воспаления
Вместе с основным лечением показана обработка пораженного участка. Спреем мирамистина обрабатывают выходное отверстие мочеиспускательного канала при уретрите. В случае подозрений на наличие инфекции лучше не экспериментировать с народными средствами, а сразу посетить врача и получить рекомендации по эффективному лечению.
Важно! Самолечение при трихомониазе недопустимо. Трихомонады легко принимают атипичную форму, и тогда лечение потребует гораздо больших усилий.
Контрольный анализ берут через 7-10 дней после принятия последнего препарата. Затем повторяют два раза в течение месяца. В результате проведенной терапии не всегда удается уничтожить всех трихомонад. В отдельных случаях назначают повторный курс.
Народные средства
Не стоит проводить терапию и подбирать лечение трихомониаза самостоятельно, и особенно — средствами народной медицины. Это не только не поможет вылечиться, но и грозит дополнительными осложнениями. Применять подобные методы лечения можно только в качестве дополнения к терапии, назначенной врачом. И даже так, сперва стоит проконсультироваться, а не рисковать и применять народные способы лечения.
Лечение при беременности

С одной стороны, лечение трихомониаза в период беременности необходимо. Оперативно проведенная терапия будет способствовать нормальному течению беременности, очистке родовых путей и рождению здорового ребенка.
С другой стороны, эта задача представляет определенную сложность из-за опасности навредить плоду действующими веществами препаратов. Поэтому в I триместре беременности медикаментозного лечения не проводят.
Во II триместре назначают терапию препаратами группы нитроимидазолов, но только в виде вагинальных форм. Это связано с тем, что многослойный плоский эпителий влагалища обладает незначительной всасывающей способностью. В таком случае препарат действует на возбудителя, но не на эмбрион. Американский центр генетических исследований установил, что при пероральном применении метронидазола в крови пациенток обнаруживается 100% вводимой дозы, а при вагинальном – только 2%.
В случае неэффективности местного лечения в III триместре беременности назначается метронидазол перорально. После прохождения курса лечения проводят контрольный бактериологический анализ. Последующее наблюдение длится 3 месяца. Если все анализы за это время — отрицательные, трихомониаз считается полностью излеченным.
Важно! Лечение трихомониаза у беременных возможно только со II триместра. В I триместре препараты, используемые для лечения, небезопасны для плода.
Метронидазол выделяется с грудным молоком. При необходимости применения препарата в период лактации рекомендуют прекратить грудное вскармливание. Возобновляют его по окончанию курса, через 48 часов после последнего приема препаратов.
Возможные осложнения
При неправильном лечении или его отсутствии трихомониаз может привести к воспалению слизистой оболочки матки или её придатков и стать причиной осложнений. В частности образования спаек в маточных трубах — это может привести к бесплодию.
Врачи, занимающиеся исследованием урогенитального трихомониаза (УГТ), рекомендуют выделять женщин с УГТ в группу высокого риска осложнений, влияющих на репродуктивную функцию.
Профилактика
Два главных правила профилактики инфекционных заболеваний, передающихся половым путем — ограничение числа половых партнеров и использование презерватива.
Если незащищенный секс был со случайным партнером, необходимо обработать мирамистином или хлоргекседином (0,05% водный раствор) гениталии при первой же возможности. Это не рекомендуют делать регулярно — частые спринцевания этими растворами могут привести к дисбактериозу влагалища. Сексуально активным людям без постоянного партнера следует регулярно посещать дерматолога-венеролога.
Заключение
Трихомониаз, особенно запущенный, лечится долго и трудно. К тому же в последнее время появились разновидности трихомонад, которые не гибнут от применения традиционных препаратов. Поэтому в случае возникновения любых симптомов заболевания надо немедленно посетить врача и сдать анализы. Ни в коем случае не следует заниматься самолечением. После прохождения курса терапии важно сдать все анализы, чтобы убедиться в отсутствии трихомонад. Иммунитет на трихомониаз не вырабатывается, т.е. возможно повторное заражение. Важно беречь свое здоровье и регулярно проходить обследования у врача.
Источники
- Падейская Е.Н. — Препараты группы 5-нитроимидазола для лечения анаэробных и протозойных инфекций
- Мавров Г.И., Осинская Т.В. Особенности урогенитального трихомоноза в гестационном и перинатальном периодах. Журнал Медицинские аспекты здоровья женщин, 6-7-2 (60) ‘ 2012, Харьков.
- Francis J. Bowden, Geoffrey P. Gamett. Trichomonas vaginalis epidemiology: parameterising and analysing a model of treatment inventions // Sex Transm. Infect. – 2000. – Vol. 76. – P. 248-256.
Автор — Гутор Ирина
Урогенитальный трихомониаз
Урогенитальный трихомониаз — инфекция, передаваемая половым путём, возбудителем которой является Trichomonas vaginalis.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Трихомониаз (А59):
459.0 — Урогенитальный трихомониаз;
459.8 — Трихомониаз других локализаций;
А59.9 — Трихомониаз неуточненный.
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
+7 938 489 4483 / +7 707 707 0716 / + 375 29 602 2356 / office@medelement.com
Мне интересно! Свяжитесь со мной
Классификация
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Клиническая классификация урогенитального трихомониаза основана на локализации патологического процесса.
1. Трихомониаз нижнего отдела урогенитального тракта у женщин:
1.1 вульвит;
1.2 вагинит;
1.3 цервицит;
1.4 уретрит;
2. Трихомониаз органов малого таза и других мочеполовых органов у женщин:
2.1 вестибулит;
2.2 парауретрит;
2.3 сальпингит.
3 Трихомониаз нижнего отдела урогенитального тракта у мужчин:
3.1 уретрит;
3.2 баланит и баланопостит;
4. Трихомониаз верхних отделов урогенитального тракта и других мочеполовых органов у мужчин:
4.1 эпидидимит;
4.2 простатит;
4.3 везикулит;
4.4 парауретрит.
Этиология и патогенез
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Trichomonas vaginalis — одноклеточный микроорганизм, относится к типу простейших, семейству Trichomonadidae , роду Trichomonas .
T. vaginalis имеет овальную, округлую или грушевидную форму. Размеры трихомонад могут варьировать от 8 до 40 мкм и более. Простейшее имеет 5 жгутиков, 4 из которых расположены в его передней части, а один — внутри ундулирующей мембраны, обеспечивающей активное движение трихомонады. Ядро T.vaginalis локализовано в ее передней части. В ядре берет начало аксостиль — гиалиновый тяж, пересекающий клетку вдоль и заканчивающийся острым концом, способствующим прикреплению простейшего к эпителиальным клеткам урогенитального тракта.
T.vaginalis — облигатный паразит, получающий важнейшие питательные компоненты из секрета половых путей путем фагоцитоза эпителиоцитов, симбиотных и условно-патогенных микроорганизмов.
Трихомонады обладают тропизмом к плоскому эпителию. При инфицировании, попадая на эпителий слизистой оболочки, T.vaginalis совершают активные движения и, благодаря способности выделять клеточный разъединяющий фактор, проникают через межклеточные пространства в субэпителиальную соединительную ткань, лимфатические щели и сосуды.
У мужчин первично инфицируется эпителий слизистой оболочки дистальной части уретры в области ладьевидной ямки, далее возбудители распространяются по слизистой оболочке передней, задней части уретры, откуда могут проникать в ткани предстательной железы, семенные пузырьки и т.д.
У женщин трихомонады, как правило, инфицируют слизистую оболочку влагалища и экзоцервикса, реже — цервикального канала, уретры, парауретральных ходов, вестибулярных желез, мочевого пузыря, маточных труб.
Инфицирование взрослых лиц происходит при половом контакте с больным урогенитальным трихомониазом, детей — интранатальным путем и при половом контакте; в исключительных случаях девочки младшего возраста могут инфицироваться при нарушении правил личной гигиены и правил ухода за детьми.
Эпидемиология
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Урогенитальный трихомониаз является одной из распространенных инфекций, передаваемых половым путем (ИШП). По оценкам Всемирной организации здравоохранения, ежегодно около 250 миллионов человек инфицируются Trichomonas vaginalis . В структуре всех ИППП трихомониаз занимает одно из первых мест у лиц, обратившихся за специализированной — дерматовенерологической, акушерско- гинекологической и урологической помощью по поводу инфекционно-—воспалительных заболеваний урогенитального тракта.
В Российской Федерации за последние годы отмечается снижение показателей заболеваемости урогенитальным трихомониазом, однако они остаются достаточно
высокими, что во многом обусловлено гипердиагностикой заболевания. В 2018 году уровень заболеваемости составил 42,8 на 100 тысяч населения: у лиц в возрасте 0-14 лет 0,46 случаев на 100 тысяч соответствующего населения, у лиц 15-17 лет 25,5 случаев на 100 тысяч соответствующего населения, у лиц в возрасте 18 лет и старше 52,7 на 100 тысяч соответствующего населения.
Клиническая картина
Cимптомы, течение
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Трихомониаз_нижних отделов мочеполового тракта
У 20-40% пациентов отмечается субъективно асимптомное течение урогенитального трихомониаза.
У женщин при наличии клинических проявлений могут быть следующие субъективные симптомы: выделения из половых путей серо-желтого цвета, нередко —
пенистые, с неприятным запахом; зуд, жжение в области половых органов; болезненность во время половых контактов (диспареуния); зуд, жжение, болезненность при мочеиспускании (дизурия); дискомфорт и/или боль в нижней части живота.
Объективными симптомами заболевания у женщин являются: гиперемия и отечность слизистой оболочки вульвы, влагалища; серо-желтые, жидкие пенистые
вагинальные выделения с неприятным запахом; редко — эрозивно-язвенные поражения слизистой оболочки половых органов, кожи внутренней поверхности бедер; петехиальные кровоизлияния на слизистой оболочке влагалищной части шейки матки.
У мужчин субъективными симитомами заболевания являются: серо-желтые, жидкие выделения из уретры; зуд, жжение в области уретры; боль в промежности с
иррадиацией в прямую кишку; болезненность во время половых контактов (диспареуния); зуд, жжение, болезненность при мочеиспускании (дизурия); реже — эрозивно-язвенные высыпания на коже головки полового члена; гематоспермия (редко).
Объективными симптомами заболевания у мужчин являются: гиперемия и отечность в области наружного отверстия уретры; скудные или умеренные серо-желтые, жидкие уретральные выделения; реже — эрозивно-язвенные высыпания на коже головки полового члена.
Трихомониаз органов малого таза и других мочеполовых органов
Субъективными симитомами у женщин являются:
- при вестибулите: незначительные выделения из половых путей серо-желтого цвета, нередко — пенистые, с неприятным запахом, болезненность и отечность в области вульвы. При формировании абсцесса железы присоединяются симптомы общей интоксикации; боли усиливаются при ходьбе и в покое, принимая пульсирующий характер;
- при сальпингите: боль в области нижней части живота, нередко схваткообразного характера; выделения из половых путей серо-желтого цвета, нередко — пенистые, с неприятным запахом; при хроническом течении заболевания субъективные проявления менее выражены.
Объективными симптомами у женщин являются:
- при вестибулите: незначительные серо-желтые, жидкие выделения из половых путей, гиперемия наружных отверстий протоков вестибулярных желез, болезненность и отечность протоков при пальпации. При формировании абсцесса железы — общая и местная гипертермия, при пальпации железы наблюдаются скудные выделения серо-желтого цвета; определяется четко ограниченная инфильтрация, гиперемия и выраженная болезненность в зоне проекции протока;
- при. сальпингите: при остром течении воспалительного процесса — увеличенные, болезненные при пальпации маточные трубы, укорочение сводов влагалища, серо-желтые, жидкие пенистые выделения из цервикального канала; при хроническом течении заболевания — незначительная болезненность, уплотнение маточных труб.
Субъективными симптомами у мужчин являются:
- при эпидидимите: серо-желтые, жидкие выделения из мочеиспускательного канала, дизурия, диспареуния, болезненность в области придатка яичка и паховой области; боль в промежности с иррадиацией в область прямой кишки, в нижней части живота, в области мошонки; боль может распространяться на семенной канатик, паховый канал, область поясницы, крестца;
- при простатите: боль в промежности и в нижней части живота с иррадиацией в область прямой кишки, дизурия;
- при везикулите: боль в области крестца, промежности, заднего прохода, усиливающаяся при мочеиспускании и дефекации, учащенное мочеиспускание, ночные эрекции, возможна гематоспермия.
Объективными симптомами у мужчин являются:
- при эпидидимите: серо-желтые, жидкие выделения из мочеиспускательного канала, при пальпации определяются увеличенные, плотные и болезненные яичко и его придаток, гиперемия и отек мошонки в области поражения;
- при простатите: при пальпации определяется болезненная, уплотненная предстательная железа;
- при везикулите: при пальпации определяется отёчность и болезненность в области семенных пузырьков.
У лиц обоего пола возможно поражение парауретральных желез, при этом субъективными симптомами являются: зуд, жжение, болезненность при мочеиспускании (дизурия); серо-желтые, жидкие выделения из мочеиспускательного канала: болезненность во время половых контактов (диспареуния); болезненность в области наружного отверстия уретры. Объективными симптомами парауретрита являются: серо- желтые, жидкие выделения из мочеиспускательного канала, наличие плотных болезненных образований величиной с просяное зерно в области выводных протоков парауретральных желез.
Субъективные и объективные симптомы урогенитального трихомониаза у детей и подростков аналогичны таковым у взрослых лиц. Особенностью клинического течения заболевания у девочек является более выраженная субъективная и объективная симптоматика.
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
Диагноз устанавливается только после лабораторного подтверждения наличия Trichomonas vaginalis в клинических образцах, полученных из урогенитального тракта.
2.1 Жалобы и анамнез
Субъективные клинические проявления урогенитального трихомониаза описаны в разделе «Клиническая картина».
2.2 Физикальное обследование
Проводится осмотр кожных покровов наружных половых органов и аногенитальной области, видимых слизистых оболочек наружных половых органов и уретры, оценивается наличие свободных выделений и их характер, проводится пальпация уретры, а также регионарных лимфатических узлов.
У женщин: осмотр слизистых оболочек влагалища и видимой части шейки матки с помощью зеркала Куско; оценка выделений в заднем и задне-боковых сводах влагалища, выделений из цервикального канала; бимануальное влагалищное исследование.
У мужчин: пальпация органов мошонки, пальцевое ректальное исследование (по показаниям).
Объективные клинические проявления урогенитального трихомониаза, выявляемые при физикальном обследовании, описаны в разделе «Клиническая картина».
4. Лабораторные диагностические исследования
Лабораторная диагностика урогенитального трихомониаза показана следующим лицам:
- лицам с клиническими и/или лабораторными признаками воспалительного процесса органов урогенитального тракта и репродуктивной системы;
- при предгравидарном обследовании половых партнеров;
- при обследовании женщин во время беременности;
- при предстоящих оперативных (инвазивных) манипуляциях на половых органах и органах малого таза;
- лицам с перинатальными потерями и бесплодием в анамнезе;
- половым партнёрам больных ИПИП;
- лицам, перенесшим сексуальное насилие [15, 31, 42, 43].
- Рекомендуется подтверждение диагноза урогенитального трихомониаза лицам с выраженной клинической картиной на основании результатов лабораторного исследования нативного препарата микроскопическим методом (фазовоконтрастная или темнопольная микроскопия): микроскопическое исследование отделяемого женских половых органов на трихомонады ( Trichomonas vaginalis. ) и/или микроскопическое исследование отделяемого из уретры на трихомонас вагиналис ( Trichomonas vaginalis. ) [21, 22, 28, 31,44,45].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2)
Комментарии: необходимым условием микроскопии нативного препарата является проведение исследования немедленно после получения биологического
материала. Наиболее высокая чувствительность (до 70%) и специфичность (90 100%) микроскопического исследования нативного препарата установлена при клинически выраженных формах заболевания, в особенности у женщин.
- Рекомендуется лабораторное подтверждение урогенитального трихомониаза пациентам молекулярно-биологическими методами, направленными на обнаружение специфических фрагментов ДНК и/или РНК T. vaginalis , с использованием тест-систем, разрешенных к медицинскому применению В Российской Федерации (ПЦР, NASBA): молекулярно-биологическое исследование отделяемого из уретры на трихомонас вагиналис ( Trichomonas vaginalis. ) и/или молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на трихомонас вагиналис ( Trichomonas vaginalis ) и/или молекулярно-биологическое исследование мочи на трихомонас вагиналис ( Trichomonas vaginalis ) [26-31, 33-36, 46,47].
Уровень убедительности рекомендаций — С(уровень достоверности доказательств 2).
Комментарии: чувствительность молекулярно-биологических методов составляет 88-97%, специфичность — 98-99%. На чувствительность исследования могут
влиять различные ингибирующие факторы, вследствие чего предъявляются строгие требования к организации и режиму работы лаборатории для исключения контаминации клинического материала.
- Рекомендуется лабораторное подтверждение урогенитального трихомониаза пациентам с малосимптомными и бессимптомными формами заболевания на основании результатов: микробиологического (культурального) исследования отделяемого из уретры на трихомонас вагиналис ( Trichomonas vaginalis ) и/или микробиологического (культурального) исследования влагалищного отделяемого на трихомонас вагиналис ( Trichomonas vaginalis ) и/или микробиологического (культурального) исследование секрета простаты на трихомонас вагиналис ( Trichomonas vaginalis ) [24, 25, 30, 37, 38].
Уровень убедительности рекомендаций — С(уровень достоверности доказательств 4).
Комментарии: культуральное исследование показано при мало- и бессимптомных формах заболевания, а также в случаях, когда предполагаемый диагноз не
подтверждается при микроскопическом исследовании. Чувствительность культурального исследования достигает 95%, но метод отличается большей трудоемкостью и длительностью выполнения по сравнению с молекулярно-биологическими методами, что ограничивает его применение.
Комментарии: Необходимо для получения достоверных результатов лабораторных исследований соблюдение ряда требований, к которым относятся:
— сроки получения клинического материала с учетом применения антибактериальных лекарственных препаратов: для идентификации T. Vaginalis культурным методом и методом амплификации РНК (NASBA) – не ранее, чем через 14 дней после окончания приема препаратов, на основании методов амплификации ДНК (ПЦР, ПЦР в режиме реального времени) – не ранее, чем через месяц после окончания приема препаратов;
— получение клинического материала из уретры не ранее, чем через 3 часа после последнего мочеиспускания, при наличии обильных уретральных выделений – через 15-20 минут после мочеиспускания;
— получение клинического материала из цервикального канала и влагалища вне менструации;
— соблюдение доставки образцов в лабораторию.
- Не рекомендуется лабораторная диагностика урогенитального трихомониаза пациентам всех возрастных групп и категорий на основании результатов микроскопического исследования окрашенных препаратов ввиду субъективизма оценки результатов исследования [21, 22, 28 ,31, 33, 34].
Уровень убедительности рекомендаций – B (уровень достоверности доказательств 2).
- Не рекомендуется использование других методов лабораторных исследований, в том числе, метода прямой иммунофлюоресценции для идентификации T. Vaginalis и иммуноферментного анализа для обнаружения антител к T. Vaginalis для диагностики урогенитального трихомониаза пациентам всех возрастных групп и категорий [30].
Уровень убедительности рекомендаций — C (уровень достоверности доказательств 5)
Комментарии: не следует применять биологические, химические и алиментарные провокации с целью повышения эффективности диагностики и лечения урогенитального трихомониаза пациентам всех возрастных групп и категорий [32].
Уровень убедительности рекомендаций — C (уровень достоверности доказательств 4)
2.4 Инструментальные диагностические исследования
Не применяются.
2.5 Иные диагностические исследования
- Рекомендуется консультация врача акушера-гинеколога при вовлечении в воспалительный процесс органов малого таза, при ведении беременных, больных урогенитальным трихомониазом, с целью определения тактики ведения [41,56].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
- Рекомендуется консультация врача-уролога с целью диагностики возможных осложнений со стороны репродуктивной системы, при длительном течении и неэффективности ранее проводимой терапии эпидидимита и простатита [41, 56].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1 Консервативное лечение
Лечение урогенитального трихомониаза проводится синтетическими антибактериальными средствами (производными имидазола или нитроимидазола).
- Рекомендуется для лечения трихомониаза нижнего отдела мочеполовой системы назначать перорально один из следующих препаратов с целью эрадикации T. vaginalis и клинического выздоровления:
#метронидазол**500 мг 2 раза в сутки в течение 7 дней [1, 2, 3-5, 8-12, 14, 19, 31,53,54, 58].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 2)
метронидазол** 2,0 г однократно [1, 2, 3-5, 8-12, 14, 19, 31].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств 1)
#тинидазол 500 мг 2 раза в сутки в течение 5 дней [1, 2, 3-5, 8-12, 14, 19, 31,56, 59].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств 1)
тинидазол 2,0 г однократно [1, 2, 3-5, 8-12, 14, 19, 31,53].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств 1)
орнидазол 500 мг 2 раза в сутки в течение 5 дней [6, 7, 9, 13, 14, 48].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств 2)
#орнидазол 1,5 г однократно [6, 7, 9, 13, 14, 54]
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 2)
- Рекомендуется для лечения осложненного и рецидивирующего трихомониаза назначать перорально один из следующих препаратов с целью эрадикации T. vaginalis и клинического выздоровления:
#метронидазол** 500 мг 3 раза в сутки в течение 7 дней [15, 19, 31, 39, 40, 49, 54].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
#метронидазол** 2,0 г внутрь 1 раз в сутки в течение 5 дней [15, 19, 31, 39, 40, 53].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
#орнидазол 500 мг 2 раза в сутки в течение 10 дней [15, 19, 31, 39, 40,54, 56].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
#тинидазол 2,0 г | раз в сутки в течение 3 дней [15, 19, 31, 39, 40,56]
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
- Рекомендуется при лечении осложненных форм урогенитального трихомониаза у женщин одновременно с пероральными препаратами применение препаратов с противопротозойным и антибактериальным действием для местного применения в гинекологии:
#метронидазол, вагинальная таблетка 500 мг 1 раз в сутки в течение 6 дней [57].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
метронидазол, гель вагнальный 5 г интравагинально 2 раза в сутки в течение 5 дней [52]
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
- Рекомендуется для лечения беременных с целью эрадикации T. vaginalis и клинического выздоровления назначать перорально один из следующих препаратов:
#метронидазол** 500 мг 2 раза в сутки в течение 7 дней [16,17,56, 59]
#метронидазол** 2,0 г однократно [16, 17, 53].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
Комментарии: применение метронидазола**, возможно не ранее 2 триместра беременности с учетом их влияния на плод при участии врачей-акушеров-гинекологов. Одновременно с пероральными препаратами возможно применение препаратов с противопротозойным и антибактериальным действием для местного применения в гинекологии.
- Рекомендуется для лечения детей с целью эрадикации T. vaginalis и клинического выздоровления назначать перорально один из следующих препаратов:
#метронидазол** 10 мг на кг массы тела 3 раза в сутки в течение 5 дней [15, 18, 50,
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 4)
орнидазол 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней [15,55]
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
Комментарии: Лечение трихомонадной инфекции у детей с массой тела более 35 кг проводится в соответствии со схемами назначения у взрослых лиц.
При подтвержденной трихомонадной инфекции у детей необходимо исключение полового пути передачи.
Не следует проводить системную энзимотерапию, иммуномодулирующую терапию и терапию местными антисептическими средствами (применение не является
обоснованным с позиций доказательной медицины).
- При отсутствии эффекта от лечения рекомендуется исключение реинфекции и назначение другого препарата производных имидазола или нитроимидазола или курсовых методик лечения [8-12, 56].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств 5)
3.2. Хирургическое лечение
Не применяется.
3.3. Иное лечение
Диетотерапия не показана.
Обезболивание не проводится.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Пациентов с установленным диагнозом урогенитальный трихомониаз необходимо обследовать на другие инфекции, передаваемые половым путем, в том числе сифилис, а также ВИЧ, гепатиты В и С. Проводят определение антигена (HbsAg) вируса гепатита В (Hepatitis B virus) в крови; определение антител классов М, G.(IgM, IgG) к вирусу иммунодефицита человека ВИЧ -1 (Human immunodeficiencyvirus HIV 1) в крови; определение антител классов М,G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови; определение антител к бледной трепонеме ( Treponema pallidum ) в нетрепонемных тестах (RPR, РМП) качественное и полуколичественное исследование) в сыворотке крови; определение антигена вируса гепатита С (Hepatitis С) в крови.
При неустановленном источнике инфицирования рекомендуется повторное серологическое исследование на сифилис через 3 месяца, на ВИЧ, гепатиты В и С — через 3-6-9 месяцев. При неизвестном или ранее отрицательном ВИЧ- статусе при постановке диагноза и через 6 месяцев рекомендуется тестирование на ВИЧ.
Медицинская реабилитация
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Не применяется.
Госпитализация
6. Организация оказания медицинской помощи
Показаний для госпитализации в медицинскую организацию нет.
Медицинская помощь оказывается в рамках первичной специализированной медико-санитарной помощи врачами-дерматовенерологами в амбулаторных условиях.
При выявлении больного заполняется форма N 089-у/кв «Извещение о больном с вновь установленным диагнозом: сифилиса, гонококковой инфекции, хламидийных инфекций, трихомоноза, аногенитальной герпетической вирусной инфекции, аногенитальных (венерических) бородавок, микоза, чесотки» в порядке установленном письмом Министерства здравоохранения РФ от 2 марта 2015 г. N 13-2/25.
Профилактика
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Профилактика
- исключение случайных половых контактов;
- использование средств барьерной контрацепции;
- обследование и лечение половых партнеров [40].
Диспансерное наблюдение
- Рекомендован контроль эффективности лечения рекомендовано осуществлять микроскопическим исследованием нативного препарата и/или микробиологическим (культуральным) методом исследования и/или определением РНК трихомонас вагиналис ( Trichomonas vaginalis ) (NASBA) через 14 дней после окончания лечения, определением ДНК трихомонас вагиналис ( Trichomonas vaginalis. ) методом ПЦР- не ранее, чем через месяц после окончания лечения. При отрицательных результатах обследования пациенты дальнейшему наблюдению не подлежат [41, 54].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Информация
Источники и литература
- Клинические рекомендации Российского общества дерматовенерологов и косметологов
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. — 5-е изд. ‚перераб. и доп. — М.: Деловой экспресс, 2016. — 768 с. Марданлы С.Г., Куляш Г.Ю. Проблемы достоверности и объективной оценки результатов лабораторной диагностики гонореи, трихомониаза и урогенитального хламидиоза: учебно-методическое пособие / С.Г. Марданлы, Г.Ю. Куляш. — Электрогорск: ЗАО «ЭКОлаб», 2011. — 48 с. Хрянин А.А. Решетников О.В. Клиническая и микробиологическая эффективность метронидазола и орнидазола в лечении урогенитального трихомониаза у мужчин. Издание: Антибиотики и химиотерапия. 2006 г, №51 т1, стр 18-21 А.Л.Тихомиров, Ч. Г. Олейник «Урогенитальный трихомониаз» Дерматология и венерология | Опубликовано 22-01-2010 52.А.А.Кубанова ‚В.И.Кисина Рациональная фармакотерапия заболеваний кожи и инфекций передаваемых половым путем 53.Фадеев А.А. ‚ Ломоносов К.М. ‘Выбор оптимального препарата для терапии трихомониаза Регулярные выпуски «РМЖ» №4 от 27.02.2004 54.Рюмин Д.В., Липова Е.В., Баткаев Э.А. УРОГЕНИТАЛЬНЫЙ ТРИХОМОНИАЗ (Пособие для врачей) Москва 2001 55.Клименко, Б.В. Трихомониаз мужчин, женщин и детей / Б.В. Клименко [и др.]. — СПб 56.Ю.К.Скрипкин,Ю.С.Бутов,О.Л.Иванов «Дерматовенерология. Национальное руководство»2013. 57. Е.И. Юнусова, Л.А. Юсупова, З.Ш. Гараева, Г.И. Мавлютова. Особенности диагностики и лечения урогенитального трихомониаза. Журнал «Лечащий Врач» № 05/2014
Информация
Список сокращений
ВИЧ — вирус иммунодефицита человека
ДНК — дезоксирибонуклеиновая кислота
ИПП- инфекции, передаваемые половым путем
МКБ — Международная классификация болезней
ПЦР — полимеразная цепная реакция
РНК — рибонуклеиновая кислотаNASBA (Nucleic Acids Sequence-Based Amplification) — реакция транскрипционной амплификации
Термины и определения
Урогенитальный трихомониаз — инфекция, передаваемая половым путём, возбудителем которой является Trichomonas vaginalis .
Trichomonas vaginalis — жгутиковый простейший одноклеточный паразит, вызывающий поражение урогенитального тракта человека.
Критерии оценки качества медицинской помощи

Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Кубанов Алексей Алексеевич — член-корреспондент РАН, президент ООО «РОДВК», директор ФГБУ «ГНЦДК» Минздрава России, заведующий кафедрой
дерматовенерологии и косметологии ФГБОУ ДПО «РАМНПО» Минздрава России.
2. Серов Владимир Николаевич — академик РАН, доктор медицинских наук, профессор, президент ООО «РОАГ».
3. Абудуев Назирбек Каримуллаевич — доктор медицинских наук, старший научный сотрудник ФГБУ «ГНЦДК» Минздрава России, член Российского общества
дерматовенерологов и косметологов.
4. Аполихина Инна Анатольевна — доктор медицинских наук, профессор, заведующий отделением эстетической гинекологии и реабилитации ФГБУ «НМИЦ дГП
им. В.И. Кулакова» Минздрава России, член Российского общества акушеров- гинекологов.
5. Блохин Борис Моисеевич — доктор медицинских наук, профессор, заслуженный врач РФ, Член Исполкома Союза педиатров России, председатель Российского общества по Неотложной педиатрии, председатель Европейской рабочей группы по симуляционному обучению неотложных состояний в педиатрии, почетный член Нью-Йоркской Академии наук.
6. Богданова Елена Витальевна — старший научный сотрудник научно- организационного отдела ФГБУ «ГНЦДК» Минздрава России, член Российского
общества дерматовенерологов и косметологов.
7. Васильев Михаил Михайлович — доктор медицинских наук, профессор, ведущий научный сотрудник ФГБУ «ГНЦДК» Минздрава России, член Российского
общества дерматовенерологов и косметологов.
8. — Власов Василий Викторович — доктор медицинских наук, профессор, член Экспертного комитета по медицинским исследованиям Европейского бюро Всемирной организации здравоохранения 2007-2017, член Комиссии РАН по противодействию фальсификации научных исследований, Комиссии РАН по борьбе с лженаукой, эксперт РАН, член Общественного совета при Минздраве России, вице-президент Общества специалистов доказательной медицины.
9. Гомберг Михаил Александрович — доктор медицинских наук, профессор, главный научный сотрудник ГБУЗ «МНИЦДК» Департамента здравоохранения г.
Москвы, член Союза «Национальный альянс дерматовенерологов и косметологов», Член Royal College of Physicians (RCP), Член Американской Академии Дерматологии (AAD), член Европейской Академии Дерматовенерологии (EADV), Старший Советник Международного Союза по борьбе с инфекциями, передаваемыми половым путем (IUSTI).
10. Грекова Юлия Николаевна — доктор медицинских наук, доцент, ведущий научный сотрудник научного клинического отдела сифилидологии и ИППП УрНИИДВиИ, Екатеринбург.
11. Гущин Александр Евгеньевич — кандидат биологических наук, ведущий научный сотрудник ГБУЗ «МНИЦДК» Департамента здравоохранения г. Москвы, член
Союза «Национальный альянс дерматовенерологов и косметологов», член комитета по микробиологии Федерации лабораторной медицины, член Европейского союза по борьбе с ИППП (IUSTI/ВОЗ), член Гильдии специалистов по инфекциям, передаваемым половым путем «ЮСТИ РУ».
12. Долгушина Наталия Витальевна — доктор медицинских наук, профессор, заместитель директора — руководитель департамента организации научной деятельности ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, член Российского общества акушеров-гинекологов.
13. Доля Ольга Валентиновна — доктор медицинских наук, главный научный сотрудник ГБУЗ «МНИЦДК» Департамента здравоохранения г. Москвы, член Союза
«Национальный альянс дерматовенерологов и косметологов».
14. Забиров Константин Ильгизарович — доктор медицинских наук, профессор, врач-дерматовенеролог отдела оказания специализированной медицинской помощи (ООСМП) ГБУЗ «МНПЦДК» Департамента здравоохранения г. Москвы, член Союза «Национальный альянс дерматовенерологов и косметологов».
15. Земцов Михаил Алексеевич — кандидат медицинских наук, Заслуженный врач РФ, главный врач ГБУЗ СК КККВД, главный внешний дерматовенеролог и косметолог Министерства здравоохранения Ставропольского края, член Российского общества дерматовенерологов и косметологов.
16. Зиганшин Олег Раисович — доктор медицинских наук, профессор, главный врач ГБУЗ «ЧОУУВД», заведующий кафедрой ФГБОУ ВО «ЮУГМУ» Минздрава России, член Российского общества дерматовенерологов и косметологов.
17. Иванова Маиса Афанасьевна — доктор медицинских наук, профессор, главный научный сотрудник ФГУ ЦНИИОИЗ Минздрава России, главный научный сотрудник ГБУЗ «МНИЦДК» Департамента здравоохранения г. Москвы.
18. Катунин Георгий Леонидович — кандидат медицинских наук, врач- дерматовенеролог ФГБУ «ГНЦДК» Минздрава России, член Российского общества
дерматовенерологов и косметологов.
19. Кисина Вера Ивановна — доктор медицинских наук, профессор, главный научный сотрудник ГБУЗ «МНИЦДК» Департамента здравоохранения г. Москвы, член Союза «Национальный альянс дерматовенерологов и косметологов», член Европейского союза по борьбе с ИППП (IUSTI/ВОЗ), член Гильдии специалистов по инфекциям, передаваемым половым путем «ЮСТИ РУ», член Российского межрегионального общества специалистов по доказательной медицине, член Междисциплинарной ассоциации специалистов репродуктивной медицины (МАРС).
20. Ковалык Владимир Павлович — кандидат медицинских наук, доцент, профессор кафедры дерматовенерологии и косметологии Академии постдипломного образования ФГБУ ФНКЦ ФМБА России, член Союза «Национальный альянс дерматовенерологов и косметологов», член Европейского союза по борьбе с ИШИТ (IUSTI), член Гильдии специалистов по инфекциям, передаваемым половым путем «ЮСТИ РУ».
21. Козлов Роман Сергеевич — член-корреспондент РАН, доктор медицинских наук, профессор НИИ антимикробной химиотерапии ГОУ ВПО «Смоленская
государственная медицинская академия».
22. Любасовская Людмила Анатольевна — кандидат медицинских наук, заведующая отделением клинической фармакологии антимикробных и
иммунобиологических препаратов института микробиологии, антимикробной терапии и эпидемиологии ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, член Российского общества акушеров-гинекологов.
23. Малова Ирина Олеговна — доктор медицинских наук, профессор, заведующая кафедрой дерматовенерологии и косметологии ГБОУ ВПО «Иркутский государственный медицинский университет» Министерства здравоохранения Российской Федерации, г. Иркутск.
24. Минуллин Искандэр Кагапович — главный врач ГАУЗ «Республиканский клинический. кожно-венерологический диспансер», заслуженный врач РФ, главный
специалист по дерматовенерологии и косметологии МЗ РТ, главный специалист по дерматовенерологии и косметологии Приволжского федерального округа.
25. Межевитинова Елена Анатольевна — доктор медицинских наук, ведущий научный сотрудник научно-поликлинического отделения ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, член Российского общества акушеров-гинекологов.
26. Нечаева Ирина Анатольевна — кандидат медицинских наук, врач дерматовенеролог ФГБУ «ГНЦДК» Минздрава России, член Российского общества дерматовенерологов и косметологов.
27. Онипченко Виктория Викторовна — главный врач ГБУЗ НСО «Новосибирской областной клинической кожно-венерологический диспансер», главный специалист но дерматовенерологии и косметологии Новосибирской области, член Российского общества дерматовенерологов и косметологов.
28. Перламутров Юрий Николаевич — доктор медицинских наук, профессор ФГБОУ ВО «МГМСУ им.А.И.Евдокимова» Минздрава России, член Российского
общества дерматовенерологов и косметологов.
29. Плахова Ксения Ильинична — доктор медицинских наук, ученый секретарь, и.о. заведующего отделом ИПП ФГБУ «ГНЦДК» Минздрава России, член Российского общества дерматовенерологов и косметологов.
30. Потекаев Николай Николаевич — доктор медицинских наук, профессор, директор ГБУЗ «МНИЦДК» Департамента здравоохранения г. Москвы, главный
внештатный специалист по дерматовенерологии и косметологии Минздрава РФ, главный специалист по дерматовенерологии и косметологии Департамента здравоохранения Москвы, заведующий кафедрой кожных болезней и косметологии ФДПО «РНИМУ им. Н.И. Пирогова Минздрава России», президент Национального альянса дерматологов и косметологов России.
31. Припутневич Татьяна Валерьевна — доктор медицинских наук, заведующий отделом микробиологии, клинической фармакологии и эпидемиологии ФГБУ «НМИЦ АГИ им. В.И. Кулакова» Минздрава России, член Российского общества акушеров- гинекологов.
32. Прожерин Сергей Витальевич — врач-дерматовенеролог ГБУЗ Свердловской области «Свердловский областной центр профилактики и борьбы со СПИД».
33. Радзинский Виктор Евсеевич — член-корреспондент РАН, доктор медицинских наук, профессор, заведующий кафедрой акушерства и гинекологии с курсом
перинатологии РУДН, вице-президент Российского общества акушеров-гинекологов.
34. Рахматулина Маргарита Рафиковна — доктор медицинских наук, профессор кафедры дерматовенерологии и косметологии с курсом клинической лабораторной диагностики ФГБУ ГНЦ ФМБИ им. А.И.Бурназяна ФМБА России, член Российского общества дерматовенерологов и косметологов.
35. Руднева Наталья Сергеевна — кандидат медицинских наук, главный внештатный специалист дерматовенеролог, косметолог министерства здравоохранения
Тульской области, доцент кафедры пропедевтики внутренних болезней, курса дерматовенерологии медицинского института ФГБОУ ВО «Тульский государственный университет», член Российского общества дерматовенерологов и косметологов.
36. Соколовский Евгений Владиславович — доктор медицинских наук, профессор, зав. кафедрой дерматовенерологии с клиникой «ПСПбГМУим.акад.И.П.Павлова», член Российского общества дерматовенерологов и косметологов.
37. Соломка Виктория Сергеевна — доктор биологических наук, заместитель директора по научной работе ФГБУ «ГНЦДК» Минздрава России, член Российского общества дерматовенерологов и косметологов.
38. (Сысоева Татьяна Александровна — кандидат медицинских наук, доцент кафедры дерматовенерологии и косметологии РМАПО, член Российского общества дерматовенерологов и косметологов.
39. Тартаковский Игорь Семёнович — доктор медицинских наук, профессор, председатель комитета по микробиологии Федерации лабораторной медицины.
40. Фатеева Екатерина Владимировна — младший научный сотрудник отдела ИППП ФГБУ «ГНЦДК» Минздрава России, член Российского общества
дерматовенерологов и косметологов.
41. Фриго Наталья Владиславовна — доктор медицинских наук, заместитель директора по науке ГБУЗ «МНПЦДК» Департамента здравоохранения г. Москвы, член Союза «Национальный альянс дерматовенерологов и косметологов».
42. Хрянин Алексей Алексеевич — доктор медицинских наук, профессор кафедры дерматовенерологии и косметологии ГБОУ ВПО «Новосибирский государственный медицинский университет» Минздрава России, член Российского общества дерматовенерологов и косметологов.
43. Чеботарев Вячеслав Владимирович — доктор медицинских наук, профессор, заведующий кафедрой дерматологии и косметологии с курсом ДПО «Ставропольского государственного медицинского университета» член Российского общества дерматовенерологов и косметологов.
44. Чикин Вадим Викторович — доктор медицинских наук, старший научный сотрудник отдела дерматологии ФГБУ «ГНЦДК» Минздрава России, член Российского общества дерматовенерологов и косметологов.
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Врачи-специалисты: дерматовенерологи, акушеры-гинекологи, урологи, педиатры.
2. Ординаторы и слушатели циклов повышения квалификации по указанным специальностям.Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)

Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)

Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических,
диагностических, лечебных, реабилитационных вмешательств)


Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию -— не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым клиническими рекомендациями, но не чаще 1 раза в 6 месяцев.
Приложение АЗ. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
1. Порядок оказания медицинской помощи по профилю «дерматовенерология», утвержденный Приказом Министерства здравоохранения Российской Федерации
№ 924н от 15 ноября 2012 г
Приложение Б. Алгоритмы действий врача

Приложение В. Информация для пациента
1. С целью предупреждения повторного инфицирования возбудителем урогенитального трихомониаза необходимо обследование и лечение половых партнеров.
2. В период лечения и диспансерного наблюдения необходимо воздержаться от половых контактов или использовать барьерные методы контрацепции до установления излеченности.
3. С целью установления излеченности необходима повторная явка к врачу для обследования (микроскопическим, микробиологическим методами, методом NASBA через 14 дней после окончания лечения, методами ПЦР или ПЦР в реальном времени — не ранее, чем через месяц после окончания лечения).
4. Рекомендуется обследование на другие инфекции, передаваемые половым путем.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Источник https://medportal.ru/enc/venerology/trichomonias/trihomoniaz-u-zhenshchin/
Источник https://diseases.medelement.com/disease/%D1%83%D1%80%D0%BE%D0%B3%D0%B5%D0%BD%D0%B8%D1%82%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B9-%D1%82%D1%80%D0%B8%D1%85%D0%BE%D0%BC%D0%BE%D0%BD%D0%B8%D0%B0%D0%B7-%D0%BA%D0%BF-%D1%80%D1%84-2021/16992
Источник