Пневмония у детей: Как распознать болезнь?
Как и другие болезни, воспаление лёгких лечить нужно на самом начальном этапе. Это позволит избежать осложнений , а порой и сохранит жизнь малышей. Но здесь есть и свои трудности, так как симптомы болезни один в один похожи на протекание гриппа или ОРЗ. Кроме того, у некоторых детей пневмония начинается резко, внезапно, а у других — признаки проявляются медленно, по нарастающей.
Среди самых распространённых признаков воспаления лёгких можно отметить следующие:
- сильный приступообразный кашель;
- отхождение мокроты;
- учащенное дыхание (свыше 40 вдохов за минуту);
- тахикардия (частый пульс);
- температура тела повышается до 38?C и выше и держится дольше трёх суток;
- увеличенное потоотделение;
- покраснение одной из щёчек.
«Родителям стоит знать, что если ребёнок перенёс ОРЗ, а через несколько суток у него поднялась высокая температура, то это верный признак осложнения — воспалительного процесса в лёгких».
Не смотря на сходство симптомов с другими болезнями, сочетание двух или нескольких признаков должно настораживать и стать причиной обращения за экстренной медицинской помощью и более углублённого обследования. В противном случае, при подтверждении наличия пневмонии, болезнь проявится в более тяжёлых формах.
Коварная «немая» пневмония
До половины всех случаев пневмонии, в первой стадии заболевание протекает без классической симптоматики, и основными становятся общие признаки. В таких ситуациях для диагностики используется стетоскоп, а в качестве подтверждения — рентгенография.
Нередко встречается особенность начального этапа воспаления лёгких — состояние под названием «немая» пневмония. Оно сопровождается наполняемостью лёгких воспалительной жидкостью и притоком крови, что затрудняет прослушивание. Опытные специалисты, при подозрении на болезнь, проводят повторное прослушивание через 12-14 часов, так как в это время состояние органа может значительно измениться.
Формы заболевания по типу возбудителя
1. Бактериальная пневмония: виды и признаки

Бактериальное воспаление лёгких — это инфекционное заболевание, вызываемое различными патогенными микроорганизмами. Статистические данные говорят о том, что чаще всего бактериальной пневмонией болеют дети дошкольного возраста и люди пенсионного возраста. Среди располагающих к развитию факторов можно отметить снижение иммунных функций организма.
Все пневмонии данного типа подразделяются на внутрибольничные (госпитальные), в этом случае заражение происходит в лечебном учреждении и внегоспитальные (домашние). Заболевание госпитальной формы протекает очень тяжело и является трудно излечимым. Связано это с устойчивостью возбудителей к препаратам-антибиотикам.
Основными возбудителями бактериальной пневмонии являются:
- гемофильная палочка;
- микоплазма;
- пневмококки (Streptococcus pneumoniae);
- стафилококки;
- синегнойная палочка;
- хламидии;
- клебсиелла и многие другие.
Симптомы и особенности у детей годовалого возраста:
- В большинстве случаев поражение очаговое, реже — крупозное;
- В более 70% случаев осложняется плевритом;
- Протекает с повышением температуры;
- Сопровождается кашлем — первоначально сухим, затем влажным, с отходящей мокротой;
- У пациентов наблюдается нарушенное дыхание;
- аболевание протекает волнообразно.
Особенности детей старше 5 лет:
- Начинается заболевание постепенно;
- Среди симптомов присутствует кашель, приступообразный, с небольшим количеством мокроты;
- Прослушиваются сухие хрипы;
- Температура тела субфебрильная (от 37 до 38°C) с периодическими повышениями до 40°C;
- Дыхание сопровождается болями за грудиной;
- В одном случае из пяти пневмония не выслушивается, а выявляется при помощи рентгена.
2. Пневмококк:
- Начинается остро;
- Болезнь сопровождается ознобом и слабостью;
- Температура может быть очень высокой, или наоборот, опускаться до критических отметок;
- При вдохе ребенок ощущает боль;
- Кашель сопровождается отходом «ржавой» мокроты;
- Наблюдается покраснение щеки со стороны поражённого органа;
- При выдохе ребёнок стонет;
- Учащается сердечный ритм;
- Больные отказываются от еды;
- Артериальное давление понижается;
- Кожа окрашивается в синюшный цвет, особенно в области носогубного треугольника и кончиков пальцев.
3. Стафилококк:
- Поражает детей грудного возраста;
- Сопровождается часто повторяющимися ознобами;
- Нередко становится симптомом сепсиса;
- Течение заболевание тяжёлое;
- Температура высокая;
- Выраженые признаки интоксикации;
- Одышка;
- Ткани лёгких в большинстве случаев значительно повреждены.
4. Синегнойная палочка
- Чаще проявляется у новорождённых и детей до трёх лет;
- Развивается остро, пациент быстро достигает тяжёлого состояния;
- Высокая температура с характерными утренними лихорадочными пиками;
- Присутствуют симптомы интоксикации;
- Одышка;
- Синюшная окраска кожных покровов (цианоз);
- Учащенный сердечный ритм.
5. Клебсиелла
- Поражает новорождённых и младенцев;
- Имеет острое начало;
- Температура тела может повышаться до 40°C;
- Озноб;
- Кашель сильный;
- Отделение вязкой мокроты со сгустками крови;
- Часто сочетается с другими инфекциями.
Вирусная пневмония: возбудители и признаки
Воспаление лёгких может быть вызвано различными вирусами, чаще всего его провоцирует вирус парагриппа, ветряной оспы, кори, цитомегаловирус вирусы категорий A и B. В этом случае у ребёнка лёгочные альвеолы наполняются гнойным экссудатом (жидкостью).
Данная форма пневмонии поражает как деток до года, так и старшего возраста. Среди основных признаков болезни можно отметить следующее:
- в начальной стадии кашель сухой, «лающий», с развитием воспаления переходящий во влажный;
- дыхание учащённое, нередко появляются свисты;
- во время кашля больной ощущает боли в районе лопаток или грудной клетки;
- температура повышена;
- синюшность кожи кончиков пальцев и носогубного треугольника;
- снижение аппетита;
- озноб;
- одышка;
- головные, мышечные, суставные боли.
Нередко пневмония «маскируется» под обычную простуду и распознать её становится сложно. Но при воспалении лёгких, в отличие от обычной простуды, снижения температуры не наблюдается и через 2-3 суток после начала болезни.
Первоначально, вирусное поражение развивается в первые 2-3 суток, а затем, с 3-5 дня происходит присоединение инфекции бактериальной этиологии. Воспаление лёгких становится вирусно-бактериальным.
Острая пневмония: особенности течения и симптомы
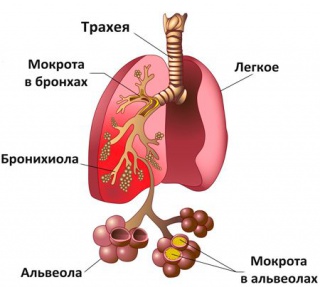
Острая пневмония (pneumonia acuta) — заболевание, имеющее различную этиологию и в зависимости от возбудителя разную симптоматику. Чаще всего эта форма болезни встречается у детей младше 3-летнего возраста. Характеризуется наличием в лёгочных тканях инфильтратов (скопления клеточных элементов с добавлением частиц крови и лимфы) и заполнением альвеол экссудатом с содержащимся в нём нейтрофилами (лейкоцитами, защищающими от инфекционных возбудителей).
Причиной острой пневмонии могут быть:
- вирусы;
- бактерии;
- атипичные возбудители.
Пневмония в острой форме может являться как самостоятельным недугом, так и осложнением ранее перенесённых заболеваний. В зависимости от возбудителя, симптомами острой пневмонии могут быть следующие состояния:
- интоксикационные признаки — лихорадка, отсутствие аппетита, слабость и др.;
- при прослушивании обнаруживаются изменения — шумы, хрипы, короткое дыхание и др.;
- рентген выявляет участки инфильтратов в виде затемнений;
- заболевание в большинстве случаев сопровождается кашлем;
- наблюдается дыхательная недостаточность (одышка, учащённое дыхание и др.
Основным располагающим фактором для развития воспаления лёгких является переохлаждение.
Атипичная пневмония у детей: симптомы и признаки

Атипичная пневмония, или по другому — острый респираторный синдром — это определённая форма воспаления лёгких, вызванная атипичными микробами — хламидиями, микоплазмами, коронавирусами, легионеллой. Особенностями атипичных микроорганизмов является то, что они могут размножаться внутриклеточно. При этом, в отличие от других бактерий, существовать за пределами клеток «хозяина» они не способны
Симптомы атипичной пневмонии в зависимости от возбудителя:
Микоплазма
Чаще диагностируется у детей старше 5 лет. Редко, но всё же встречаются случаи микоплазменной пневмонии новорождённых.
- Начинается заболевание постепенно;
- Среди симптомов присутствует кашель, приступообразный, с небольшим количеством мокроты;
- Прослушиваются сухие хрипы;
- Температура тела субфебрильная (от 37 до 38°C) с периодическими повышениями до 40°C;
- Дыхание сопровождается болями за грудиной;
- В одном случае из пяти пневмония не выслушивается, а выявляется при помощи рентгена.
Хламидия
Чаще поражает детей старше 5 лет, первым явным симптомом является сухой кашель, переходящий затем во влажный
- Протекает одновременно с фарингитом;
- Температура чаще субфебрильная, возможно значительное повышение, но без озноба;
- Заболевание сопровождается головными и мышечными болями, общей слабостью;
- Выслушивание обнаруживает сухие хрипы;
- Нередко на рентгеновских снимках отсутствуют чёткие признаки поражения.
Коронавирус
Может поражать организм детей любого возраста, но тяжелее протекает у малышей младше 2-х лет. Инкубационные период длится 2-3 суток
- Насморк;
- Болевые ощущения при сглатывании;
- Общее недомогание, мышечная слабость;
- Головная боль;
- Бронхиальная обструкция (форма дыхательной недостаточности, возникающая из-за нарушения проходимости бронхиального дерева).
Легионелла
Заболевание фиксируется у детей всех возрастов, в том числе и у грудничков. Средний инкубационный период 3-5 дней
- Начало недуга острое, с повышением температуры, ознобом, мышечными и головными болями;
- Первоначально кашель сухой, со временем перерастающий во влажный с отхождением слизи;
- Появляются боли за грудной клеткой;
- При прослушивании улавливаются мелкопузырчатые хрипы;
- Выраженные признаки интоксикации (потеря аппетита, рвота, слабость и др.);
- Тахикардия;
- Понижение артериального давления.
Первый случай легионеллёза зафиксирован в 1976 году в городе Филадельфия. Во время конгресса легионеров — участников военных действий на территории Индокитая, заболели более двухсот участников. Причиной оказалась заражённая вода, поступающая в отель, в котором остановились конгрессмены. Летальным исходом закончились 34 случая инфецирования.
Скрытая пневмония у детей: особенности и признаки

Эта форма воспаления лёгких является самой опасной, так как нередко протекает без симптомов, свойственных пневмонии. Однако детские лёгкие поражаются и состояние может привести к значительным осложнениям. Основными причинами отсутствия явных признаков отмечают значительное снижение иммунных функций и привыкание организма к определённым препаратам.
Данный тип пневмонии может поражать детей любого возраста, однако повышенная опасность угрожает малышам до трех лет, которые не могут сказать о своих ощущениях. Родителям нужно быть более внимательными к состоянию малыша, так как невыраженные признаки у заболевания все же присутствуют:
- сонливость, слабость, вялость;
- перепады настроения, плаксивость;
- бледность кожных покровов;
- одышка при физической активности;
- отсутствие аппетита;
- болевые ощущения на различных участках тела;
- повышенное потоотделение;
- усиленная жажда.
Статистические данные говорят о том, что по вине невыявленной скрытой (тихой) пневмонии ежегодно погибает около 1500 детей.
Вялотекущая пневмония: симптомы и особенности
Этот тип воспаления лёгких, который относят к отдельной категории, в большинстве случаев является очаговым и протекает в лёгкой форме без выраженных клинических признаков. Пневмония данного вида является осложнением ОРВИ или вируса гриппа и отличается благоприятным исходом. Лечится в домашних условиях, трудности может вызвать только первичная диагностика, включающая только осмотр больного и сбор информации.
При затянувшихся простудных заболеваниях должны насторожить следующие симптомы:
- повышение температуры через двое-трое суток после спада;
- в период выздоровление внезапное ухудшение состояния.
Если наблюдается вторая «волна» болезни, то это сигнал для обращения за консультацией к врачу. Даже без видимых признаков, свойственных пневмонии, подобное явление может настораживать и стать причиной назначения рентгена.
Не стоит путать два понятия — вялотекущее и затяжное воспаление, во втором случае заболевание начинается остро, а затем признаки значительно стихают.
Очаговая пневмония у детей: признаки болезни
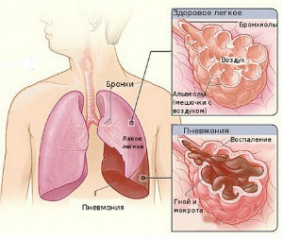
Очаговое воспаление лёгких, или бронхопневмония, чаще всего является осложнением ОРВИ. Оно развивается в течение 5-7 суток после заражения. Болезнь характеризует локализация поражения в ограниченной области лёгкого. Это может быть единичный очаг, минимальный размер которого 10 мм. При инфицированием хламидиями очаги могут быть множественными. Первичные симптомы бронхопневмонии очень похожи на признаки простудного заболевания — это кашель и насморк.
Развитие инфекции приводит к поражению эпитеального покрова бронхов, а затем поражению тканей лёгких. Через 5-7 суток происходит резкое ухудшение состояния, признаки становятся более выраженными:
- сильный кашель, он может быть и сухим и влажным;
- одышка (у грудничков её можно наблюдать даже во время сосания, у детей постарше — при любой, даже незначительной, нагрузке;
- кожные покровы становятся бледными;
- дыхание становится шумным, с явным участием мышц грудной клетки;
- температура тела повышается до 38-39?C и может держаться несколько дней;
- лихорадочное состояние;
- учащение сердечного ритма;
- рвота и тошнота;
- увеличенная печень;
- болевые ощущения в животе.
Прикорневая пневмония: признаки и особые свойства
Данная форма заболевания отличается местом локализации инфекции — она поражает ткани у лёгочного корня, поэтому прикорневую пневмонию очень сложно диагностировать. Различные исследования — рентгеновский снимок, осмотр и выслушивание могут давать разную информацию о месте нахождения поражения. Если это произошло, то скорее всего, у ребёнка прикорневое воспаление лёгких.
Болезнь имеет затяжной характер, она может протекать с ярко выраженными симптомами интоксикации, но так же может их не иметь. Нередко она протекает без нарушений дыхания и хрипов, лишь с незначительным повышением температуры тела. Наличие или отсутствие симптомов зависит, прежде всего от типа возбудителя.
У грудничков можно определить наличие болезни, если кроха часто просит грудь, но сосёт вяло, носогубные треугольник принимает синюшный цвет, в межрёберном пространстве при дыхании у ребёнка втягивается кожа. Если признаки присутствуют, то они проявляются в следующих состояниях:
- сильный, приступообразный сухой кашель;
- выделение большого количества мокроты;
- жёсткое дыхание;
- хрипы;
- ринит;
- першение в горле;
- слабость и озноб в самом начале заболевания.
Внебольничная (внегоспитальная) пневмония: признаки заболевания
Данная форма болезни возникает в первые двое суток со времени госпитализации ребёнка или же за пределами больницы и может поражать одну или обе лёгочные доли. В группе риска данного поражения находятся дети до 5 лет.
На высокий уровень заболевания детей внебольничной, или домашней, пневмонией, влияет анатомическая особенность дыхательной системы и слабая иммунная защита организма. Детские трахея и бронхи узкие, и это становится причиной задержки и застоя мокротной слизи, в которой активно размножаются патогенные микроорганизмы. Дети грудного возраста больше времени проводят лёжа, что может привести к застою крови.
Симптоматика и течение болезни зависит от типа возбудителя и места локализации инфекции. Среди общих признаков можно выделить следующее:
- кашель;
- повышенная температура тела;
- выделение мокроты;
- боль в груди при кашле и дыхании;
- общая слабость;
- повышенное потоотделение в ночное время суток.
Распространённость внебольничной формы воспалении лёгких достаточно высок. Но точных статистических не существует, так как многие случаи заболевания не фиксируются в связи с низким обращением населения за медицинской помощью.
Крупозная пневмония у детей: особые признаки
При данной форме пневмонии у детей поражается вся доля лёгкого. Крупозного воспаления у малышей грудного возраста практически не бывает, чаще всего его диагностируют у детей в возрасте от 2-х до 5-ти лет, более типичная форма же форма этой болезни наблюдается в более старшем возрасте от 5 до 15 лет. При некоторых возбудителях, например, пневмококке, симптомы проявляются в первые сутки после заражения.
Заболевание детей имеет отличия от поражения взрослых:
- отсутствует «ржавая» мокрота;
- в большинстве случаев поражается не вся дола органа, а один или несколько сегментов;
- при выслушивании в острой фазе хрипы обнаруживаются только у 15% детей, и у всех в период разрешения.
Возрастные особенности пневмонии у детей
Существует несколько форм заболевания:
Внутриутробная трансплацентарная
Источником является мать, заражение происходит в утробе. Инфекция к плоду попадает гематогенным путем, то есть через кровь. Характерно наличие очага инфекции в материнском организме. Нередко данный тип болезни может сопровождаться сепсисом. У младенцев в первые часы рождения, при наличии внутриутробной пневмонии, могут наблюдаться следующие симптомы:
- дыхательная недостаточность;
- одышка;
- посинение кожных покровов;
- влажные хрипы.
Рентген может сразу после рождения, подтвердить наличие очагов поражения.
Внутриутробная амниотическая
Источник инфекции — мать, возбудители болезни проникают в организм плода вместе с околоплодными инфицированными водами, которые младенец заглатывает. Одним из признаков наличия поражения является диагностирование у женщины многоводия.
Интранатальная
Источником выступает организм матери. Заражение происходит в период движения плода по родовым путям. Путь передачи инфекции контактный — обсеменение возбудителями, содержащимися в амниотической жидкости (околоплодных водах) и слизистых выделениях Признаки проявляются не сразу, а после 2-3 суток после рождения. Клиническая картина схожа с внутриутробным инфицированием.
Начальный этап характеризуется:
- дыхательной недостаточностью;
- токсикозом;
- слабостью, вялостью;
- младенец отказывается от груди;
- из ротовой полости выделяется пена.
Нередки следующие признаки:
Постнатальная пневмония (домашняя)
Источником инфекции являются окружающие малыша люди дома. Заражение происходит после выписки из роддома. Путь передачи возбудителя инфекции происходит по воздуху — аэрогенный способ. Чаще всего заболевание связывают с наличием пневмококковых возбудителей и массивным обсеменением верхних дыхательных путей.
Заболевание начинается остро, наблюдаются следующие признаки:
- кашель;
- высокая температура;
- отхождение мокроты;
- дыхание может быть слабым или жёстким;
- выслушиваются мелкопузырчатые хрипы.
Постнатальная нозокомиальная(внутрибольничная)
Источником инфекции выступают медицинские работники и оборудование. Инфицирование происходит после рождения. Путей заражения несколько — бронхогенный (болезнь зарождается в бронхах), контактный, аэрогенный (редкое заражение через воздух). Чаще начинаются на первой неделе жизни с общих симптомов токсикоза.
Характеризуется признакми острого токсикоза и изменение кислотно-щелочного баланса в сторону увеличения ислотности. Чаще симптомы имеют стёртые признаки, может иметь быстрое течение со смертельным исходом. У младенцев на ИВЛ (искусственной вентиляции лёгких) может развиваться ранняя пневмония — в первые 5 суток, и поздняя — в последующие 5 дней.
Симптомы воспаления у детей старше двух лет
Чаще пневмония развивается при наличии простудного заболевания. И резкий температурный скачок в стадии улучшения состояния должен обеспокоить родителей. В этот же период возможно усиление интоксикационных признаков и кашля.
У ребёнка может наблюдаться длительная, до недели, вялость, нарушение сна. Появляется одышка, дыхание учащается. Возможна бледность кожи. Высокая температура, которая держится дольше 4-х суток и не сбивается традиционными средствами, также может сигнализировать о наличие воспалительного процесса в лёгких.
Методы диагностики заболевания у детей
Первичным методом выявления болезни является первичный приём, включающий в себя опрос, выслушивание при помощи стетоскопа, измерение температуры тела, осмотр и пальпация (прощупывание). При наличие определённых симптомов пациент направляется на подтверждение диагноза — рентгенологическое исследование. Снимок укажет точное расположения поражённого очага инфекции. Особенно эта информация важна при повторных заболеваниях пневмонией.
Для выявления типа возбудителя назначается лабораторное исследование слизистых выделений из носа и мокроты. В этих целях используют следующие методы:
- иммуноферментный;
- иммунофлуоресцентный;
- ДНК-полимеразный.
Общий анализ крови показывает количество лейкоцитов, ускорение СОЭ и токсическую зернистость нейтрофилов.
Дифференциальное диагностирование пневмонии
Симптомы пневмонии нередко похожи на признаки других заболеваний:
- бронхит;
- бронхиолит;
- туберкулез, тромбоэмболия легочной артерии (ТЭЛА), опухоли;
- аллергия, орнитоз;
- аллергический пневмонит;
- саркоидоз и коллагеноз.
Бронхиолит характеризуется наличием одышкой экспираторного характера, то есть затруднён выдох, рентген указывает только на усиление лёгочного рисунка, без затемнений. Нередко пневмонию путают с проявлениями туберкулёза. В этом случае помимо внешних признаков назначаются туберкулиновые пробы и микробиологические исследования.
Кроме того, для дифференциации болезни используются следующие методы:
- ультразвуковое исследование (УЗИ) лёгких;
- исследование биологических жидкостей — крови, слизи, мокроты и урины;
- тестовые биохимические пробы;
- состав плевральной жидкости;
- серологические исследования;
- инвазивные методы (с использованием введённых в организм контрастных веществ).
Современная медицина позволяет отличить пневмонию от других схожих заболеваний. Это очень коварная болезнь и только повышенное внимание к ребенку поможет ее вовремя распознать.
Пневмония у детей
Пневмония у детей – острый инфекционный процесс в легочной паренхиме с вовлечением в воспаление всех структурно-функциональных единиц респираторного отдела легких. Пневмония у детей протекает с признаками интоксикации, кашлем, дыхательной недостаточностью. Диагноз пневмонии у детей ставится на основе характерной аускультативной, клинико-лабораторной и рентгенологической картины. Лечение пневмонии у детей требует назначения антибиотикотерапии, бронхолитиков, жаропонижающих, отхаркивающих, антигистаминных средств; в стадии разрешения – физиотерапии, ЛФК, массажа.
- Причины
- Классификация
- Симптомы пневмонии у детей
- Диагностика
- Лечение пневмонии у детей
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Пневмония у детей — острое инфекционное поражения легких, сопровождающееся наличием инфильтративных изменений на рентгенограммах и симптомов поражения нижних дыхательных путей. Распространенность пневмонии составляет 5-20 случаев на 1000 детей раннего возраста и 5–6 случаев на 1000 детей в возрасте старше 3 лет. Заболеваемость пневмонией среди детей ежегодно повышается в период сезонной эпидемии гриппа. Среди различных поражений респираторного тракта у детей доля пневмонии составляет 1-1,5%. Несмотря на достижения диагностики и фармакотерапии, показатели заболеваемости, осложнений и смертности от пневмонии среди детей остаются стабильно высокими. Все это делает изучение пневмонии у детей актуальным вопросом педиатрии и детской пульмонологии.

Пневмония у детей
Причины
Этиология пневмонии у детей зависит от возраста и условий инфицирования ребенка. Пневмонии новорожденных обычно связаны с внутриутробным или внутрибольничным инфицированием. Врожденные пневмонии у детей часто вызываются вирусом простого герпеса типов 1 и 2 типов, ветряной оспы, цитомегаловирусом, хламидией. Среди внутригоспитальных патогенов ведущая роль принадлежит стрептококкам группы В, золотистому стафилококку, кишечной палочке, клебсиелле. У недоношенных и доношенных новорожденных велика этиологическая роль вирусов – гриппа, РСВ, парагриппа, кори и др.
У детей первого года жизни преобладающим возбудителем внебольничной пневмонии выступает пневмококк (до 70-80% случаев), реже — гемофильная палочка, моракселла и др. Традиционными патогенами для детей дошкольного возраста служат гемофильная палочка, кишечная палочка, протей, клебсиелла, энтеробактер, синегнойная палочка, золотистый стафилококк. У детей школьного возраста, наряду с типичным воспалением легких, возрастает число атипичных пневмоний, вызванных микоплазменной и хламидийной инфекцией. Факторами, предрасполагающими к развитию пневмонии у детей, служат недоношенность, гипотрофия, иммунодефицит, стресс, охлаждение, хронические очаги инфекции (кариес зубов, гайморит, тонзиллит).
В легкие инфекция проникает преимущественно аэрогенным путем. Внутриутробная инфекция в сочетании с аспирацией околоплодных вод приводят к возникновению внутриутробной пневмонии. Развитие аспирационной пневмонии у детей раннего возраста может происходить вследствие микроаспирации секрета носоглотки, привычной аспирации пищи при срыгиваниях, гастроэзофагеальном рефлюксе, рвоте, дисфагии. Возможно гематогенное распространение патогенов из внелегочных очагов инфекции. Инфицирование госпитальной флорой нередко происходит при проведении ребенку трахеальной аспирации и бронхоальвеолярного лаважа, ингаляции, бронхоскопии, ИВЛ.
«Проводником» бактериальной инфекции обычно выступают вирусы, поражающие слизистую респираторного тракта, нарушающие барьерную функцию эпителия и мукоцилиарный клиренс, увеличивающие продукцию слизи, снижающие местную иммунологическую защиту и облегчающие проникновение возбудителей в терминальные бронхиолы. Там происходит интенсивное размножение микроорганизмов и развитие воспаления, в которое вовлекаются прилегающие участки легочной паренхимы. При кашле инфицированная мокрота забрасывается в крупные бронхи, откуда попадает в другие респираторные бронхиолы, обусловливая образование новых воспалительных очагов.
Организации очага воспаления способствует бронхиальная обструкция и формирование участков гиповентиляции легочной ткани. Вследствие нарушения микроциркуляции, воспалительной инфильтрации и интерстициального отека нарушается перфузия газов, развивается гипоксемия, респираторный ацидоз и гиперкапния, что клинически выражается признаками дыхательной недостаточности.
Классификация
В используемой в клинической практике классификации учитываются условия инфицирования, рентгеноморфологические признаки различных форм пневмонии у детей, тяжесть, длительность, этиология заболевания и т. д.
По условиям, в которых произошло инфицирование ребенка, выделяют внебольничные (домашние), внутрибольничные (госпитальные) и врожденные (внутриутробные) пневмонии у детей. Внебольничная пневмония развивается в домашних условиях, вне лечебного учреждения, главным образом, как осложнение ОРВИ. Внутрибольничной считается пневмония, возникшая спустя 72 часа после госпитализации ребенка и в течение 72 часов после его выписки. Госпитальные пневмонии у детей имеют наиболее тяжелые течение и исход, поскольку у внутрибольничной флоры нередко развивается резистентность к большинству антибиотиков. Отдельную группу составляют врожденные пневмонии, развивающиеся у детей с иммунодефицитом в первые 72 часа после рождения и неонатальные пневмонии у детей первого месяца жизни.
С учетом рентгеноморфологических признаков пневмония у детей может быть:
- Очаговой (очагово-сливной) – с очагами инфильтрации диаметром 0,5-1 см, расположенными в одном либо нескольких сегментах легкого, иногда – билатерально. Воспаление легочной ткани носит катаральный характер с образованием в просвете альвеол серозного экссудата. При очагово-сливной форме происходит слияние отдельных участков инфильтрации с образованием большого очага, нередко занимающего целую долю.
- Сегментарной – с вовлечением в воспаление целого сегмента легкого и его ателектазом. Сегментарное поражение часто протекает в виде затяжной пневмонии у детей с исходом в легочный фиброз или деформирующий бронхит.
- Крупозной – с гиперергическим воспалением, проходящим стадии прилива, красного опеченения, серого опеченения и разрешения. Воспалительный процесс имеет лобарную или сублобарную локализацию с вовлечением плевры (плевропневмония).
- Интерстициальной – с инфильтрацией и пролиферацией интерстициальной (соединительной) ткани легких очагового или диффузного характера. Интерстициальная пневмония у детей обычно вызывается пневмоцистами, вирусами, грибами.
По тяжести течения различают неосложненные и осложненные формы пневмонии у детей. В последнем случае возможно развитие дыхательной недостаточности, отека легких, плеврита, деструкции легочной паренхимы (абсцесса, гангрены легкого), экстрапульмональных септических очагов, сердечно-сосудистых нарушений и т. д.
Течение пневмонии у детей может быть острым или затяжным. Острая пневмония разрешается в сроки 4-6 недель; при затяжной пневмонии клинико-рентгенологические признаки воспаления сохраняются более 1,5 месяцев. По этиологии выделяются вирусную, бактериальную, грибковую, паразитарную, микоплазменную, хламидийную, смешанную формы пневмонии у детей.
Симптомы пневмонии у детей
Клиника очаговой пневмонии у детей обычно развивается на 5-7-й день ОРВИ. Общеинфекционная симптоматика характеризуется фебрильной температурой тела (>38°С), признаками интоксикации (вялостью, нарушением сна, бледностью кожных покровов, расстройством аппетита; у грудных детей — срыгиваниями и рвотой). Респираторные симптомы пневмонии у ребенка включают кашель (влажный или сухой), одышку, периоральный цианоз; иногда — участие в дыхании вспомогательной мускулатуры, втяжение межреберий. Течение очагово-сливной пневмония у детей всегда более тяжелое; нередко с дыхательной недостаточностью, токсическим синдромом, развитием плеврита или деструкции легочной ткани.
Сегментарные пневмонии у детей протекают с лихорадкой, интоксикацией и дыхательной недостаточностью различной степени выраженности. Процесс восстановления может затягиваться до 2-3 месяцев. В дальнейшем на месте воспаления может формироваться сегментарный фиброателектаз или бронхоэктазы.
Клиника крупозной пневмонии у детей отличается бурным началом, высокой лихорадкой с ознобами, болью при кашле и дыхании в грудной клетке, откашливанием «ржавой» мокроты, выраженной дыхательной недостаточностью. Нередко при пневмонии у детей развивается абдоминальный синдром с рвотой, болями в животе с симптомами раздражения брюшины.
Интерстициальная пневмония у детей характеризуется преобладанием симптомов нарастающей дыхательной недостаточности: одышки, цианоза, мучительного кашля со скудной мокротой, ослабления дыхания; нередко — признаками правожелудочковой сердечной недостаточности.
Диагностика
Основу клинической диагностики пневмонии у детей составляет общая симптоматика, аускультативные изменения в легких и рентгенологические данные. При физикальном обследовании ребенка определяется укорочение перкуторного звука, ослабление дыхания, мелкопузырчатые или крепитирующие хрипы. «Золотым стандартом» выявления пневмонии у детей остается рентгенография легких, позволяющая обнаружить инфильтративные или интерстициальные воспалительные изменения.
Этиологическая диагностика включает вирусологические и бактериологические исследования слизи из носа и зева, бакпосев мокроты; ИФА и ПЦР-методы выявления внутриклеточных возбудителей.
Гемограмма отражает изменения воспалительного характера (нейтрофильный лейкоцитоз, увеличение СОЭ). Детям с тяжелой пневмонией необходимо проводить исследование биохимических показателей крови (печеночных ферментов, электролитов, креатинина и мочевины, КОС), пульсоксиметрию.
Пневмонию у детей необходимо отличать от ОРВИ, острого бронхита, бронхиолита, туберкулеза, муковисцидоза. В типичных случаях диагностика пневмонии у детей проводится участковым педиатром; в сомнительных ситуациях ребенку требуется консультация детского пульмонолога или фтизиатра, проведение КТ легких, фибробронхоскопии и др.
Лечение пневмонии у детей
Основаниями для госпитализации ребенка, заболевшего пневмонией, являются: возраст до 3-х лет, вовлечение в воспаление двух и более долей легких, тяжелая дыхательная недостаточность, плеврит, тяжелые энцефалопатии, гипотрофия, врожденные пороки сердца и сосудов, хроническая патология легких (бронхиальная астма, бронхолегочная дисплазия и др.), почек (гломерулонефрит, пиелонефрит), состояния иммунодефицита. В лихорадочном периоде ребенку показан постельный режим, рациональное питание и питьевая нагрузка.
Основным методом лечения пневмонии у детей является эмпирическая, а затем этиотропная антибактериальная терапия, для которой могут использоваться бета-лактамы (амоксициллин+клавулановая кислота и др.), цефалоспорины (цефуроксим, цефамандол), макролиды (мидекамицин, азитромицин, кларитромицин), фторхинолоны (ципрофлоксацин, офлоксацин), имипенемы (имипенем) и др. При неэффективности терапии в течение 36-48 часов стартовый антибиотик заменяют на препарат из другой группы.
Симптоматическая и патогенетическая терапия пневмонии у детей включает назначение препаратов жаропонижающего, муколитического, бронхолитического, антигистаминного действия. После стихания лихорадки показано физиолечение: СВЧ, индуктотермия, электрофорез, ингаляции, массаж грудной клетки, перкуторный массаж, ЛФК.
Прогноз и профилактика
При своевременном распознавании и лечении исход пневмонии у детей благоприятный. Неблагоприятный прогноз имеют пневмонии, вызванные высоковирулентной флорой, осложненные гнойно-деструктивными процессами; протекающие на фоне тяжелых соматических заболеваний, иммунодефицитных состояний. Затяжное течение пневмонии у детей раннего возраста чревато формированием хронических бронхолегочных заболеваний.
Профилактика пневмонии у детей заключается в организации хорошего ухода за ребенком, его закаливании, предупреждении ОРВИ, лечении ЛОР-патологии, вакцинации против гриппа, пневмококковой инфекции, гемофильной инфекции. Все дети, переболевшие пневмонией, подлежат диспансерному учету у педиатра в течение 1 года с проведением контрольной рентгенографии грудной клетки, ОАК, осмотра ребенка детским пульмонологом, детским аллергологом-иммунологом и детским отоларингологом.
Источник http://cmcfedorov.ru/stati/pnevmoniya_u_detey
Источник https://www.krasotaimedicina.ru/diseases/children/pneumonia
Источник