Артериальная гипертензия (гипертония) — симптомы и лечение
Что такое артериальная гипертензия (гипертония)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 26 лет.
Над статьей доктора Зафираки Виталия Константиновича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Кардиолог Cтаж — 26 лет Доктор наук
«Нейроцентр» (ранее «Нейроцентр Игоря Реверчука»)
«Лаборатория респираторной поддержки»
Краевая больница №2 (ККБ №2)
«Клиника WMT» на Постовой
Дата публикации 30 октября 2017 Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Основной критерий артериальной гипертонии (или артериальной гипертензии) как целой группы заболеваний — стабильное, то есть выявленное при неоднократных измерениях в разные дни, повышение артериального давления (АД). Вопрос о том, какое именно АД считать повышенным, не так прост, как может показаться. Дело в том, что среди практически здоровых людей диапазон значений АД достаточно широк. Результаты длительного наблюдения за людьми с разными уровнями АД показали, что уже начиная с уровня 115/75 мм рт. ст., каждое дополнительное увеличение АД на 10 мм рт. ст. сопровождается увеличением риска развития болезней сердечно-сосудистой системы ( прежде всего, ишемической болезни сердца и инсульта) [1] . Однако пользу от современных методов лечения артериальной гипертонии удалось доказать в основном лишь для тех пациентов, у которых АД превышало значение 140/90 мм рт. ст. Именно по этой причине договорились считать это пороговое значение критерием для выделения артериальной гипертонии.
Повышением артериального давления могут сопровождаться десятки различных хронических заболеваний, и гипертоническая болезнь — лишь одно из них, но самое частое: примерно 9 случаев из 10. Диагноз ГБ устанавливается в тех случаях, когда имеется стабильное повышение АД, но при этом никаких иных заболеваний, которые приводят к повышению АД, не обнаруживается.
Гипертоническая болезнь — это болезнь, для которой стабильное повышение АД служит основным ее проявлением. Факторы риска, увеличивающие вероятность ее развития, были установлены при наблюдениях за большими группами людей. Помимо имеющейся у некоторых людей генетической предрасположенности, среди таких факторов риска находятся:
- ожирение;
- малоподвижность;
- избыточное потребление поваренной соли, алкоголя;
- хронический стресс;
- курение.
В общем, все те особенности, которые сопутствуют современному городскому образу жизни в индустриально развитых странах [2] . Именно поэтому гипертоническая болезнь считается заболеванием, связанным с образом жизни, и его целенаправленные изменения к лучшему должны всегда рассматриваться в рамках программы лечения гипертонической болезни в каждом индивидуальном случае.
Какие же еще заболевания сопровождаются повышением артериального давления? Это многие заболевания почек (пиелонефрит, гломерулонефрит, поликистоз, диабетическая нефропатия, стеноз (сужение) почечных артерий и др.), ряд эндокринных болезней (опухоли надпочечников, гипертиреоз, болезнь и синдром Кушинга), синдром обструктивного апноэ во сне [3] , некоторые другие, более редкие болезни [4] . Регулярный прием таких лекарств, как, например, глюкокортикостероиды, нестероидные противовоспалительные препараты, оральные контрацептивы тоже может приводить к стойкому повышению АД [5] . Перечисленные выше заболевания и состояния приводят к развитию так называемых вторичных, или симптоматических, артериальных гипертензий. Врач устанавливает диагноз гипертонической болезни, если в ходе беседы с пациентом, выяснения истории развития болезни, осмотра, а также по результатам некоторых, в основном, несложных лабораторных и инструментальных методов исследования, диагноз какой-либо из вторичных артериальных гипертензий представляется маловероятным.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы артериальной гипертензии
Повышенное артериальное давление само по себе у многих людей не проявляется какими-либо субъективными ощущениями. Если же повышенное АД сопровождается симптомами, это может быть ощущение тяжести в голове, головная боль, мелькание перед глазами, тошнота, головокружение, неустойчивость при ходьбе, а также ряд других симптомов, довольно неспецифичных для повышенного артериального давления. Перечисленные выше симптомы гораздо отчетливее проявляют себя при гипертоническом кризе — внезапном значительном подъеме АД, приводящем к явному ухудшению состояния и самочувствия.
Можно было бы и дальше перечислять через запятую возможные симптомы ГБ, но особой пользы в этом нет. Почему? Во-первых, все эти симптомы неспецифичны для гипертонической болезни (т.е. могут встречаться как по отдельности, так и в различных сочетаниях и при других болезнях), а во-вторых, для констатации наличия артериальной гипертонии важен сам факт стабильного повышения артериального давления. А выявляется это не оценкой субъективных симптомов, а только при измерениях АД, причем неоднократных. Имеется в виду, во-первых, что «за один присест» следует измерять АД дважды или трижды (с небольшим перерывом между измерениями) и принимать за истинное АД среднее арифметическое из двух или трех измеренных значений. Во-вторых, стабильность повышения АД (критерий диагностики гипертонической болезни как хронического заболевания) следует подтвердить при измерениях в разные дни, желательно с интервалом не менее недели.
В случае развития гипертонического криза симптомы будут обязательно, иначе это не гипертонический криз, а просто бессимптомное повышение АД. И симптомы эти могут быть как те, что перечислены выше, так и другие, более серьезные — о них говорится в разделе «Осложнения».
Симптоматические (вторичные) артериальные гипертензии развиваются в рамках других болезней, и поэтому их проявления, помимо собственно симптомов повышенного АД (если таковые имеются), зависят от основного заболевания. Например, при гиперальдостеронизме это может быть мышечная слабость, судороги и даже преходящие (длятся часы — сутки) параличи в мышцах ног, рук, шеи. При синдроме обструктивного апноэ сна — храп, остановки дыхания во сне, дневная сонливость.
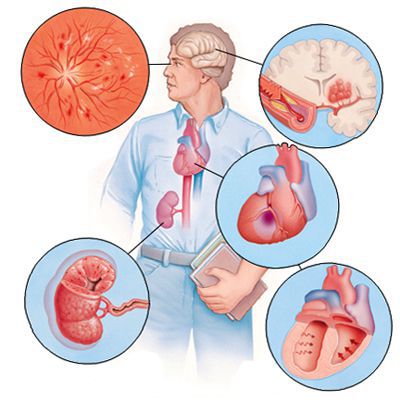
Если гипертоническая болезнь с течением времени — обычно многих лет — приводит к поражению различных органов (их в данном контексте называют «органы-мишени»), то это может проявиться снижением памяти и интеллекта, инсультом либо преходящим нарушением мозгового кровообращения, увеличением толщины стенок сердца, ускоренным развитием атеросклеротических бляшек в сосудах сердца и других органов, инфарктом миокарда или стенокардией, снижением скорости фильтрации крови в почках и т. д. Соответственно, клинические проявления будут обусловлены уже этими осложнениями, а не повышением АД как таковым.
Патогенез артериальной гипертензии
При гипертонической болезни нарушение регуляции сосудистого тонуса и повышенное артериального давления являются основным содержанием этой болезни, так сказать, ее «квитэссенцией». Такие факторы, как генетическая предрасположенность, ожирение, малоподвижность, избыточное потребление поваренной соли, алкоголя, хронический стресс, курение и ряд других, в основном, связанных с особенностями образа жизни, приводят с течением времени к нарушению функционирования эндотелия — внутреннего слоя артериальных сосудов толщиной в один клеточный слой, который активно участвует в регуляции тонуса, а значит, и просвета сосудов. Тонус сосудов микроциркуляторного русла, а значит и объем местного кровотока в органах и тканях, автономно регулируются эндотелием, а не непосредственно центральной нервной системой [6] . Это система местной регуляции АД. Однако имеются и другие уровни регуляции АД — центральная нервная система, эндокринная система и почки (которые реализуют свою регуляторную роль тоже во многом благодаря способности участвовать в гормональной регуляции на уровне целостного организма). Нарушения в этих сложных регуляторных механизмах приводят, в целом, к снижению способности всей системы тонко подстраиваться под постоянно изменяющиеся потребности органов и тканей в кровоснабжении.
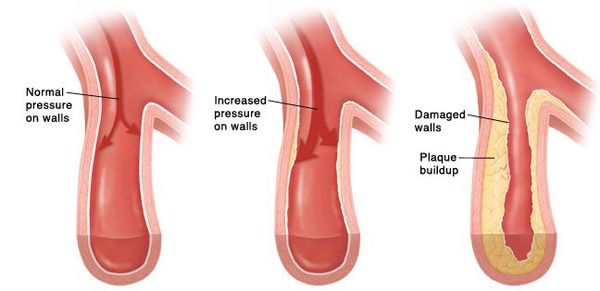
Со временем развивается стойкий спазм мелких артерий, а в дальнейшем их стенки изменяются настолько, что уже неспособны вернуться в исходное состояние. В более крупных сосудах из-за постоянно повышенного артериального давления ускоренными темпами развивается атеросклероз. Стенки сердца становятся толще, развивается гипертрофия миокарда, а затем и расширение полостей левого предсердия и левого желудочка [7] . Повышенное давление повреждает почечные клубочки, их количество уменьшается и, как следствие, снижается способность почек к фильтрации крови. В мозге из-за изменения кровоснабжающих его сосудов также происходят негативные изменения — появляются мелкие очаги кровоизлияний, а также мелкие участки некроза (гибели) клеток мозга [8] . При разрыве атеросклеротической бляшки в сосуде достаточно крупного размера происходит тромбоз, просвет сосуда перекрывается, это приводит к инсульту.
Классификация и стадии развития артериальной гипертензии
Гипертоническая болезнь в зависимости от величины повышенного АД разделяют на три степени [9] . Кроме того, с учетом повышения риска сердечно-сосудистых заболеваний в масштабе «годы-десятилетия» уже начиная с уровня АД выше 115/75 мм рт. ст., выделяют еще несколько градаций уровня артериального давления.
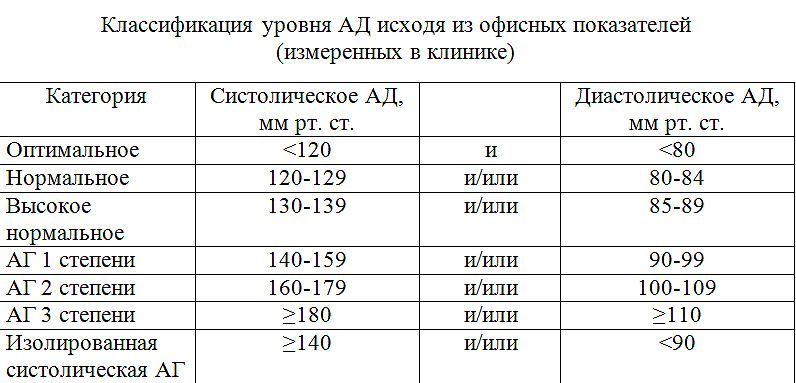
Если значения систолического и диастолического АД попадают в разные категории, то степень артериальной гипертонии оценивается по наивысшему из двух значений, причем неважно — систолическому или диастолическому. Степень повышения АД при диагностике гипертонической болезни устанавливают при неоднократных измерениях в разные дни.
В нашей стране продолжают выделять стадии гипертонической болезни [10] , в то время как в Европейских рекомендациях по диагностике и лечению артериальной гипертонии какие-либо стадии не упоминаются. Выделение стадий призвано отразить этапность течения гипертонической болезни от ее начала до появления осложнений.
Этих стадий три:
- I стадия подразумевает, что пока еще нет явного поражения тех органов, которые наиболее часто поражаются при этой болезни: отсутствует увеличение (гипертрофия) левого желудочка сердца, нет значительного снижения скорости фильтрации в почках, которая определяется с учетом уровня креатинина в крови, в моче не выявляется белок альбумин, не обнаруживается утолщение стенок сонных артерий или атеросклеротические бляшки в них, и т. д. Такое поражение внутренних органов обычно протекает бессимптомно.
- Если есть хотя бы один из перечисленных признаков, диагностируют II стадию гипертонической болезни.
- Наконец, о III стадии гипертонической болезни говорят тогда, когда имеется хотя бы одно сердечно-сосудистое заболевание с клиническими проявлениями, связанное с атеросклерозом (инфаркт миокарда, инсульт, стенокардия напряжения, атеросклеротическое поражение артерий нижних конечностей), или, например, серьезное поражение почек, проявляющееся выраженным снижением фильтрации и/или значительной потерей белка с мочой.
Не всегда эти стадии закономерно сменяют одна другую: например, человек перенес инфаркт миокарда, а через несколько лет присоединилось повышение АД — получается, у такого больного гипертоническая болезнь сразу III стадии. Смысл выделения стадий в основном состоит в том, чтобы ранжировать больных по степени риска сердечно-сосудистых осложнений. От этого зависят и лечебные мероприятия: чем выше риск, тем интенсивнее проводимое лечение. Риск при формулировке диагноза оценивают четырьмя градациями. При этом 4-ая градация соответствует наибольшему риску.
Осложнения артериальной гипертензии
Цель лечения гипертонической болезни — не «сбивание» повышенного артериального давления, а максимальное снижение риска сердечно-сосудистых и других осложнений в долговременном аспекте, поскольку этот риск — опять-таки, при оценке в масштабе «годы-десятилетия» — увеличивается на каждые дополнительные 10 мм рт. ст. уже от уровня АД 115/75 мм рт. ст. Имеются в виду такие осложнения, как инсульт, ишемическая болезнь сердца, сосудистая деменция (слабоумие), хроническая почечная и хроническая сердечная недостаточность, атеросклеротическое поражение сосудов нижних конечностей.
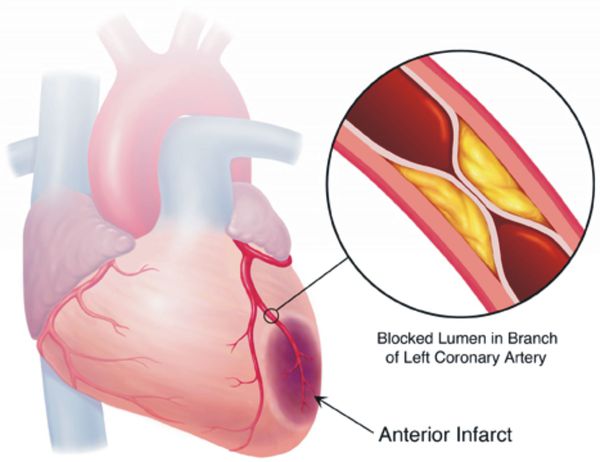
Большинство больных гипертонической болезнью до поры до времени ничего не беспокоит, поэтому у них нет особой мотивации лечиться, регулярно принимая определенный минимум лекарственных препаратов и изменив образ жизни на более здоровый. Однако в лечении гипертонической болезни не существует каких-то одноразовых мероприятий, которые бы позволили навсегда забыть об этой болезни, ничего более не делая для ее лечения.
Диагностика артериальной гипертензии
С диагностикой артериальной гипертонии как таковой все обычно обстоит довольно просто: для этого требуется лишь неоднократно зарегистрированное АД на уровне 140/90 мм рт. ст. и выше. Но гипертоническая болезнь и артериальная гипертония — не одно и то же: как уже говорилось, повышением АД может проявляться целый ряд заболеваний, и гипертоническая болезнь — только одно из них, хотя и самое частое. Врач, проводя диагностику, с одной стороны, должен убедиться в стабильности повышения АД, а с другой — оценить вероятность того, не является ли повышение АД проявлением симптоматической (вторичной) артериальной гипертонии.
Для этого на первом этапе диагностического поиска врач выясняет, в каком возрасте впервые начало повышаться АД, нет ли таких симптомов, как, например, храп с остановками дыхания во сне, приступы мышечной слабости, необычные примеси в моче, приступы внезапного сердцебиения с потливостью и головной болью и т.д. Имеет смысл уточнить, какие лекарственные препараты и биодобавки принимает пациент, т.к. в некоторых случаях именно они могут привести к повышению АД или усугублению уже повышенного. Несколько рутинных (выполняемых практически всем пациентам с повышенным АД) диагностических тестов, наряду со сведениями, полученными в ходе беседы с врачом, помогают оценить вероятность некоторых форм вторичной гипертонии: общий анализ мочи, определение в крови концентрации креатинина и глюкозы, а иногда — калия и других электролитов. В целом же, с учетом невысокой распространенности вторичных форм артериальной гипертонии (около 10% от всех ее случаев) для дальнейшего поиска этих заболеваний как возможной причины повышенного АД надо иметь веские основания. Поэтому, если на первом этапе диагностического поиска не обнаруживается существенных данных в пользу вторичного характера артериальной гипертонии, то в дальнейшем считается, что АД повышено за счет гипертонической болезни. Это суждение может быть иногда впоследствии пересмотрено по мере появления новых данных о пациенте.
Помимо поиска данных за возможный вторичный характер повышения АД, врач устанавливает наличие факторов риска сердечно-сосудистых заболеваний (это нужно для оценки прогноза и более целенаправленного поиска поражения внутренних органов), а также, возможно, уже существующих болезней сердечно-сосудистой системы или их бессимптомного поражения — это влияет на оценку прогноза и стадии гипертонической болезни, выбор лечебных мероприятий. С этой целью, помимо беседы с пациентом и его осмотра, выполняется ряд диагностических исследований (например, электрокардиография, эхокардиография, ультразвуковое исследование сосудов шеи, при необходимости — некоторые другие исследования, характер которых определяется уже полученными о пациенте медицинскими данными).
Суточное мониторирование АД с помощью специальных компактных приборов позволяет оценить изменения АД в ходе привычного для пациента образа жизни. Данное исследование необходимо не во всех случаях — в основном, если измеренное на приеме у врача АД значительно отличается от измеренного дома, при необходимости оценить ночное АД, при подозрении на эпизоды гипотонии, иногда — для оценки эффективности проводимого лечения.
Таким образом, одни диагностические методы при обследовании пациента с повышенным АД применяются во всех случаях, к применению других методов подходят более избирательно, в зависимости от уже полученных о пациенте данных, для проверки предположений, возникших у врача в ходе предварительного обследования.
Лечение артериальной гипертензии
В отношении немедикаментозных мер, направленных на лечение гипертонической болезни, больше всего убедительных доказательств накоплено о положительной роли снижения потребления поваренной соли, уменьшения и удержания на этом уровне массы тела, регулярных физических тренировках (нагрузках), не более чем умеренном употреблении алкоголя, а также об увеличении содержания в рационе овощей и фруктов. Только все эти меры эффективны как часть долговременных изменений того нездорового образа жизни, который и привел к развитию гипертонической болезни. Так, например, снижение массы тела на 5 кг приводило к снижению АД в среднем на 4,4/3,6 мм рт. ст. [9] — вроде бы, немного, но в сочетании с другими вышеперечисленными мерами по оздоровлению образа жизни эффект может оказаться весьма значительным.
Оздоровление образа жизни обосновано практически для всех больных гипертонической болезнью, а вот медикаментозное лечение показано хотя и не всегда, но в большинстве случаев. Если больным с повышением АД 2 и 3 степеней, а также при гипертонической болезни любой степени с высоким рассчитанным сердечно-сосудистым риском медикаментозное лечение назначают обязательно (его долговременная польза продемонстрирована во многих клинических исследованиях), то при гипертонической болезни 1 степени с низким и средним рассчитанным сердечно-сосудистым риском польза такого лечения не была убедительно доказана в серьезных клинических испытаниях. В таких ситуациях возможную пользу от назначения медикаментозной терапии оценивают индивидуально, учитывая предпочтения пациента. Если, несмотря на оздоровление образа жизни, повышение АД у таких пациентов сохраняется на протяжении ряда месяцев при повторных визитах к врачу, необходимо вновь переоценить необходимость применения лекарств. Тем более, что величина расчетного риска часто зависит от полноты обследования пациента и может оказаться значительно выше, чем это представлялось вначале. Почти во всех случаях лечения гипертонической болезни стремятся добиться стабилизации АД ниже 140/90 мм рт. ст. Это не означает, что оно в 100% измерений будет находиться ниже этих значений, но чем реже АД при измерении в стандартных условиях (описанных в разделе «Диагностика») будет превышать этот порог, тем лучше. Благодаря такому лечению значительно уменьшается риск сердечно-сосудистых осложнений, а гипертонические кризы если и случаются, то гораздо реже, чем без лечения. Благодаря современным лекарственным препаратам те негативные процессы, которые при гипертонической болезни неизбежно и подспудно разрушают со временем внутренние органы (прежде всего, сердце, мозг и почки), эти процессы замедляются или приостанавливаются, а в ряде случаев их можно даже обернуть вспять.
Из лекарственных препаратов для лечения гипертонической болезни основными являются 5 классов лекарств [9] :
- мочегонные (диуретики);
- антагонисты кальция;
- ингибиторы ангиотензинпревращающего фермента (названия оканчиваются на -прил);
- антагонисты рецепторов ангиотензина II (названия оканчиваются на -сартан);
- бета-адреноблокаторы.
В последнее время особенно подчеркивается роль в лечении гипертонической болезни первых четыре классов лекарств. Бета-адреноблокаторы тоже используются, но в основном тогда, когда их применения требуют сопутствующие заболевания — в этих случаях бета-блокаторы выполняют двойное предназначение.
В наши дни предпочтение отдается комбинациям лекарственных препаратов, так как лечение каким-то одним из них редко приводит к достижению нужного уровня АД. Существуют также фиксированные комбинации лекарственных препаратов, которые делают лечение более удобным, так как пациент принимает лишь одну таблетку вместо двух или даже трех. Подбор нужных классов лекарственных препаратов для конкретного пациента, а также их доз и частоты приема проводится врачом с учетом таких данных о пациенте, как уровень АД, сопутствующие заболевания и др.
Благодаря многогранному положительному действию современных лекарств лечение гипертонической болезни подразумевает не только снижение АД как такового, но и защиту внутренних органов от негативного воздействия тех процессов, которые сопутствуют повышенному АД. Кроме того, поскольку главная цель лечения — максимально снизить риск ее осложнений и увеличить продолжительность жизни, то может потребоваться коррекция уровня холестерина в крови, прием средств, снижающих риск тромбообразования (которое приводит к инфаркту миокарда или инсульту), и т. д. Отказ от курения, как бы банально это ни звучало, позволяет многократно снизить имеющиеся при гипертонической болезни риски инсульта и инфаркта миокарда, затормозить рост атеросклеротических бляшек в сосудах. Таким образом, лечение гипертонической болезни подразумевает воздействие на болезнь по многим направлениям, и достижение нормального артериального давления — лишь одно из них.
Прогноз. Профилактика
Суммарный прогноз определяется не только и не столько фактом повышенного артериального давления, сколько количеством факторов риска сердечно-сосудистых заболеваний, степенью их выраженности и длительностью негативного воздействия.
Такими факторами риска являются:
- курение;
- повышенный уровень холестерина в крови;
- высокое АД;
- ожирение;
- малоподвижный образ жизни;
- возраст (с каждым прожитым после 40 лет десятилетием риск возрастает);
- мужской пол и другие.
При этом важны не только интенсивность воздействия факторов риска (например, курение 20 сигарет в день, несомненно, хуже, чем 5 сигарет, хотя и то, и другое связано с ухудшением прогноза), но и длительность их воздействия. Для людей, которые еще не имеют явных сердечно-сосудистых заболеваний, кроме гипертонической болезни, оценить прогноз можно с помощью специальных электронных калькуляторов, один из которых учитывает пол, возраст, уровень холестерина в крови, АД и курение. Электронный калькулятор SCORE пригоден для оценки риска смерти от сердечно-сосудистых заболеваний в ближайшие 10 лет от момента оценки риска. При этом получаемый в большинстве случаев невысокий в абсолютных числах риск может производить обманчивое впечатление, т.к. калькулятор позволяет рассчитать именно риск сердечно-сосудистой смерти. Риск же нефатальных осложнений (инфаркт миокарда, инсульт, стенокардия напряжения, и др.) в разы выше. Наличие сахарного диабета увеличивает риск по сравнению с рассчитанным с помощью калькулятора: для мужчин в 3 раза, а для женщин — даже в 5 раз.
В отношении профилактики гипертонической болезни можно сказать, что, поскольку известны факторы риска ее развития (малоподвижность, лишний вес, хронический стресс, регулярное недосыпание, злоупотребление алкоголем, повышенное потребление поваренной соли и другие), то все изменения образа жизни, уменьшающие воздействие этих факторов, снижают и риск развития гипертонической болезни. Однако снизить этот риск совсем до нуля вряд ли возможно — есть факторы, которые от нас не зависят совсем или зависят мало: генетические особенности, пол, возраст, социальное окружение, некоторые другие. Проблема состоит в том, что о профилактике гипертонической болезни люди начинают задумываться в основном тогда, когда они уже нездоровы, а АД уже в той или иной степени повышено. А это уже вопрос не столько профилактики, сколько лечения.
Список литературы
- Lewington S. и соавт. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet. 2002; 360:1903-1913
- Piepoli M.F. и соавт. European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice. European Journal of Preventive Cardiology. 2016; 23:1-96
- Литвин А.Ю. и соавт. Синдром обструктивного апноэ сна и артериальная гипертония: двунаправленная связь. Consilium Medicum. 2015. 10: 34-39
- Беловол А.Н., Князьков И.И. Диагностика вторичных форм артериальной гипертензии. Мистецтво лiкування. 2014. № 7/8: 98-106
- Родионов А.В. Нестероидные противовоспалительные препараты и артериальная гипертензия: актуальность проблемы и тактика ведения пациентов. Лечащий Врач. 2013. 2
- Гогин Е.Е. Задачи оптимизации базисной (патогенетической) и симптоматической терапии артериальной гипертензии. Кардиология и сердечно-сосуди-стая хирургия. 2009; 3: 4-10
- Барсуков А.В. и соавт. Гипертрофия левого желудочка и ренин-ангиотензин-альдостероновая система: в фокусе блокаторы АТ1 -ангиотензиновых рецепторов. Системные гипертензии. 2013. 1: 88-96
- Яхно Н.Н. и соавт. Деменции. М.: МЕДпресс-информ., 2010. 272 с.
- Рекомендации о лечению артериальной гипертонии Европейского Общества Гипертониии и Европейского Общества Кардиологов. Российский кардиологический журнал. 2014. 1:7-94
- Диагностика и лечение артериальной гипертонии: клинические рекомендации Российского медицинского общества о артериальной гипертонии. Кардиологический вестник. 2015. 1: 5-30
Лечение сердечно сосудистой гипертонии в клинике
Традиционно гипертензия относится к наследственным либо возрастным заболеваниям. Что закономерно в отношении диагностики большинства форм болезни за исключением сосудистой гипертонии. Ее симптомы проявляются и в детском возрасте.
До недавнего времени сосудистая гипертензия не рассматривалась, как отдельная патология, требующая диагностики. Ее лечение чаще сводилось к разовому приему диуретиков.

Сосудистое давление и его показатели
В прогрессивной диагностике гипертонии сосудистая гипертензия относится и к кардиологическим, и к неврологическим заболеваниям. Ее симптомы вызывает перевозбуждение (нарушение тонуса) симпатической нервной системы. Суть гипертонии в данном случае сводится к диагностике повышенного нижнего АД (диастолического).
Может сопровождаться симптомами САГ (систолическая гипертензия). В зависимости от уровня давления в диагностике гипертонии сосудистой системы выделяют четыре степени поражений: легкая (до 99), умеренная (до 109), средняя (до 119) и тяжелая гипертония с показаниями диастолического АД на уровне 120 мм столбца. В каждом случае по результатам диагностики подбирается своя программа лечения.
Провокаторы и проявления болезни
К причинам развития симптомов сосудистой гипертонии относят:
- стрессы на фоне недосыпа (сюда же относится бессонница, всегда требующая диагностики ее причин);
- курение/алкоголь – одна из самых частых причин развития симптомов изолированной диастолической гипертонии;
- малоподвижность или гипердинамия;
- лечение сосудистой гипертензии может быть наследственной потребностью;
- нарушение функций почек без лечения может привести к сбоям кровоснабжения.
Симптомы связаны и с физическим состоянием, и с настроениями больного. В 80% случаев диагностики сосудистая гипертония проявляется через:
- головные боли (резко возникающие с быстрым нарастанием болевого синдрома);
- ощутимые колебания в сердце (симптомы – боли, сдавливание, покалывание);
- холодные кончики пальцев – распространенные симптомы сосудистой гипертонии;
- носовые кровоизлияния, одышка, нарушение зрения – симптомы повышенного сосудистого АД;
- панические атаки, тревожность, симптомы депрессии.
Обнаружение и устранение заболевания
Диагностика гипертензии сосудов затруднена ее неврологической природой. Наиболее эффективными методами диагностики остаются долговременный контроль нижнего давления (симптомы собирают в разных состояниях и настроениях).
Важным пунктом диагностики и лечения является изучение симптомов заболеваний болезней ЦНС. Их устранение – одна из форм лечения гипертонии сосудистой сети.

Терапевтическая практика
Лечить сосудистую гипертензию только медикаментозно рискованно по двум причинам.
- Диуретики в сочетании с бета-блокаторами при длительном лечении приводят к расстройствам почек.
- Вмешательство без устранения симптомов заболевания, вызвавшего необходимость лечения сосудистой гипертонии, и его диагностики нарушает процесс коррекции АД в организме.
Важную роль в лечении болезни занимают упражнения – дыхательные, водные, медитативные (цель – успокоить ЦНС). Если диагностика выявила физические причины сосудистой гипертонии, то в практике ее лечения необходимо задействовать диету (для снижения уровня потребляемой соли и выравнивания веса).
Прием корригирующих препаратов возможен в рамках комплексного лечения. Диуретики могут назначить при лечении для предупреждения криза, если диагностика выявила серьезную степень развития болезни. Часто при лечении гипертонии сосудов рекомендуют принимать седативы.
Источник https://probolezny.ru/arterialnaya-gipertenziya/
Источник https://dobromed.ru/methods/lechenie-sosudistoy-gipertonii-simptomi-diagnostika.html
Источник