Хронический эзофагит
Хронический эзофагит – это воспалительное поражение внутреннего слоя пищевода (слизистой оболочки), симптомы которого сохраняются более полугода. Хронический эзофагит проявляется дисфагией, загрудинной болью, изжогой, срыгиванием и рвотой. В план обследования при хроническом эзофагите включают рентгенографию пищевода и эзофагоскопию с биопсией, манометрию пищевода и эзофагеальную рН-метрию, пробу кислой перфузии по Бернштейну, общий анализ крови, анализ кала на скрытую кровь. Лечение преимущественно консервативное (медикаментозное и немедикаментозное), при его неэффективности и развитии осложнений – оперативное.
МКБ-10
K20 Эзофагит
- Причины
- Классификация
- Симптомы хронического эзофагита
- Диагностика
- Лечение хронического эзофагита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Хронический эзофагит – достаточно редкое заболевание, диагностируемое преимущественно у взрослых и в подавляющем большинстве случаев обусловленное гастроэзофагеальной рефлюксной болезнью. Существует множество особых форм хронического эзофагита, например, эзофагит грудного ребенка (обусловлен регургитацией), инфекционный (развивается исключительно у лиц с тяжелым иммунодефицитом, туберкулезом, после травм), аллергический (поражает до 50 человек на 100 тысяч населения развитых стран) и др. Регионарный стенозирующий неспецифический эзофагит поражает в равной мере молодых женщин и мужчин трудоспособного возраста (начало заболевания обычно приходится на возраст около 30 лет).
В общей популяции хронический эзофагит развивается не более чем у 5% людей. В группу риска по хроническому поражению пищевода относят людей, не соблюдающих режим правильного питания, пьющих мало жидкости, имеющих вредные привычки (курение, злоупотребление спиртным), предрасположенность к аллергиям, профессиональные вредности, а также страдающих иммунодефицитом.

Хронический эзофагит
Причины
Хронический эзофагит может быть вызван различными факторами. В зависимости от этиологии выделяют следующие формы эзофагита:
- эзофагит на фоне ГЭРБ (наиболее частая причина данной патологии);
- алиментарный (развивается при злоупотреблении слишком сухой, плотной, горячей и экстрактивной пищей, что приводит к регулярному травмированию слизистой оболочки пищевода);
- профессиональный (обусловлен постоянным вдыханием горячего воздуха, паров кислот и щелочей, тяжелых металлов);
- застойный (формируется из-за длительного скопления пищевых масс при ахалазии кардии, дивертикулах, опухолях и стенозе пищевода);
- аллергический (сопровождает другую аллергопатологию – пищевую аллергию, бронхиальную астму и пр.);
- специфический (развивается у больных туберкулезом, склеродермией, микозами, сифилисом);
- дисметаболический (формируется на фоне тяжелой анемии, гипоксии любого генеза, недостатка витаминов и железа, обширных ожогов и др.);
- травматический (хроническое воспаление развивается после травмы, ранения пищевода загрязненным инородным телом).
Отдельно выносят особые формы хронического эзофагита: язвенный идиопатический и регионарный стенозирующий. Причины формирования язвенного хронического эзофагита до конца не выяснены, однако гастроэнтерологи отмечают сходство этой патологии с неспецифическим язвенным колитом. Возможно, два этих заболевания имеют общие истоки.
Регионарный стенозирующий неспецифический эзофагит характеризуется тотальным гранулематозным поражением всех слоев стенки пищевода, по морфологической картине изменения в тканях напоминают таковые при болезни Крона. Однако, в отличие от поражения кишечника, в пищеводе при стенозирующем хроническом эзофагите не находят эозинофилов и гигантоклеточных элементов. Исследования в области гастроэнтерологии, посвященные выяснению причин этого заболевания, ведутся по сей день. Стенозирующий регионарный эзофагит следует дифференцировать со стенозами другой этиологии, раком пищевода. Заболевание постоянно прогрессирует и в течение полугода может приводить к полной непроходимости пищевода.
Классификация
Формирование хронического эзофагита возможно на фоне острого или подострого воспалительного процесса в пищеводе при недостаточном объеме или отсутствии лечения. Также патология может иметь первично-хроническое происхождение (при систематическом приеме грубой сухой пищи, механическом травмировании слизистой пищевода, приеме некоторых медикаментов, крепких спиртных напитков и т. д.). Течение хронического эзофагита характеризуется периодическими эпизодами обострения и ремиссий. Длительно существующий воспалительный процесс может приводить к появлению рубцовых изменений в пищеводе.
Эндоскопическая классификация выделяет четыре стадии воспаления при хроническом эзофагите:
- первая – полнокровие без изъязвлений в конечных отделах пищевода;
- вторая – мелкие отдельно расположенные изъязвления слизистой оболочки;
- третья – сливные эрозивные поверхности;
- четвертая – глубокие язвы пищевода, приводящие к сужению его просвета и стенозу.
По распространенности процесса хронический эзофагит может быть проксимальным (поражает начальные отделы пищевода), дистальным (изменения захватывают нижние отделы пищевода, расположенные перед входом в желудок), тотальным (поражена вся слизистая оболочка).
Симптомы хронического эзофагита
Полиморфизм симптоматики патологии обусловлен следующими фактами: клинической картиной тех заболеваний, на фоне которых развился хронический эзофагит (ГЭРБ, хронический гастрит, язвенная болезнь желудка и ДПК, сифилис, туберкулез, бронхиальная астма и др.); непосредственно клинической картиной хронического воспаления в пищеводе; дискинезией пищевода на фоне воспаления.
Обычно первыми признаками хронического эзофагита являются дисфагия и загрудинные боли. Заболевание зачастую сопровождается развитием гипермоторной дискинезии, которая проявляется приступообразным течением дисфагии. Затруднения при глотании описываются пациентом как ощущение комка в горле, переполнения пищевода, сдавления или сжимания горла. При типичном течении хронического эзофагита сложность обычно возникает при прохождении жидкой пищи, а при стенозирующем неспецифическом эзофагите и других заболеваниях пищевода – наоборот, твердой, что помогает дифференцировать данные состояния.
Боли при хроническом эзофагите четко связаны с приемом пищи, всегда сопровождаются дисфагией. Обычно болевые ощущения локализованы за грудиной, однако возможно начало болевого приступа с межлопаточного пространства с последующим распространением по межреберьям за грудину, в шею и нижнюю челюсть. Если хронический эзофагит развился на фоне гастроэзофагеальной рефлюксной болезни, то наибольшая интенсивность боли отмечается при забросе кислого содержимого желудка в пищевод (во время наклонов туловища вперед, отрыжки, в положении лежа); такая боль сопровождается изжогой. Обычно болевой синдром снимается приемом антацидов.
Для хронического эзофагита характерны такие симптомы, как регургитация, отрыжка и рвота. Все эти симптомы являются проявлением одного процесса – ретроградного поступления пищи из пищевода или желудка в ротовую полость. Регургитация обычно возникает пассивно, без тошноты, только что съеденная пища поступает в ротовую полость, может быть аспирирована в дыхательные пути.
Отрыжка характерна для ГЭРБ, при этом в ротовую полость поступает из желудка большое количество воздуха, иногда вместе с желудочным соком, пищевыми массами. Рвота наиболее характерна для алкогольного генеза хронического эзофагита, возникает утром, в рвотных массах большое количество слизи. При частой и упорной рвоте развивается синдром Меллори-Вейса (надрывы слизистой оболочки пищевода с развитием кровотечения).
Диагностика
Если пациента на протяжении длительного времени периодически беспокоят изжога, дисфагия, боль за грудиной, его следует направить на консультацию гастроэнтеролога и врача-эндоскописта. Для верификации диагноза проводятся:
- Рентгенография пищевода. При контрастировании барием складки слизистой оболочки утолщены, отечны, контуры пищеводной трубки неровные. Могут быть видны «ниши» в области локализации язв пищевода.
- Эндоскопия пищевода. При эзофагоскопии визуализируется полнокровная слизистая (стадия А), эрозии пищевода и мелкоточечные кровоизлияния (стадия В), воспалительный экссудат.
- Функциональные исследования.Эзофагеальная манометрия и суточная внутрипищеводная рН-метрия позволяют выявить рефлюкс содержимого желудка в пищевод. Для дифференцировки со стенокардитическими болями рекомендуется выполнить ЭКГ.
- Лабораторные исследования. С целью исключения хронических кровотечений на фоне язв пищевода показано проведение анализа кала на скрытую кровь, общего анализа крови всем пациентам.
- Тесты и пробы. Специфическим тестом на выявление хронического эзофагита является проба кислой перфузии по Бернштейну: в пищевод через тонкий зонд медленно вводится 0,1-молярный раствор соляной кислоты. Появление загрудинной боли и изжоги через 20 минут от начала вливания свидетельствует в пользу хронического эзофагита.
Лечение хронического эзофагита
Лечение неосложненного хронического эзофагита консервативное, предполагает терапию основной патологии и использование медикаментозных и немедикаментозных методик. Пациенту рекомендуют придерживаться здорового образа жизни и питания; спать в полусидячем положении; не носить тугие пояса; исключить продукты, провоцирующие обострение заболевания. Из медикаментов используют антациды, антисекреторные и обезболивающие препараты, прокинетики и седативные средства.
При появлении осложнений (стриктуры, стеноза пищевода, профузного или некупируемого хронического кровотечения, повторяющихся аспирационных пневмоний) показано оперативное вмешательство; его вид и объем определяется в зависимости от клинической ситуации.
Прогноз и профилактика
Прогноз при своевременном начале лечения хронического эзофагита благоприятный, но возможно развитие тяжелых осложнений. Один раз в полугодие требуется осмотр гастроэнтеролога с проведением эзофагоскопии. При тяжелом течении заболевания устанавливается инвалидность. Профилактика заключается в своевременном лечении фоновой патологии и исключении причинных факторов (вредных привычек, неправильного питания, профессиональных вредностей и др.).
Эрозивный эзофагит – причины, симптомы и лечение
Эрозивный эзофагит – воспаление слизистой пищеводной трубки. Чаще всего развивается при рефлюксе – забросе содержимого желудка в пищевод. Симптомами эзофагита являются боли и жжение за грудиной, ощущения кома в горле, изжога, першение и болезненность в горле, рвота. Лечение консервативное или хирургическое, зависит от состояния больного.

Специализация: хирург, врачебный стаж 10 лет
Дата обновления: 27.06.2022
Дата публикации: 06.04.2019
Морфологическая картина эрозивного эзофагита
Патогенез болезни
Какие факторы вызывают приступ болезни
Классификация патологии
Причины, вызывающие эрозивный эзофагит в пищеводе
Симптомы эрозивного эзофагита пищевода
Как диагностировать осложнение
Медикаментозное лечение эрозивного эзофагита
Схема лечения катарального эрозивного эзофагита
Как лечат эрозивную форму эзофагита
Рекомендации по лечению кандидоза
Оперативное вмешательство при эрозивном эзофагите пищевода
Эрозивный эзофагит и народная терапия
Диета, уменьшающая боль при обострении
Осложнения и прогноз
Заключение
Морфологическая картина эрозивного эзофагита
Эзофагит – это воспаление слизистой оболочки пищевода. Патологический процесс сопровождается язвенно-эрозивными процессами, являющимися очагами воспаления, связанными с последующим поражением слизистой оболочки пищевода. Эзофагит возникает не часто и нередко выступает в качестве осложнения многих других заболеваний желудочно-кишечного тракта. Обычно эрозивный рефлюкс эзофагит развивается на фоне гастроэзофагеальной рефлюксной болезни (рефлюкса) или после перенесенного химического ожога пищевода.
Эзофагит часто сопровождается язвенно-воспалительным поражением и ведет к появлению пептических стриктур пищевода. Принцип лечения заключается в подборе грамотной медикаментозной терапии, выбора диеты. Излечение от заболевания возможно только при остановке воспаления и нормализации слоя слизистой. Восстановление занимает длительный период. Код по классификации МКБ-10 – К20.

Патогенез болезни
Поражение пищевода запускают пепсин и соляная кислота, которые вырабатываются в желудке. Поврежденная слизистая оболочка пищевода контактирует с агрессивными кислотами, что провоцирует приступ и ухудшение состояния пациента. Если из желудка происходит постоянный или периодический заброс (симптомы рефлюкса) желудочного содержимого в нижние отделы пищевода, то со временем возникает эрозивное поражение на фоне активного воспалительного процесса.
Большую роль в появлении эзофагита играет нарушение двигательной активности пищевода и слабость сфинктера. На фоне сниженных защитных механизмов при наличии вышеуказанных неблагоприятных факторов формируется болезнь. В результате в пищевод попадает рефлюкант (раздражающий агент), что вызывает очередной болевой приступ.
Если же заболевание возникло на фоне длительного приема медикаментов или химических веществ, то эзофагит называют лекарственным. Повреждение связано с агрессивным действием веществ, снижающих защитную функцию соляной кислоты, влияя на уровень кислотности. При длительном приеме таких препаратов со временем наблюдается общее ухудшение состояния у пациента.
Какие факторы вызывают приступ болезни
Причины возникновения приступа эрозивного эзофагита пищеводной стенки:
- Выброс кислого содержимого желудка в пищевод. Такое состояние возникает при рефлюкс эзофагите, язве желудка и гиперацидном гастрите.
- Использование высоко кислотных или сильных агрессивных веществ, провоцирующих появление ожога на слизистой оболочке пищевода и желудка.
- Ранее проведенное оперативное вмешательство в области грудной клетки или зондированное исследование желудочно-кишечного тракта (взятие проб желчи или желудочного сока, проведение фиброгастродуоденоскопии). Такие виды воздействий не исключают риск травмы слизистой, что в дальнейшем может привести к эрозивному эзофагиту.
- Длительное использование агрессивных лекарственных средств.
- Механическое повреждение пищевода, включая заглатывание острых костей или мелких, несъедобных предметов (второй вариант относится к детям и лицам с психическими отклонениями).
- Поражение пищевода грибковыми, вирусными или бактериальными инфекциями.
- Возникновение аллергической реакции.
- Наличие врожденного кардиального стеноза части желудка у детей.
Классификация патологии
По типу локализации очагов эрозии выделяют такие виды болезни:
- Дистальный эзофагит – один из самых часто встречаемых типов повреждения, когда эрозивные процессы располагаются в нижней части пищевода. Течение заболевания острое.
- Проксимальный эзофагит характеризуется поражением слизистой пищевода. Также имеет тяжелое течение при обострении.
- Тотальный эрозивный эзофагит относится к самому тяжелому типу течения патологии. Язвенные очаги расположены по всей длине пищевода.
- Первая стадия – имеется небольшая эрозия в диаметре не более полсантиметра, без каких либо патологических и деструктивных изменений по месту расположения на слизистой.
- Вторая стадия характеризуется появлением единичных или множественных небольших язв с диаметром до 5 мм без характерных ухудшений течения.
- Третья степень повреждения – поражено не более 75% пищевода.
- 4 стадия – наличие множественных мелких и крупных очагов, поразивших более 75% всей длины пищевода.

По происхождению выделяют первичный и вторичный эрозивный эзофагит.
По типу изменения слизистой выделяют такие типы:
- катаральный;
- эрозивный;
- язвенный;
- некротический;
- геморрагический;
- эксфолиативный;
- флегмонозный.
- алиментарный;
- профессиональный;
- аллергический;
- в качестве последствия аутоиммунных системных патологий;
- дисметаболический;
- лекарственный;
- лучевой;
- инфекционный (кандидоз, бактерии или вирусы).
Причины, вызывающие эрозивный эзофагит в пищеводе
Чаще всего эзофагит развивается в таких случаях:
- Заброс рефлюкс кислого содержимого желудка в пищевод. Патологическое состояние и симптомы рефлюкса характерны для ослабления функции сфинктера, находящегося между пищеводом и желудком. Реже эзофагеальный рефлюкс возникает при грыже пищеводного отверстия диафрагмы, язве желудка, воспалении стенок желчного пузыря, пилороспазме, после резекции желудка или удаления опухоли, а также на фоне избыточной массы тела.
- Прием медикаментов, губительно действующих на слизистую оболочку желудка. Обычно к таким относят средства, повышающие кислотность. Примеры – антибактериальные средства, препараты железа, пероральная форма витамина С, теофиллин. При длительном и систематическом использовании нестероидных противовоспалительных средств может возникнуть лекарственная гастропатия или НПВС гастропатия. Это состояние характеризуется повреждением слизистой оболочки желудка с воспалением, вызванным исключительно неумеренным использованием НПВС в пероральной или инъекционной форме выпуска.
- В большинстве случаев лекарственная гастропатия – обратимое явление, самостоятельно проходящее после отмены медикаментозного средства. Со временем повреждение проходит и не вызывает дискомфорта при условии, что пациент не возобновляет прием лекарств на основе раздражающего действующего вещества. Реже возникают приступы и стойкие повреждения, которые требуют лечения. Пример препаратов, после курсового использования которых боли в желудке исчезают – клиндамицин, сульфат или фумарат железа, тетрациклин, доксициклин. Если же больной использовал НПВС или бисфосфонаты, то гастропатия может перерасти в осложнение эрозивного эзофагита пищевода. Такие препараты разрушают защитную оболочку желудка, провоцируя появление язвенной болезни, внутренние геморрагии.
- Если пациент подхватил кишечную инфекцию или грибок, то на фоне сниженного иммунитета могут развиваться стойкие осложнения.
- При употреблении кислот и щелочей возникает ожог слизистой пищевода, что вызывает эзофагит. Такое состояние типично для детей, которые находят химические вещества и принимают их внутрь. Пример – этиловый спирт, растворитель.
- Реже на фоне стойкого авитаминоза и железодефицитной анемии развивается тканевая гипоксия. При длительном течении таких болезней возникает сердечная и дыхательная недостаточность, что провоцирует возникновение дисметаболического эзофагита.
- При появлении системных заболеваний, которые поражают пищевод, может возникнуть осложнение (например – склеродермия или коллагеноз).
Также есть факторы, усугубляющие или провоцирующие грозное осложнение – грибок пищевода. Больше такой болезни подвержены дети и лица пенсионного возраста, в силу сниженных защитных сил организма.
Факторы риска включают:
- Возрастной фактор, включая рождение недоношенных и маловесных детей.
- Проведение химиотерапии, использование цитостатиков, метотрексата.
- Использование длительный период глюкокортикостероидов и антибиотиков. Первая группа средств сильно снижает иммунитет, что способствует размножению патогенных микроорганизмов и грибков в месте поражения. Антибиотики разрушают полезную микрофлору кишечника, а это способствует размножению дрожжевых грибков.
- Сахарный диабет. На фоне такого диагноза сильно страдает иммунитет пациента.
- СПИД и ВИЧ.
- Генетически врожденный иммунодефицит.
- Проведение гемодиализа.
- Наличие тяжелых системных, рецидивирующих хронических болезней.
Симптомы эрозивного эзофагита пищевода
Признаки носят приступообразный характер. Классическая картина развивается постепенно, больной жалуется на ряд осложнений, включая следующие проявления:
- Постоянная, выраженная боль за грудиной и в подложечковой впадине – это изначальный симптом, указывающий на формирование язвенных образований. Характер дискомфорта – жгучий и мучительный. При катаральном воспалении боль появляется в течение нескольких минут после употребления твердой, горячей или острой пищи. Если же имеется эрозивный процесс, то неприятные симптомы рефлюкса возникают всегда при приеме любой еды и напитков. Чем выше температура употребляемого, тем хуже себя чувствует пациент.
- Изжога появляется практически всегда при хроническом эзофагите, даже если пациент ест нейтральную пищу нормальной температуры. Больной часто жалуется на ощущение горечи и неприятный привкус во рту, что вызывает механические повреждения. Это влияет на тембр голоса, делает его более низким и хриплым. Также пациент мучается отрыжкой.
- Также возникает сухой кашель и постоянное ощущение комка в горле. Это нетипичные признаки, но они также возникают из-за рефлюкса. Боль при проглатывании еды или напитков усиливается. Данное состояние мешает полноценной жизни и общению. Реже возникает кровотечение из глотки.
- Реже возникает рвота и тошнота через некоторое время после употребления еды. Нетипичный симптом, связанный со спазмом гладкой мускулатуры пищевода и повреждением слизистой оболочки желудка.
- У детей может наблюдаться слабость, плохой сон и низкий уровень обучаемости.

Отдельно следует рассмотреть признаки грибкового эзофагита. Такое явление у пациентов характерно во взрослом возрасте после перенесенных тяжелых инфекционных заболеваний или на фоне развивающейся ВИЧ инфекции. Наблюдается нарушение глотания, что вызывает серьезные проблемы в поступлении еды. Это чревато истощением, авитаминозом, что негативно сказывается на иммунитете пациента. В результате течение болезни сильно усугубляется.
Больного с кандидозом пищевода периодически мучает рвота и ощущение жжения в грудной клетке. Также возникает характерное осложнение грибкового эзофагита – поражение кандидозом полости рта.
Если нет адекватного лечения, грибок продвигается ниже и поражает весь желудочно-кишечный тракт, что проявляется появлением творожистого стула, вздутием и сильным метеоризмом после каждого приема пищи. У больного наблюдается сильное истощение. Также возможен стеноз пищевода, что в конечном итоге приводит к его непроходимости.
Как диагностировать осложнение эзофагита
Если у пациента возникают специфические симптомы, указывающие на развитие эрозивного поражения пищевода, ему необходимо обратиться за помощью к гастроэнтерологу. После сбора анамнеза, врач направляет пациента на проведение ряда анализов и диагностических исследований.
Какие методы обследования могут назначить:
- Рентгенографию пищевода и желудка. Неблагоприятные процессы, протекающие в системе пищеварения подобного плана, легко обнаруживаются при проведении рентгенографии с контрастом. Используемое контрастное вещество в диагностике – сульфат бария. Для повышения устойчивости и вязкости в действующее вещество добавляют стабилизаторы на выбор – крахмал, желатин, слизистую основу льняных семян. Готовые медикаменты на основе рентгеноконтрастного вещества – Баростраст, Баросперс или Микротраст. Важно отметить, что при наличии грибкового осложнения в пищеводе такой метод диагностики малоинформативный. Если же возникли осложнения в виде стриктуры, перфорации или язвы, контрастная рентгенография с барием и добавлением вязкого вещества для устойчивости выявит их.
- Проводится эзофагоскопия. Методом эзофагоскопии выявляют серьезные осложнения, такие как язва, стриктура, эрозия или обширное покраснение на фоне воспалительного процесса. Обычно на начальных стадиях язвенные поражения небольшие в диаметре и неглубокие. В осложненных ситуациях язва особенно глубокая и может вызывать геморрагии.
- Эндоскопия пищевода – хороший способ обнаружить кандидоз, являющийся осложнением эзофагита. Этот метод позволяет распознать типичные для кандидоза патологические изменения на слизистой оболочке. Диагноз грибкового поражения с помощью эндоскопического исследования ставится окончательно, так как через эндоскоп можно провести биопсию тканей – взять пораженный кусочек ткани из пищевода. Также взятие биоматериала показано в обязательном порядке, если есть подозрение на эозинофилию пищевода.
- Цитологическая или культуральная проба содержимого пищевода. В такой способ окончательно определяют грибковый возбудитель. Цитологическая проба обнаруживает псевдомицелий, который присущ дрожжевым бактериям, вызывающим кандидоз слизистых оболочек. Присутствие бластомицетов не оставляет сомнения – у пациента имеется грибковое поражение. Если проводят культуральную пробу, то выявляется возбудитель методом посева. Также определяют наличие резистентности к конкретному действующему веществу препарата, что позволяет выявить эозинофилы в слизистом или подслизистом слое.

Для уточняющих данных определяют кислотность пищевода и делают манометрию, чтобы поставить оценку сократительным умениям органа. Это очень важный критерий, позволяющий раскрыть клиническую картину полностью. Базовые обязательные лабораторные исследования – общий анализ крови. ОАК позволяет оценить состояние гемостаза человека, определить анемию, эозинофилию или воспалительный процесс в организме.
Медикаментозная терапия эрозивного эзофагита
Пациенту необходима консервативная терапия и строгое соблюдение назначенной диеты врачом. В зависимости от формы заболевания выбирают различный арсенал препаратов, используемый с целью устранения неприятных симптомов, улучшения пищеварения или снижения кислотности желудочного сока. Диета корректируется также под тип и стадию эзофагита с рефлюксом . Нужно убирать из рациона продукты, повреждающие слизистую оболочку пищевода и повышающие кислотность. Важно соблюдение температурного режима принимаемой пищи. Качество диеты должно учитываться при кандидозе слизистых оболочек.
Больному нужно прекратить носить тесную одежду. Неудобный наряд может сжимать горло или грудную клетку, что отягощает симптомы, сопровождающиеся изжогой. При обострении нужно принять удобное положение, желательно спокойно сидеть или желать, чтобы избыточная двигательная активность не спровоцировала ухудшение состояния.
Схема лечения катарального эрозивного эзофагита
Если форма начальная и поражение поверхностное, то пациенту могут назначить заживляющие, противовоспалительные травяные сборы на основе ромашки, календулы или тысячелистника. Диета должна быть щадящей. При тяжелом обострении возможен отказ от еды на 1-2 дня. Среди медикаментов назначают антацидные препараты, альгинаты и медикаменты, подавляющие секрецию соляной кислоты.
Антациды – медикаменты, подавляющие активность соляной кислоты за счет снижения РН. Основные действующие вещества – гидроксид магния и алюминия. Примеры торговых названий – Гастал, Алюмаг, Маалокс. Принцип действия препаратов заключается в нейтрализации агрессивного действия соляной кислоты и адсорбции желчных кислот, поступающих в пищевод на фоне развития приступа гастродуоденита. Медикаменты устраняют этот фактор, за счет подавления активности указанных компонентов.
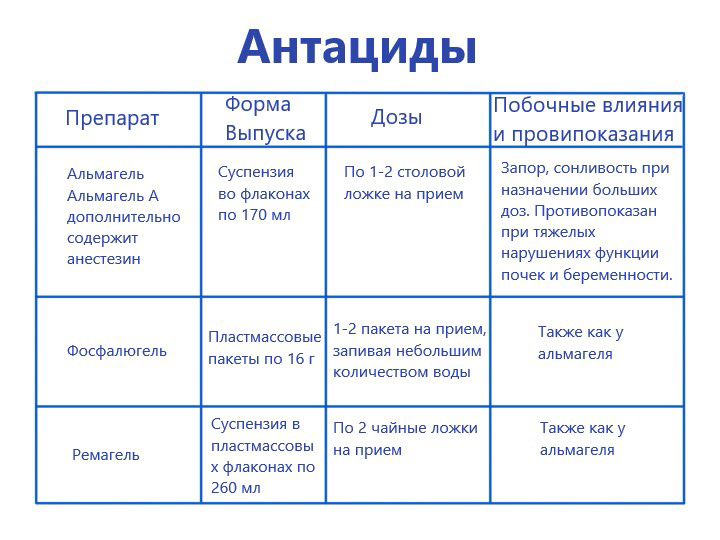
При курсовом использовании антациды проявляют защитные свойства по отношению к клеткам эпителия слизистой оболочки желудка, что позволяет со временем заживить повреждения, вызванные агрессивным влиянием повышенной кислотности желудочного сока. Также антациды снижают панкреатическую активность, что актуально при сопутствующих заболеваниях поджелудочной железы. Медикаменты помогут лицам, склонным к запорам, ведь антациды нормализуют моторику всего желудочно-кишечного тракта.
Пример невсасываемого антацида – Фосфалюгель. Препарат используется не только для подавления усиленной секреции соляной кислоты в желудке, но и при отравлениях. Активные действующие вещества в составе – сульфат кальция, алюминия фосфат и пектин. Последний компонент оказывает защитное действие, поэтому Фосфалюгель назначают при сильном воспалении пищевода. Длительность лечения врач назначает индивидуально. В среднем лечебный курс длится от 1 до 3 недель.
Стоит отметить, что антациды не являются препаратами первого выбора в терапии кислотнозависящих заболеваний желудочно-кишечного тракта. Антациды подавляют активность уже выделенной соляной кислоты. Сам процесс образования желудочного сока они не затрагивают. Вывод – антациды рекомендуется использовать в качестве временной, симптоматической меры, но в качестве основных медикаментов для подавления приступа катарального эзофагита.
Комментарий врача

При подозрении на эрозивный эзофагит пациенту необходимо обратиться к гастроэнтерологу для подтверждения диагноза и назначения лечения. Если симптомы выраженные, а консервативная терапия в течения длительного периода времени не дает результата – обратитесь к хирургу. Возможно врач посоветует операцию.
Мударисов Ринат Рифкатович
В тяжелых случаях назначают ингибиторы протонной помпы или блокаторы Н-2 гистаминных рецепторов. Примеры торговых названий – Ранитидин или Омепразол. Эти вещества влияют на продуцирование в желудке соляной кислоты, подавляя ее активность, существенно снижая уровень кислотности. Важно отметить, что ингибиторы протонной помпы не влияют на способность желудка переваривать пищу, поэтому они не вызывают дискомфорта после использования и хорошо переносятся. Омепразол является более предпочтительным средством, нежели Ранитидин. Последний медикамент нужно принимать 3 раза в сутки, также по завершению курса терапии Ранитидином секреция соляной кислоты может резко усилится. Ранитидин относится к группе блокаторов Н-2 гистаминных рецепторов, когда Омепразол – это ингибитор протонной помпы.Такой эффект у Омепразола не наблюдается, а средство достаточно пить 1 раз в день, что делает его удобным и более предпочтительным в плане выбора.

Третья группа медикаментов, используемых в лечении эзофагита, — альгинаты. Эти средства выделяют из природных компонентов. Пример медикамента – Гавискон. Действующее вещество создано из водорослей. Гавискон нейтрализирует агрессивное действие содержимого желудка и убирает «кислотный карман» — желудочное содержимое, забрасываемое в пищевод при приступе рефлюкса. Лекарственная группа альгинатов создает защитный слой на поверхности слизистой оболочки желудка. При возникновении приступа рефлюкса защитный слой попадает в пищевод.
Альгинаты обладают ранозаживляющим действием. Они безопасны, их можно применять долго, в отличие от антацидов. Если форма эзофагита катаральная и без сопутствующих осложнений, то альгинаты назначают в качестве монотерапии. При осложнениях или низкой эффективности монотерапии, дополнительно используют ингибиторы протонной помпы, антациды и прочие комбинации, на усмотрение врача. Плюсы альгинатов – полная безопасность, такие лекарства назначают без ограничений беременным, пожилым и детям.

Еще одна фармакологическая группа средств, успешно применяемая при обострении катаральной формы эзофагита – прокинетики. Эти медикаменты улучшают моторную функцию пищевода, кишечника и желудка. Такие средства повышают тонус пищеводного сфинктера и снижают частоту его расслаблений. Предупреждают рефлюкс из двенадцатиперстной кишки. Примеры торговых названий – Ганатон, Итомед, Мотилиум, Церукал.
Как лечат эрозивную форму эзофагита
Такой тип эзофагита подлежит комбинированной медикаментозной терапии. Необходимо сочетание ингибиторов протонной помпы или блокаторов Н-2 гистаминных рецепторов с альгинатами либо антацидами. В такой ситуации препараты принимают дольше и в удвоенной дозе, по сравнению с лечением катаральной формы. Скорость заживления язвенного поражения зависит от уровня кислотности соляной кислоты в желудке и пищеводе.
Врач подбирает ингибитор протонной помпы, способный поддерживать низкую кислотность желудка максимально возможное время (оптимально – не менее 16 – 18 часов).
Примеры подходящих медикаментов:
- Рабепразол – длительность действия 13 часов.
- Патопрозол – 11 часов.
- Лансопразол – 12 часов.
- Наиболее длительным эффектом обладает Нексиум, действуя около 15 часов.

При постановке диагноза эрозивного эзофагита с рефлюксом назначают ингибиторы протонной помпы в двойной дозировке длительного действия, принимаемые дважды в сутки. Длительность терапии составляет не менее 8 недель. В 9 из 10 случаев после указанного промежутка времени наблюдается заживление язвенного поражения пищевода.
Если у пациента ситуация отягощена наличием возбудителя язвы желудка и гастрита – хеликобактерной инфекцией, то ингибиторы протонной помпы помогут инактивировать жизнедеятельность бактерии. Чтобы избавиться от Хеликобактер Пилори, необходимо дополнительно пройти курс комбинированной антибиотикотерапии.
Высокую эффективность в терапии эзофагита с рефлюксом проявляет Дексилант – антисекреторное лекарственное средство. Первые 2 месяца пациент должен получать дозировку в 60 мг, раз в сутки. После заживления язв больной переходит на поддерживающее лечение, предполагающее использование Дексиланта в количестве 30 мг в сутки, в течение двух месяцев. По статистике, у 8 из 10 пациентов заживление язв наблюдается через месяц с начала лечения. К концу терапевтического курса язвенные поражения заживают у всех больных.
Выбирая между ингибиторами протонной помпы и блокаторами Н-2 гистаминных рецепторов, важно учитывать тяжесть случая и финансовые возможности пациента. Действие ИПП на 30% эффективнее, чем у Н-2 ингибиторов, но ИПП обойдутся в несколько раз дороже больному.
Если пациент страдает от осложнений со стороны гепатобилиарной системы, включая проблемы с желчным пузырем, в курс терапии включают желчегонных средств на основе урсодезоксихолевой кислоты, которые дают хороший лечебный эффект. Торговые названия – Урсохол, Урсосан. Для устранения сильных болевых ощущений используют анестетики системного действия, не обладающих гастротоксическим действием.
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/chronic-esophagitis
Источник https://gryzha-operaciya.ru/ehrozivnyj-ehzofagit
Источник