Рак шейки матки — симптомы и лечение
Что такое рак шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барковской Анны Юрьевны, гинеколога со стажем в 7 лет.
Над статьей доктора Барковской Анны Юрьевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Гинеколог Cтаж — 7 лет
Клиника «W Clinic»
Дата публикации 1 июля 2020 Обновлено 30 июня 2021
Определение болезни. Причины заболевания
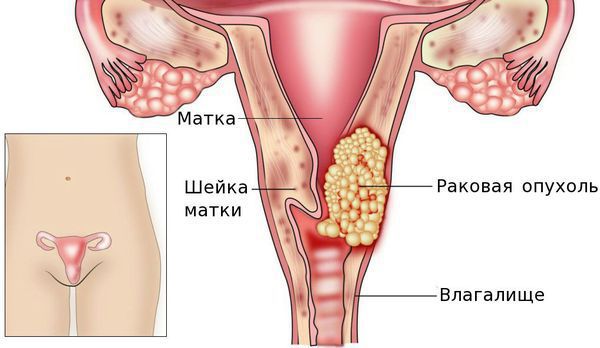
Рак шейки матки — это онкологическое заболевание, которое поражает слизистую оболочку шейки матки.
Заболевание чаще всего протекает без симптомов. Они появляются только при развитии осложнений.
В этих случаях к признакам рака шейки матки относятся: кровянистые выделения из половых путей, хронические боли малого таза и поясницы, нарушение менструального цикла, мочеиспускания и дефекации.
Распространённость рака шейки матки
Согласно статистике, рак шейки матки по распространённости занимает пятое место в популяции и четвёртое место — среди женщин. Ежегодно выявляется около 600 000 новых случаев и регистрируется около 300 000 смертей от рака шейки матки [9] . В России ежегодно выявляется около 20 000 случаев, смертность от заболевания в возрасте от 15 до 39 лет составляет 21,1 % [1] .
Факторы риска
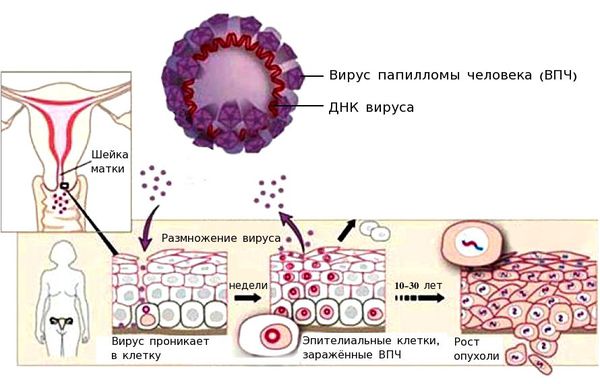
Возникновение рака шейки матки носит спорадический характер. Это значит, что данная патология не имеет наследственной природы, а возникает под влиянием факторов внешней среды. Основной причиной развития рака шейки матки является вирус папилломы человека.
В большинстве случаев выявляют ВПЧ 16 и 18 типа. Инфицированность ВПЧ в популяции, по данным различных исследований, составляет от 80 до 95 % [8] . Важно понимать, что решающее значение имеет не факт выявления папилломавирусной инфекции, а длительность её нахождения в организме.
Онкологическому заболеванию предшествует возникновение предраковых заболеваний, называемых интраэпителиальной неоплазией или дисплазией шейки матки. Это предраковое заболевание, которое без лечения часто переходит в рак. Развитие онкопатологии от стадии дисплазии до рака занимает 7–10 лет. В течение этого периода заболевание клинически никак себя не проявляет
Дисплазия шейки матки успешно диагностируется. Лечение чаще всего несложное, органосохраняющее, не нарушающее репродуктивную функцию и в большинстве случаев гарантирующее полное выздоровление. Поэтому возникновение рака является апофеозом упущенных возможностей, что делает отсутствие своевременного скрининга дисплазии и рака шейки матки актуальной проблемой для современной медицины и общества.
К факторам риска развития рака шейки матки относят:
- раннее начало половой жизни;
- частую смену половых партнеров;
- отказ от барьерного метода контрацепции;
- использование оральных контрацептивов;
- курение;
- наличие инфекций, передающихся половым путем;
- приём иммуносупрессивной терапии при аутоиммунных заболеваниях и лечении онкологических заболеваний других локализаций [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака шейки матки
Заболевание чаще всего протекает без симптомов. Клиническая картина проявляется только в случае возникновения осложнений, которые выражаются следующими симптомами:
- кровянистые выделения из половых путей после полового контакта или гинекологического осмотра;
- кровянистые выделения из половых путей в период постменопаузы;
- межменструальные кровянистые выделения из половых путей;
- изменение характера менструальных выделений;
- обильные кровотечения, которые сложно остановить;
- выделения из половых путей с гнилостным запахом;
- хронические боли малого таза и поясницы;
- нарушение мочеиспускания и дефекации;
- отёки ног [1][2] .
Патогенез рака шейки матки
Вирус папилломы человека проникает внутрь эпителиальной клетки, встраивается в её геном и начинает использовать её ресурсы для того, чтобы синтезировать свои белки и размножаться. При этом ВПЧ может повредить участки генов, которые отвечают за апоптоз (запрограммированную гибель клетки). При длительном пребывании вируса в организме риск повреждения участков генов и возникновения мутаций растёт. Мутации могут приводить к бесконтрольному делению клетки.
Раковым клеткам свойственен инвазивный рост, способность проникать в лимфатические и кровеносные сосуды и метастазировать — образовывать вторичные очаги опухолевого роста в других тканях.
Классификация и стадии развития рака шейки матки
Гистологически (по структуре тканей) выделяют следующие типы рака шейки матки:
- плоскоклетоный рак, возникающий из клеток эпителия цервикального канала и экзоцервикса (внешней части шейки матки, которая доступна для осмотра в зеркалах), доля его составляет около 70-80 % от всех случаев;
- аденокарцинома или железистый рак, возникающий из эпителия желёз шейки матки, составляет около 10-20 % от всех случаев;
- низкодифференцированный рак — 10 % всех случаев;
- другие гистологические типы злокачественных опухолей — менее 1 % (стекловидноклеточный рак, нейроэндокринные опухоли, аденобазальный рак и др.) [1][2][3] .
Как и для любого другого злокачественного заболевания, для рака шейки матки разработана классификация TMN — международная классификация стадий злокачественных новообразований. С её помощью определяют распространённость опухолевого процесса.
Выделяют клиническую стадию и патоморфологическую. Клиническую стадию выставляют до начала лечения на основании данных осмотра, пальпации, кольпоскопии, биопсии шейки матки, выскабливания цервикального канала, урографии, цистоскопии, ректороманоскопии, компьютерной томографии грудной клетки, данных УЗИ, КТ и МРТ малого таза. От клинического стадирования зависит тактика лечения.
Патоморфологическое стадирование проводят после оперативного вмешательства на основании гистологического исследования, оно является наиболее точным и определяет дальнейшую тактику лечения и прогноз заболевания.
Также в клинической практике для определения стадии онкологического процесса используется классификация FIGO. Ниже представлена классификация по стадиям развития рака шейки матки (по FIGO, 2009 г.) и по распространённости опухолевого процесса (TMN, 2010 г.):
- Тх — недостаточно данных для оценки распространённости опухоли.
- Tis — рак на месте, это значит, что опухолевый процесс не проник через базальную мембрану, многие специалисты приравнивают к данной стадии дисплазию шейки матки тяжёлой степени (CIN III). По FIGO стадия 0.
- Т1 — распространение опухолевого процесса в пределах шейки матки. Стадия по FIGO 1.
- Т1а — инвазивная опухоль, не визуализируется, определяется только при гистологическом исследовании. Стадия по FIGO 1а.
- Т1а1 — инвазия в строму шейки не превышает 3 мм в глубину, горизонтальное распространение не более 7 мм. Стадия по FIGO 1а1.
- Т1а2 — инвазия в строму шейки от 3 до 5 мм, горизонтальное распространение не более 7 мм. Стадия по FIGO 1а2.
- T1b — клинически определяемое поражение большего размера, чем Т1а и Т1а2, то есть глубина инвазии более 5 мм или горизонтальное распространение более 7 мм. Стадия по FIGO 1b.
- T1b1 — опухоль менее 4 см. Стадия по FIGO 1b1.
- T1b2 — опухоль более 4 см. Стадия по FIGO 1b1.
- Т2 — распространение опухоли за пределы шейки матки, но без вовлечения параметрия (клетчатки, окружающей матку ). Стадия по FIGO 2.
- T2a — опухоль менее 4 см. Стадия по FIGO 2a.
- T2b — опухоль более 4 см. Стадия по FIGO 2b.
- Т3 — распространённость опухолевого процесса за пределы шейки матки с вовлечением стенок малого таза и нижней трети влагалища, а также случаи, сопровождаемые гидронефрозом (расширением почечных лоханок и чашечек, приводящих к нарушению функции почек). Стадия по FIGO 3.
- Т3а — опухоль, поражающая нижнюю треть влагалища. Стадия по FIGO 3a.
- T3b — опухоль, которая поражает стенку таза и/или приводит к гидронефрозу и нефункционирующей почке. Стадия по FIGO 3b.
- Т4 — опухоль, прорастающая в мочевой пузырь и прямую кишку. Стадия по FIGO 4а.
- MX — данных для оценки наличия отдалённых метастазов недостаточно.
- M1 — наличие отдалённых метастазов. Стадия по FIGO 4b.
- NX — данных для оценки распространённости опухолевого процесса в лимфатической системе недостаточно.
- N0 — нет признаков вовлечения регионарных лимфатических узлов (группа лимфоузлов, к которым идут лимфатические сосуды от поражённых органов).
- N1 — метастазы в регионарных лимфатических узлах [1][2] .
Осложнения рака шейки матки
Осложнениями рака шейки матки являются:
- болевой синдром;
- синдром сдавления органов малого таза;
- кровотечения.
Болевой синдром появляется на поздних стадиях болезни, когда опухоль прорастает в тазовые нервные сплетения, тазовую брюшину и сдавливает соседние органы. Как правило, боли характеризуются как постоянные, ноющие и зачастую плохо поддающиеся терапии.
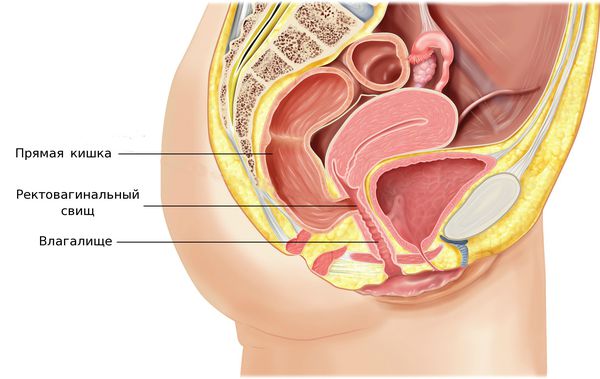
Синдром сдавления органов малого таза заключается в нарушении работы мочевыводящей системы и прямой кишки. Опухоль может приводить к ухудшению проходимости мочеточников, что приводит к гидронефрозу и нарушению функций почек. При сдавлении мочевого пузыря возникают боли внизу живота при мочеиспускании и учащаются позывы к мочеиспусканию. Нарушение функции прямой кишки проявляется болью при дефекации, изменениями формы стула и запорами. Сдавление вен и лимфатических сосудов может приводить к отёкам нижних конечностей.
Кровянистые выделения из половых путей могут появиться и на ранних стадиях. На поздних стадиях кровотечения становятся обильными, сложно купируются и часто становятся причиной смерти больных с раком шейки матки.
На поздних стадиях возможно формирование свищей между влагалищем и мочевым пузырем или влагалищем и прямой кишкой, которые проявляются в виде выделения мочи или каловых масс из половых путей [1] [2] [6] .
Диагностика рака шейки матки
К какому врачу обратиться
Если появились симптомы, характерные для рака шейки матки, то нужно немедленно обратиться к гинекологу.
Диагноз «Рак шейки матки» ставят только на основании гистологического исследования ткани. Как правило, этому предшествуют:
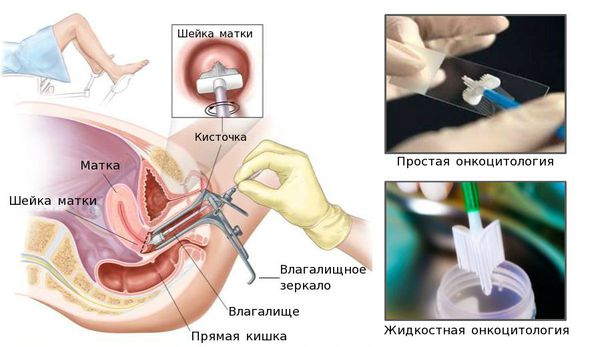
- взятие мазка на простую или жидкостную онкоцитологию (ПАП-тест, тест Папаниколау);
- анализ на вирус папилломы человека, проводимый методом ПЦР;
- гинекологический осмотр с кольпоскопией, или расширенная кольпоскопия (обычная «кольпоскопия» означает просто осмотр влагалища и шейки матки, а окраска йодом и уксусом — это уже расширенная кольпоскопия, сейчас под термином «кольпоскопия» всегда подразумевают «расширенную кольпоскопию»);
- биопсия шейки матки и/или выскабливание цервикального канала.
Скрининг
В России под скринингом рака шейки матки понимается мазок на онкоцитологию (тест Папаниколау, ПАП-тест). В возрасте от 21 до 65 лет его нужно делать раз в 3 года. Исследование выявляет дисплазию шейки матки — предраковое состояние, которое хорошо лечится.
Далее для определения стадии рака шейки матки, оценки распространённости опухоли и выбора оптимальной тактики лечения проводятся:
- УЗИ органов малого таза, брюшной полости, забрюшинного пространства;
- рентгенограмма органов грудной клетки;
- определение уровня онкомаркера SCC в сыворотке крови (при плоскоклеточном раке);
- МРТ малого таза с внутривенным контрастированием;
- КТ малого таза, брюшной полости, забрюшинного пространства.
В качестве дополнительных методов исследования используются:
- гистероскопия — эндоскопическое исследование полости матки и цервикального канала;
- цистоскопия — эндоскопическое исследование мочевого пузыря и уретры, рекомендовано выполнять при наличии жалоб, а также при распространении опухоли на переднюю стенку влагалища и при опухоли более 4 см;
- ректороманоскопия — эндоскопическое исследование прямой и сигмовидной кишки, проводят при наличии жалоб, при распространении опухоли на заднюю стенку влагалища, при опухоли более 4 см;
- экскреторная урография — рентгенологическое исследование, при котором контрастируются мочевыводящие пути (лоханки почек, мочеточники, мочевой пузырь, уретра);
- сцинтиграфия костей — рентгенологический метод, направленный на выявление метастазов в костях, выполняется при наличии жалоб;
- лапароскопия с лимфаденэктомией — оперативное вмешательство, направленное на взятие эксцизинной биопсии (орган удаляется целиком) лимфатических узлов для определения метастазов;
- ПЭТ-КТ — рентгенологическое исследование, направленное на выявление отдалённых метастазов и поражения лимфатических узлов, чаще используется для оценки эффективности терапии;
- МРТ головного мозга для определения метастазов в головном мозге, выполняется при наличии жалоб [1][2][6] .
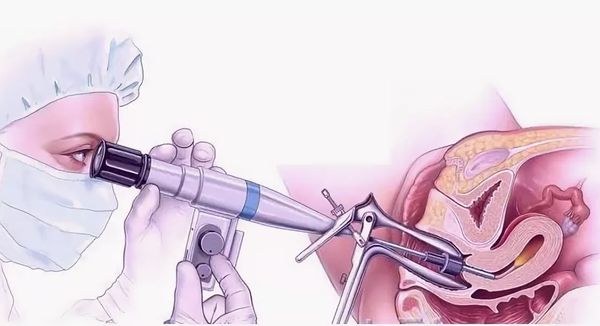
Лечение рака шейки матки
Объём лечебных мероприятий зависит от степени распространённости опухоли и стадии заболевания.
Хирургическое лечение
Гарантировать полное излечение может только хирургический метод. Когда радикальное лечение невозможно, применяют лучевую и химиотерапию.
Возможные виды хирургического вмешательства:
- конизация шейки матки — удаление части шейки матки в виде конуса, основание которого приходится на наружный зев, в пределах здоровой ткани;
- операция I типа — удаление матки с шейкой;
- операция II типа — удаление матки с шейкой, частью связок и региональных лимфатических узлов;
- операция III типа — удаление матки с шейкой, связками матки, лимфатическими узлами и верхней третью влагалища;
- трахелэктомия — удаление шейки матки с клетчаткой, верхней третью влагалища, регионарными лимфатическими узлами с наложением анастомоза (сообщения) между телом матки и влагалищем; целью такого рода вмешательства является попытка сохранить способность женщины к вынашиванию плода.
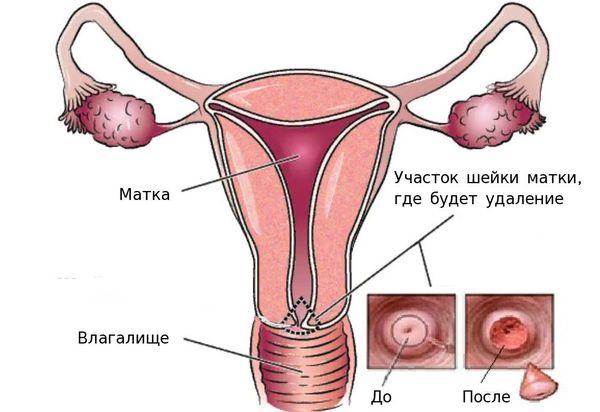
Лучевая терапия
Опухолевые клетки уничтожают с помощью высокоэнергетических рентгеновских лучей.
В зависимости от стадии рака лучевая терапия используется в двух направлениях:
- Как часть основного лечения. Для некоторых стадий лучевая терапия назначается как самостоятельный метод или как дополнение к хирургическому лечению. В большинстве случаев лучевая и химиотерапия проводятся вместе. Такой метод называется химиолучевым лечением и является предпочтительным, так как химиопрепараты усиливают действие облучения.
- Для лечения рака шейки матки на поздних стадиях (с метастазами) или при рецидиве опухоли.
Чаще всего применяют:
- Дистанционную лучевую терапию (ДЛТ, наружное облучение) — основной метод лечения рака шейки матки у пациенток, которые не перенесут химиолучевую терапию и операцию или отказались от неё. Лучевой аппарат не контактируют с телом, процедура безболезненна. Один сеанс длится всего несколько минут, однако подготовка занимает больше времени. Количество сеансов определяет врач-радиолог в зависимости от стадии заболевания, гистологического типа опухоли, а также факторов риска. Химиолучевая терапия наиболее часто выполняется с Цисплатином. Она занимает около пяти недель и проводится пять дней в неделю. Химиотерапия назначается одновременно с лучевой терапией, её частота зависит от конкретного препарата, например Цисплатин вводят один раз в неделю.
- Брахитерапия (внтуреннее облучение с влагалищным аппликатором). Радиоактивный элемент находится в специальном тубусе, который устанавливают во влагалище. Брахитерапия занимает существенно меньше времени, чем дистанционная лучевая терапия.
Осложнения лучевой терапии
При облучении органов малого таза лучевая терапия неизбежно воздействует на мочевой пузырь, прямую кишку, влагалище, яичники, меняя структуру здоровых тканей.
Наиболее часто возникают следующие осложнения:
- Лучевой цистит — сопровождается учащённым, иногда болезненным мочеиспусканием.
- Лучевой ректит — проявляется учащённым, жидким или кашицеобразным стулом, иногда с примесью крови.
- Нарушение менструального цикла — почти неизбежно возникает после нескольких сеансов облучения из-за необратимой гибели яичников.
- Боль и зуд в промежностии/или влагалище — появляется из-за истончения слизистой и кожи при лучевом воздействии. Эти осложнения затрудняют половую жизнь.
- Стеноз влагалища или прямой кишки — возникает из-за хронического воспаления (без профилактических мер) и дистрофических изменений при лечении. Может потребоваться хирургическое вмешательство.
Курение повышает риск побочных эффектов лучевой терапии и снижает её эффективность.
Химиотерапия при раке шейки матки
При химиотерапии препараты вводятся внутривенно или принимаются в таблетках. Не все пациентки со злокачественными опухолями шейки матки нуждаются в химиотерапии.
Она может быть рекомендована:
- как часть основного лечения (см. выше);
- как самостоятельный метод при рецидиве.
Основные лекарства: Цисплатин, Карбоплатин, Паклитаксел (Таксол), Топотекан — могут использоваться самостоятельно или в комбинации. Бевацизумаб (Авастин) — таргетный препарат, часто эффективно дополняет химиотерапию.
Лечение проводят циклами, которые сменяются периодами восстановления. Промежуток между капельницами обычно составляет 21 день [11] .
Фотодинамическая терапия (ФДТ)
Эффективность ФДТ при лечении дисплазии и рака шейки матки — спорный вопрос, единого мнения у врачей о нём нет.
Можно выделить несколько проблем:
- Метод не стандартизирован, а значит и нет убедительных доказательств его эффективности.
- Не изучено, как ФДТ влияет на смежные органы, и нет данных об отдалённых последствиях.
- Отсутствует гистологическая верификация. Если операция подразумевает не только лечение, но и диагностику (стадирование), то при ФДТ определить точную стадию невозможно. Особенно эта проблема актуальна для лечения дисплазии тяжёлой степени, поскольку именно эту нишу активно пытаются занять сторонники ФДТ.
Лечение рака шейки матки в зависимости от стадий
Рак на месте или дисплазия тяжёлой степени (CIN III) — конизация шейки матки с возможным выскабливанием цервикального канала. Далее производится оценка краёв резекции, в случае отсутствия в них раковых клеток лечение считается достаточным.
Т1а, микроинвазивная карцинома — конизация шейки матки с выскабливанием цервикального канала с последующей гистологической оценкой краёв резекции [1] [2] .
Т1а1 — конизация шейки матки с выскабливанием цервикального канала с последующей гистологической оценкой краев резекции. При наличии сопутствующей гинекологической патологии (миома матки, аденомиоз, и др.) и при отсутствии необходимости сохранения фертильности проводят операцию первого типа (удаление матки). При наличии «положительного» края резекции конизацию шейки матки проводят повторно. При отсутствии возможности реконизации, пациентка ведётся как Т1В1 [1] [2] .
Т1а2 — модифицированное расширенное удаления матки (операция второго типа). При наличии противопоказаний к оперативному вмешательству возможно применение лучевой терапии. Для сохранения фертильности выполняют широкую конизацию шейки матки с лимфоадэнэктомией (лапароскопическим или влагалищным доступом) или трахелэктомию [1] [2] .
T1b1, T1b2 — расширенная экстирпация матки (операция третьего типа). В качестве альтернативного метода лечения может быть рассмотрена лучевая терапия с сохранением органа. Для сохранения фертильности может быть выполнена трахелэктомия. Далее оценивается риск развития рака: при высоком и промежуточном риске после операции проводится химиолучевая терапия [1] [2] .
T2a, T2b — возможны следующие варианты лечения:
- расширенная экстирпация матки (операция третьего типа);
- химиолучевое лечение;
- химиотерапия с последующей расширенной экстирпацией матки [1][2] .
IIB-IVB — проводят химиолучевую терапию. При отсутствии поражения стенки таза одним из вариантов лечения является экзентерация малого таза (удаление мочевого пузыря, прямой кишки, матки с шейкой и придатками), особенно при наличии свищей. При наличии асимметричного отёка нижней конечности, болей в ноге, блокирования оттока мочи в мочеточнике, поражения стенки малого таза пациентке может быть предложена лишь паллиативная помощь (направленная не на излечение, а на облегчение симптомов) [1] [2] .
Реабилитация
Реабилитация зависит от того, как женщина перенесла химио- или лучевую терапию, и часто сводится к устранению осложнений. После завершения лечения пациенткам можно порекомендовать правильно питаться, принимать витамины, вести в меру активный образ жизни и посетить психолога.
Онкологический диагноз во многих случаях не является приговором. Ограничений после лечения не так уж и много, пациенткам можно и нужно вести здоровую и полноценную жизнь.
Прогноз. Профилактика
Прогноз при раке шейки матки зависит от стадии заболевания. В онкологии принято оценивать пятилетнюю выживаемость:
- при I стадии она составляет 88,8 %
- при II стадии — 74 %;
- при III стадии — 51,4 %;
- при IV стадии — 7,8 % [10] .
Профилактика направлена на выявление проблемы на стадии предракового заболевания, когда возможно полное излечение и низкий риск рецидивирования.
Для этого рекомендовано проходить следующие обследования:
- мазок на онкоцитологию (пап-тест) — один раз в год;
- кольпоскопия — также один раз в год (в любой день, кроме дней менструации);
- ПЦР-диагностика на ВПЧ — при каждой смене полового партнера или один раз в пять лет.
Предотвращает ли прививка от ВПЧ рак шейки матки
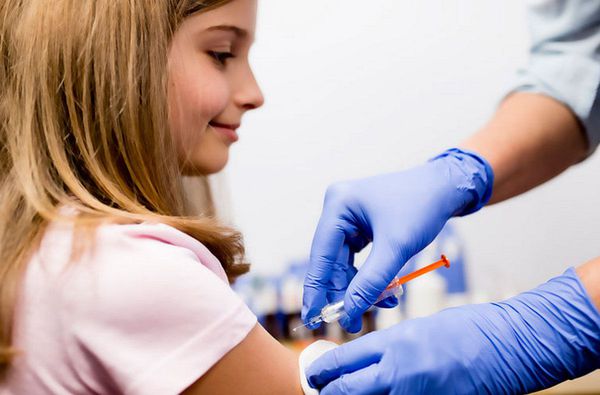
К методам специфической профилактики относится вакцинирование против ВПЧ детей в возрасте от 12 до 14 лет до начала половой жизни. Делать вакцину взрослым нецелесообразно, так как при начале половой жизни каждый взрослый сталкивается в ВПЧ с вероятностью в 87-97 %.
Разработаны различные типы вакцин, отличающиеся друг от друга количеством штаммов, от которых они защищают. На данный момент максимально эффективная вакцина действует против 6, 11, 16, 31, 33, 45, 52, 58 типов ВПЧ. Препарат вводится в дельтовидную мышцу три раза с интервалом в два месяца, а затем повторно через шесть месяцев. Однако, необходимо помнить, что вакцинация снижает риски возникновения рака шейки матки, но не является полной альтернативой скринингу.
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».
Список литературы
- Кравец А., Кузнецов В. В., Морхов К. Ю., Нечушкина В. М., Хохлова С. В. Клинические рекомендации по диагностике и лечению рака шейки матки. — М., 2014 г. — 17 с.
- Рак шейки матки. Клинические рекомендации министерства здравоохранения Российской Федерации, 2017 г.
- Антоненков Н. Н. Онкология: учеб. пособие, под общ. ред. Залуцкого И. В. — Минск: Выш. шк., 2007. — С. 471–490.
- Алгоритмы диагностики и лечения злокачественных новообразований // «Профессиональные издания», сборник научных статей. — Минск, 2012. — С. 266–277.
- Русакевич П. С. Роль цитологического метода в исследовании шейки матки: учеб.-метод. пособие. — Минск, 2013. — 110 с.
- Комплексная борьба с раком шейки матки. Краткое практическое руководство. Всемирная организации здравоохранения, 2008 г.
- Рак шейки матки. Карманный справочник. Европейское Общество Онкогинекологов (ESGO), 2018 г.
- Kjaer S. K., Frederiksen K., Munk C., Iftner T. Long-term absolute risk of cervical intraepithelial neoplasia grade 3 or worse following human papillomavirus infection: role of persistence // J Natl Cancer Inst, 2010. — V.102, № 19. — P. 1478–1488.ссылка
- Bouchard-Fortier G., Reade C. J., Covens A. Non-radical surgery for small early-stage cervical cancer. Is it time? // Gynecol Oncol, 2014. — V. 132, N 3. — P. 624–627.ссылка
- Ferlay J., et al. Cancer incidence and mortality patterns in Europe: estimates for 40 countries in 2012 // Eur J Cancer, 2013. — № 49. — 1374-1403.ссылка
- American Cancer Society // Treating Cervical Cancer. — 2020.
Плоскоклеточный рак шейки матки

Плоскоклеточный рак шейки матки — злокачественная опухоль из эпителиальных клеток слизистой оболочки. РШМ — один из самых частых видов онкопатологии у женщин. В структуре заболеваемости он занимает 5 место и встречается у 5,2% пациенток.
Смотрите также
Дата создания материала: 22-03-2023
Дата обновления: 11-05-2023

Плоскоклеточный рак шейки матки — злокачественная опухоль из эпителиальных клеток слизистой оболочки. РШМ — один из самых частых видов онкопатологии у женщин. В структуре заболеваемости он занимает 5 место и встречается у 5,2% пациенток. В мире ежегодно отмечают рост заболеваемости, и снижение среднего возраста пациенток. Смертность от рака шейки матки стоит на 10-м месте среди всех причин смертей от онкозаболеваний и составляет 4,7%. Средний возраст обнаружения болезни — 40-60 лет, наибольшая смертность зарегистрирована среди женщин 70-74 лет.
Плоскоклеточный рак шейки матки выявляют у 80% пациенток с инвазивными формами заболевания. Особенность РШМ — длительное бессимптомное течение, из-за которого болезнь выявляют в запущенной форме, что значительно снижает эффективность лечения и ухудшает прогноз.
Причины и факторы риска плоскоклеточной карциномы шейки матки
Плоскоклеточный рак шейки матки в большинстве случаев возникает спорадически, то есть не имеет определенной причины развития, привязки к наследственной отягощенности. Вероятные факторы риска:
- носительство онкогенных типов вируса папилломы человека;
- раннее начало половой жизни;
- беспорядочная половая жизнь;
- злоупотребление алкоголем, курение;
- наличие инфекций, передающихся половым путем;
- наличие фоновых заболеваний шейки матки — полипы, кондиломы, эрозии, лейкоплакии;
- иммунодефицит.
Носительство онкогенных штаммов ВПЧ — преобладающий фактор риска РШМ. При обследовании пациенток у большинства выявляют 16 и 18 типы ВПЧ. Вакцинация против онкогенных штаммов ВПЧ — эффективный способ профилактики РШМ.
Шейка матки состоит из внутренней и наружной частей, слизистая в них покрыта разными видами эпителия — плоский многослойный и цилиндрический. У здоровых женщин граница между разными типами эпителия четкая. Под влиянием провоцирующих факторов эти зоны сливаются и возникает метаплазия эпителия. Эти клетки уже обладают склонностью к атипии.
Клиническая картина плоскоклеточного РШМ
Симптомы плоскоклеточного рака шейки матки скудны и малоспецифичны. На ранней стадии появляются следующие признаки:
- недомогание;
- немотивированная утомляемость;
- дискомфорт в низу живота;
- изменяется характер предменструального синдрома;
- появляются обильные бели, кровянистые выделения из влагалища после полового акта.
Указанные симптомы — повод для неотложного обращения к гинекологу. Неинвазивный и микроинвазивный плоскоклеточный рак шейки матки в большинстве случаев обнаруживают случайно, при плановом посещении гинеколога или обследовании по другим поводам.
При достижении опухолью больших размеров появляются признаки сдавления тазовых органов:
- нарушение мочеиспускания;
- затруднение дефекации;
- тазовый болевой синдром.
Нагноение и распад опухоли приводят к изменению характера выделений — они становятся мутными, по типу «мясных помоев», приобретают неприятный запах. Раковая интоксикация организма приводит к истощению пациенток.
Классификация плоскоклеточного рака шейки матки
Плоскоклеточный РШМ классифицируют по морфологическим типам, размерам первичного очага и наличию метастазов. Классификация необходима для полного описания диагноза, составления план лечения и дальнейшего наблюдения пациентки.
МКБ-10
Классификация плоскоклеточного рака шейки матки по МКБ-10 учитывает расположение первичного очага:
- С53.0 — внутренняя часть шейки матки;
- С53.1 — наружная часть шейки матки;
- С53.8 — опухоль выходит за указанные пределы;
- С53.9 — опухоль неуточненной локализации.
Гистологическая классификация ВОЗ
Включает разные морфологические типы рака:
- плоскоклеточный интраэпителиальный рак шейки матки in situ;
- плоскоклеточный ороговевающий рак шейки матки с дифференцированными клетками;
- плоскоклеточный неороговевающий рак шейки матки с недифференцированными клетками;
- папиллярный;
- базалоидный;
- кондиломатозный;
- веррукозный;
- переходноклеточный;
- лимфоэпителиальный.
Все морфотипы объединяют названием «плоскоклеточная карцинома шейки матки».
Классификация по степени дифференцировки клеток
Включает четыре пункта:
- Gх — невозможно определить степень дифференцировки;
- G1 — высокодифференцированный плоскоклеточный рак шейки матки;
- G2 — умеренно дифференцированный плоскоклеточный рак шейки матки;
- G3 — низкодифференцированная или недифференцированная плоскоклеточная карцинома шейки матки.
TNM-классификация
Учитывает размер первичного очага, наличие метастазов в лимфатические узлы и другие органы, объединена со стадийной классификацией.
Размер первичной опухоли обозначают буквой Т:
- Тх — данных для оценки первичной опухоли недостаточно;
- Т0 — первичной опухоли нет;
- Тis — плоскоклеточная карцинома шейки матки in situ;
- Т1, соответствует стадии I — опухоль ограничена шейкой матки;
- Т2, соответствует стадии II — опухоль выходит за пределы матки без вовлечения стенок малого таза, нижней трети влагалища;
- Т3, соответствует стадии III — новообразование распространяется на стенку таза и нижнюю треть влагалища, поражает почку и тазовые лимфоузлы;
- Т4, соответствует стадии IV — опухоль распространяется за пределы малого таза, прорастает мочевой пузырь и прямую кишку.
Поражение лимфоузлов обозначают буквой N:
- Nх — нет данных для оценки лимфоузлов;
- N0 — поражения регионарных лимфоузлов нет;
- N1 — поражены регионарные лимфоузлы.
Наличие метастазов обозначают буквой М:
- М0 — метастазов нет;
- М1 — есть отдаленные метастазы.
Клинические характеристики стадий плоскоклеточной карциномы шейки матки:
- 0 — преинвазивный рак, поражение только эпителиальных клеток;
- 1А — инвазия в подэпителиальные слои толщиной до 3 мм;
- 1В — инвазия толщиной более 3 мм;
- 2 — переход опухоли на тело матки;
- 3 — прорастание опухоли в органы малого таза;
- 4 — распад опухоли с появлением метастазов.
Классификация по типу роста
РШМ бывает двух типов в зависимости от характера роста новообразования:
- экзофитный — растет в просвет цервикального канала;
- эндофитный — растет внутри стенки шейки матки.
Диагностика плоскоклеточного РШМ
На первом приеме врач опрашивает и осматривает пациентку с целью определения сроков заболевания, вероятной причины. Гинеколог задает следующие вопросы:
- как давно появились симптомы;
- как изменялись с течением времени;
- были ли у женщины ранее заболевания шейки матки;
- есть ли случаи онкопатологии у ближайших родственников;
- особенности половой жизни;
- количество беременностей и родов.
Осмотр включает следующие пункты:
- осмотр шейки матки на зеркалах;
- бимануальная пальпация матки и придатков;
- пальпация молочных желез;
- ректальное пальцевое исследование;
- пальпация всех групп лимфатических узлов.
Лабораторная диагностика направлена на косвенное подтверждение онкопатологии, оценку общего состояния организма:
- общеклинические анализы крови и мочи;
- биохимический анализ крови;
- исследование свертываемости крови;
- определение онкомаркера SCC;
- исследование гормонального профиля.
Инструментальный этап диагностики направлен на визуализацию первичного очага и метастазов:
- кольпоскопия для определения распространенности опухоли, выбора участка биопсии;
- раздельное диагностическое выскабливание полости матки и цервикального канала;
- УЗИ органов малого таза, брюшной полости, регионарных лимфатических узлов;
- МРТ малого таза с контрастированием;
- рентгенография грудной клетки;
- ПЭТ всего тела или сцинтиграфия костей с целью поиска метастазов;
- цистоскопия и ректороманоскопия для определения распространенности опухоли.
Окончательный диагноз выставляют после гистологического исследования биоптата плоскоклеточного рака шейки матки. Морфологическое исследование дает следующую информацию об опухоли:
- гистологический тип;
- степень дифференцировки клеток;
- распространенность новообразования;
- атипичные клетки в кровеносных и лимфатических сосудах.
Методы лечения плоскоклеточной карциномы шейки матки
Тактика лечения плоскоклеточного рака шейки матки зависит от стадии болезни, распространенности первичного очага, наличия метастазов и общего состояния пациентки.
Хирургическое вмешательство
Радикальный способ лечения РШМ, наиболее эффективен на ранней стадии болезни. Используют разные хирургические методики в зависимости от локализации и распространенности опухоли, состояния репродуктивной функции пациентки:
- при микроинвазивной плоскоклеточной карциноме шейки матки показана конусовидная ножевая или радиоволновая биопсия с раздельным выскабливанием цервикального канала;
- при 1 стадии плоскоклеточного рака шейки матки показана биопсия, а если пациентка вышла из репродуктивного возраста — радикальная гистерэктомия;
- при 2 и 3 стадии плоскоклеточного рака шейки матки проводят радикальную гистерэктомию или расширенную экстирпацию матки;
- при плоскоклеточном раке шейки матки 4 стадии, наличии метастазов операция не показана.
Лучевая терапия
Облучение как самостоятельный метод лечения используют у пациенток с 1-2 стадией инвазивной плоскоклеточной карциномы шейки матки, противопоказаниями к хирургическому вмешательству, стойком желании пациентки отказаться от операции. После хирургического лечения лучевую терапию проводят с целью уничтожения метастазов, улучшения прогноза для жизни.
Лекарственная терапия
Химиотерапия цитостатиками показана пациенткам с высоким риском рецидива РШМ, при невозможности выполнить радикальную операцию. Химиотерапию обычно сочетают с лучевой терапией.
Таргетная терапия показана паллиативным пациенткам, препараты включают в схему химиотерапии. Таргетные препараты оказывают направленное воздействие на атипичные клетки, не повреждают окружающие ткани. Пациенткам с рецидивирующим и метастатическим РШМ показана иммунотерапия моноклональными антителами.
Прогноз заболевания
Прогноз плоскоклеточного рака шейки матки определяют для пятилетней выживаемости. Прогноз зависит от стадии, на которой была выявлена болезнь:
- 0 — выживают 100% больных, возможно полное излечение;
- 1 — пять лет проживают 85% пациенток;
- 2 — пятилетняя выживаемость у 75% пациенток;
- 3 — выживают менее 40% женщин;
- 4 — пятилетняя выживаемость менее 25%, полное излечение невозможно.
Рецидив РШМ наблюдается у 5-10% пациенток после проведенного радикального лечения.
5.00 из 5. Голосов: 1
Спасибо за вашу оценку.
Информация проверена экспертом

Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 22 года
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также
- Прививка от рака шейки матки (ВПЧ)
- Предраковые заболевания шейки матки
- Плоскоклеточный рак шейки матки
Источник https://probolezny.ru/rak-shyayki-matki/
Источник https://oncology-spb.ru/zabolevaniya/onkoginekologiya/rak-sheyki-matki/ploskokletochnyj-rak-shejki-matki
Источник